










Preview text:
lO M oARcPSD| 48197999
KÝ SINH TRÙNG KÝ SINH HÊ THẦN KINH TRUNG ƯƠNG
MÃ BÀI GIẢNG: LEC17. S2.8
MỤC TIÊU HỌC TÂP ̣
1. Phân tích quá trình ký sinh của môt số loài ký sinh trùng tại hệ thầṇ kinh trung ương.
2. Đánh giá vai trò gây bênh của mộ t số loài ký sinh trùng tại hệ thầṇ kinh trung ương. 3. Biên luậ
n lâm sàng, chẩn đoán và điều trị mộ t số loài ký sinh
trùng ̣ ký sinh gây bênh tại hệ thần.̣
1. KHÁI QUÁT VỀ GIẢI PHẪU THẦN KINH TRUNG ƯƠNG VÀ PHÂN
LOẠI KÝ SINH TRÙNG
Hệ thần kinh trung ương là một phần của hệ thần kinh có chức năng tiếp
nhận và hợp nhất thông tin, điều khiển hành vi của cơ thể ở động vật đối xứng hai
bên (động vật đa bào trừ bọt biển và những động vật đối xứng tâm như sứa). Hệ
thần kinh trung ương chiếm phần lớn hệ thần kinh, bao gồm não và tủy sống. Vài
cách phân loại cũng đưa võng mạc và thần kinh sọ não vào hệ thần kinh trung
ương. Cùng với hệ thần kinh ngoại vi, nó có chức năng chính trong điều khiển
hành vi. Hệ thần kinh trung ương nằm trong khoang lưng trong đó khoang sọ
chứa não và khoang xương sống chứa tủy sống. Ở động vật có xương sống, não
được hộp sọ bảo vệ trong khi xương sống bảo vệ tủy sống. Não và tủy sống đều
được bao bọc bởi màng thần kinh.
Phân loại sơ bộ ký sinh trùng
Việc phân loại ký sinh trùng chủ yếu dựa vào quá trình tiến hóa của thế giới
sinh vật nói chung và về cấu tạo của bản thân ký sinh trùng. Về hình thể học, có
thể dựa vào đại thể hoặc vi thể, di truyền, siêu cấu trúc...
Theo phân loại sinh học cần phân theo thứ bậc: ngành, lớp, bộ, họ, giống
(chi), loài, dưới loài. Ngoài ra, nếu cần còn thêm: lớp phụ, bộ phụ (varriete).
Dưới đây chỉ trình bày cách phân loại đơn giản thường được áp dụng trong
giảng dạy và nghiên cứu.
Ngành đơn bào (Protozoa)
- Lớp chân giả (Rhizopoda): Cử đông bằng chân giả đó là cá c loại amip ̣
đường ruột và ngoài ruột.
- Lớp trùng roi (Flagellata): Cử đông bằng roi đó là các loại trùng roị đường
tiêu hóa, sinh dục tiết niệu, máu và nội tạng.
- Lớp trùng lông (Ciliata): Cử đông bằng lông như ̣ Balantidium coli.
- Lớp trùng bào tử: không có bô phậ n vậ n độ ng sinh sản bằng bào tử la ̣
trùng bào tử, còn gọi là bào tử trùng (Sporozoa).
+ Coccididae: Plasmodidae (ký sinh trùng sốt rét... ), Isospora. 1 lO M oARcPSD| 48197999
+ Sarcosporidae: Toxoplasma, Sarcocystis.
Ngành giun sán (Vermes):
- Ngành phụ giun tròn (Nematoda): đơn tính như giun đũa, giun tóc, giun
móc/mỏ, giun kim, giun lươn, giun chỉ, giun xoắn.
- Ngành phụ giun dẹt (Platodes) + Lớp sán lá (Trematoda):
Lưỡng giới: sán lá gan, sán lá ruột, sán lá phổi.
Đơn giới: sán máng (sán máu).
+ Lớp sán dây (Cestoda): lưỡng tính, gồm sán dây lợn, sán dây bò, các loại
khác (Diphyllobothrium latum ... )
Ngành chân đốt/ chân khớp/tiết túc (Arthropoda)
- Lớp côn trùng (Insecta) - Lớp nhện (Archnida) - Lớp giáp xác (Cyclop)
- Lớp cận chân đốt (Para- arthropode): Linguatula, Procephala.
- Lớp thân mềm (Mol usque) Ngành nấm (Fungi)
Những ký sinh trùng này bao gồm các loại vi nấm ký sinh có thể là đơn bào
hoặc đa bào. Hiện nay, vi nấm được xếp trong giới nấm.
- Lớp nấm tảo (Phycomycetes).
- Lớp nấm đảm (Basidiomycetes).
- Lớp nấm túi/nấm nang (Ascomycetes).
- Lớp nấm bất toàn (Adelomycetes).
2. QUÁ TRÌNH KÝ SINH CỦA MÔT SỐ LOÀI KÝ SINH TRÙNG TẠỊ
HÊ THẦN KINH TRUNG ƯƠNG̣
2.1. Quá trình ký sinh của môt số loại đơn bào tại hệ thần kinh trung ương ̣
2.1.1. Entamoeba histolytica (Amíp lỵ)
Trong điều kiện bình thường (người khoẻ mạnh, thành ruột không bị tổn
thương) amíp lỵ sống hội sinh ở manh tràng. Nhưng khi sức đề kháng của cơ thể
giảm và thành ruột bị tổn thương vì một nguyên nhân nào đó như sau khi bị nhiễm
trùng, nhiễm độc thức ăn, lỵ trực khuẩn, thương hàn… khi đó men do amíp tiết
ra mới phát huy được tác dụng phá hủy lớp niêm mạc ruột và amíp mới xâm nhập
sâu vào lớp dưới niêm mạc.
Ở đây amíp tiếp tục tiết men phá hủy mô, kích thích tế bào lát và tuyến
Lieberkuhn tăng tiết chất nhầy, làm tổn thương mao mạch ruột, gây chảy máu,
máu cục gây tắc nghẽn các mao mạch làm cho các tế bào xung quanh bị hoại tử,
tế bào tuyến Lieberkuhn bị thoái hoá. Các vi khuẩn phối hợp phát triển làm thành
các ổ áp xe dưới niêm mạc. Miệng ổ áp xe thường nhỏ, nhưng đáy lại rộng (giống
như hình phễu lộn ngược hoặc hình cổ chai hoặc hình nấm tán). 2 lO M oARcPSD| 48197999
Những ổ áp xe vỡ, mủ chảy ra, để lại những vết loét ở thành ruột. Nếu điều trị
không kịp thời, những ổ áp xe mới được hình thành thông với nhau, tạo thành
đường hầm dưới niêm mạc, lớp niêm mạc ở trên bị hoại tử bong ra thành những
vết loét rộng. Trong ổ loét do giàu chất dinh dưỡng, amíp lớn lên về kích thước,
sinh sản nhanh. Đó chính là thể magna ăn hồng cầu và gây bệnh.
Thể magna cũng được tống vào lòng ruột rồi theo phân ra ngoài và sẽ bị chết
rất nhanh ở ngoại cảnh. Trong một số trường hợp amíp xâm nhập vào tĩnh mạch
mạc treo tới tĩnh mạch cửa vào gan, gây hoại tử và gây bệnh ở gan. Từ sự khu trú
ở gan, amíp có thể lan theo đường tiếp cận hoặc theo đường máu tới phổi hoặc da
hiếm hơn có thể tới các tạng khác như não.
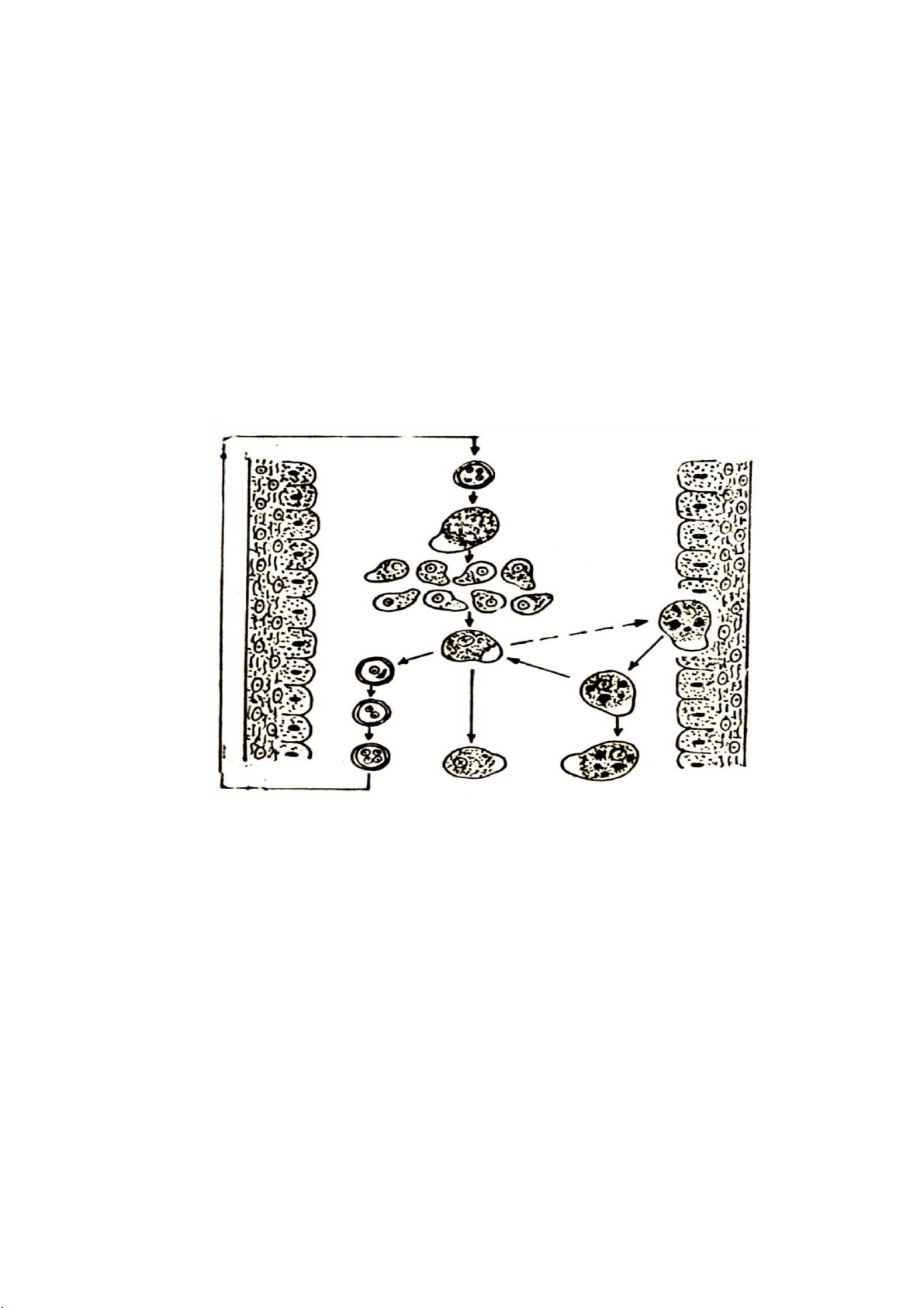
Sơ đồ chuyển thể trong các giai đoạn chu kỳ của E.histolytica như sau:
Hình 2.1: Các giai đoạn trong chu kỳ phát triển của E. histolytica.
Nguồn: Bộ môn Ký sinh trùng – Học viện Quân y
2.1.2. Naegleria fowleri (amíp ăn não)
Naegleria spp. rất thích nước ấm. Nó có thể tồn tại trong nước nóng tới
450C nhưng Naegleria spp. không thể sống trong nước mặn. Nó không thể tồn tại
trong các bể bơi được xử lý đúng cách hoặc trong nước thành phố được xử lý đúng cách.
Giống như các loài amíp khác, Naegleria spp. sinh sản bằng cách phân chia
tế bào. Khi điều kiện không phù hợp, amíp trở thành bào nang không hoạt động.
Khi gặp điều kiện thuận lợi, các bào nang này biến thành các thể tư dưỡng/thể
hoạt động - hình thức kiếm ăn của amíp. 3 lO M oARcPSD| 48197999
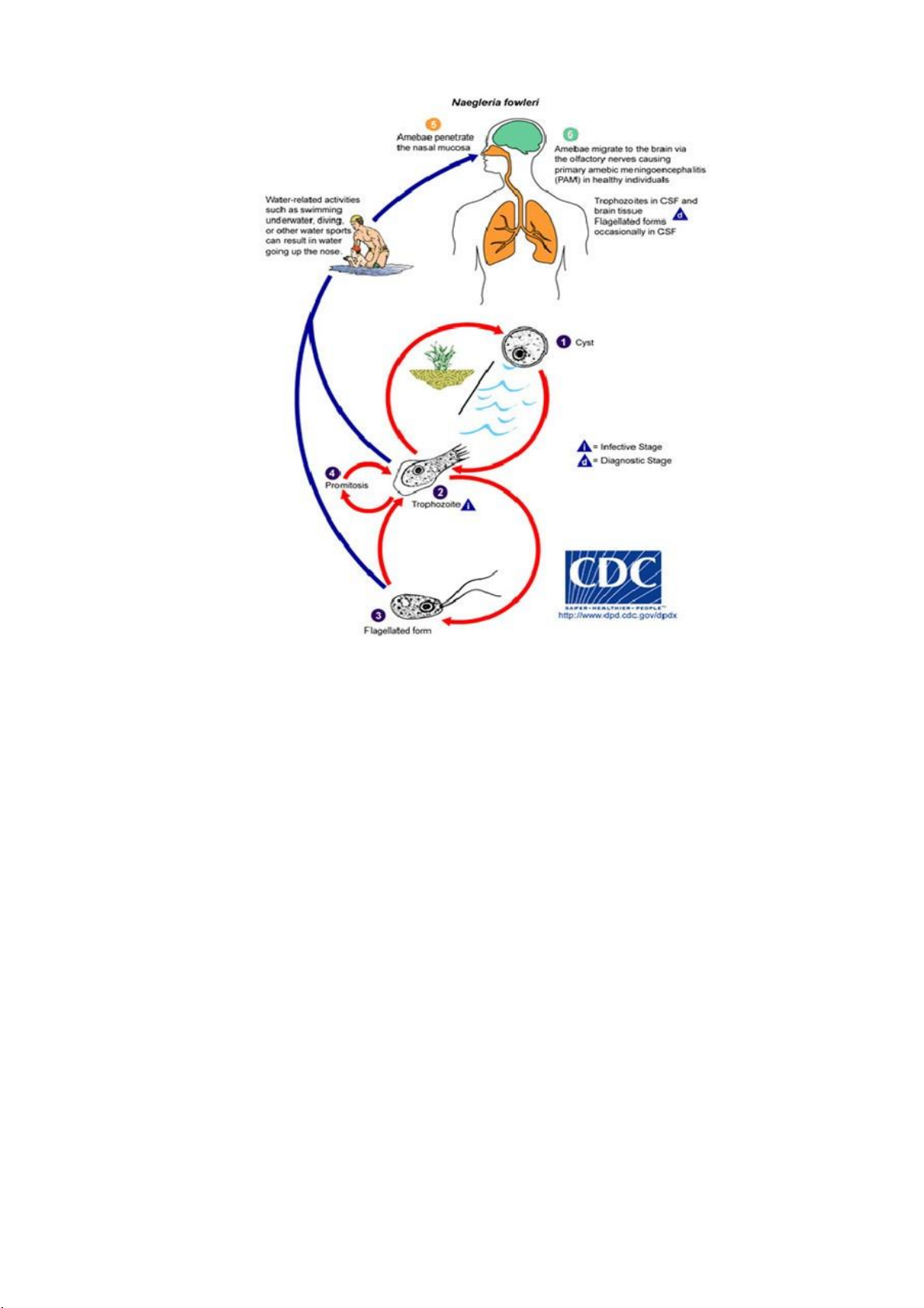
Amíp xâm nhập qua niêm mạc mũi
Amip di chuyển đến não qua
các dây TK khứu giác gây viêm não do amip nguyên
Các hoạt động liên quan
phát ở người khỏe mạnh
tới nước như bơi lội, lặn
Amip thể hoạt động trong hoặc các môn thể thao CSF và mô não; Thể
dưới nước khác làm cho
trùng roi thỉnh thoảng có sặc mũi trong CSF Thể bào nang Thể amip Thể trùng roi
Hình 2.13: Chu kỳ phát triển của Hình 2.2:
Chu kỳ phát triển của N.fowleriN.fowleri Ng Nguồn: CDC Hoa Kỳ
Naegleria fowleri có 3 giai đoạn trong chu kỳ sống của nó: các thể tư
dưỡng/thể amíp hoạt động (trophozoite), trùng roi và bào nang. Giai đoạn lây
nhiễm duy nhất của amíp là giai đoạn thể amíp hoạt động. Các thể amíp hoạt động
sao chép bằng cách phân chia nhân đôi trong đó màng nhân vẫn còn nguyên vẹn
(một quá trình gọi là nguyên sinh). Các thể amíp hoạt động (trophozoites) lây
nhiễm sang người hoặc động vật bằng cách xâm nhập vào mô mũi (niêm mạc
mũi) và di chuyển đến não qua các dây thần kinh khứu giác gây ra bệnh viêm não
màng não do amíp nguyên phát (PAM - Primary Amoebic Meningocephalitis).
Thể amíp hoạt động (trophozoite) có thể chuyển sang giai đoạn trùng roi
(flagel ate) tạm thời, không ăn khi bị kích thích bởi những thay đổi bất lợi của
môi trường như giảm nguồn thức ăn.
2.1.3. Toxoplasma gondii
Sự tiến hóa của T. gondii phức tạp, gồm hai chu kỳ: chu kỳ sinh sản hữu
tính và chu kỳ sinh sản vô tính. Ở mèo và các động vật thuộc họ mèo là vật chủ
chính và vĩnh viễn, chu kỳ sinh sản vô tính và hữu tính có thể xảy ra đồng thời
hoặc xen kẽ. Trong khi ở vật chủ trung gian chỉ có sinh sản vô tính hay chu kỳ không hoàn chỉnh. 4 lO M oARcPSD| 48197999
Ở vật chủ trung gian bao gồm rất nhiều loài động vật có vú khác nhau, kể
cả người và chim, chỉ xảy ra chu kỳ sinh sản vô tính. Người bị nhiễm do nuốt
phải nang trứng hoặc ăn phải nang giả có trong thịt chưa nấu chín, hoặc trong sữa,
máu, nước tiểu của thú vật bị nhiễm. Vào đến ruột của vật chủ, các thoa trùng
trong nang trứng (hoặc nang giả) được phóng thích để đi ký sinh các tế bào thuộc
hệ võng mô não, cơ, trở thành những dạng hoạt động mới. Trong tế bào vật chủ,
chúng tích cực sinh sản, bằng cách phân đôi, cho ra những thế hệ mới, làm tăng
nhanh dân số, đi xâm chiếm tế bào mới, gây nên thể cấp tính. Giai đoạn này nguy
hiểm cho thai nhi, nếu người mẹ đang mang thai bị nhiễm T. gondii.
Khi một kén hợp tử hay nang mô bị tiêu hóa bởi người hay các động vật
máu nóng, thì vách nang này bị bỏ tan rã ra bởi loại proteolytic enzym trong dạ
dày và ruột non, khi đó các đơn bào T. gondii nhiễm tự do xâm nhập vào trong tế
bào vật chủ. Các đơn bào lần đầu tiên xâm nhập vào tế bào bên trong và xung
quanh biểu mô ruột, sau đó đơn vào chuyển dạng thành thể hoạt động nhanh
(tachyzoite) của T. gondii, có thể di động và tế bào nhân lên nhanh chóng.
Bên trong các tế bào vật chủ, thể hoạt động nhanh sao chép bên trong các
khoang không bào đặc biệt (gọi là parasitophorous vacuoles) tạo ra đường vào tế
bào của ký sinh trùng. Các thể hoạt động nhanh nhân lên bên trong không bào
này cho tới khi tế bào vật chủ chết và vỡ ra, lan rộng các thể hoạt động nhanh
khắp dòng máu đến các cơ quan và mô của cơ thể, kể cả não bộ.
2.1.4. Trypanosoma sp.
Ruồi Tse-Tse nhiễm trypomastigotes trong máu khi đốt máu của các vật
chủ là các động vật có vú. Trong ruột ruồi, ký sinh trùng chuyển dạng thành
procyclic trypomastigote, nhân lên nhờ vào cơ thế phân đôi, rời khỏi ruột và
chuyển dạng thành epimastigotes. Các epimastigote đi đến tuyến nước bọt của
ruồi và tiếp tục nhân lên theo cơ chế phân đôi. Chu kỳ trong cơ thể ruồi mất
khoảng 3 tuần. Người là ổ chứa chính đối với Trypanosoma brucei gambiense,
nhưng loài này cũng có thể tìm thấy trên các động vật. Các động vật hoang dại là
ổ chứa chính cho loài T. b. rhodesiense.
Trong quá trình đốt máu của các động vật có vú, một con ruồi Tse-Tse
(giống Glossina) sẽ tiêm và đưa thẳng metacyclic trypomastigotes vào trong mô
da. Ký sinh trùng đi vào hệ thống bạch huyết và đi khắp dòng máu. Bên trong cơ
thể vật chủ, chúng chuyển dạng thành trypomastigotes, sau đó mang đi đến các
cơ quan khác khắp cơ thể, và đến các dịch cơ thể (ví dụ dịch não tủy và hạch bạch
huyết) và tiếp tục sao chép theo cơ chế phân chia phân đôi. Toàn bộ chu kỳ
Trypanosoma châu Phi xảy ra ở giai đoạn ngoài tế bào.
2.1.5. Plasmodium falciparum
Bốn loại ký sinh trùng sốt rét chủ yếu ký sinh ở người gồm P. falciparum,
P. vivax, P. malariae và P. ovale tuy có khác nhau về hình thái học và một số yếu
tố khác, nhưng nói chung chu kỳ diễn biến của các loại Plasmodium này ở người 5 lO M oARcPSD| 48197999
và muỗi truyền bệnh tương tự giống nhau. Có hai giai đoạn: giai đoạn sinh sản và
phát triển vô tính trong cơ thể người và giai đoạn sinh sản hữu tính ở muỗi
Anopheles truyền bệnh.
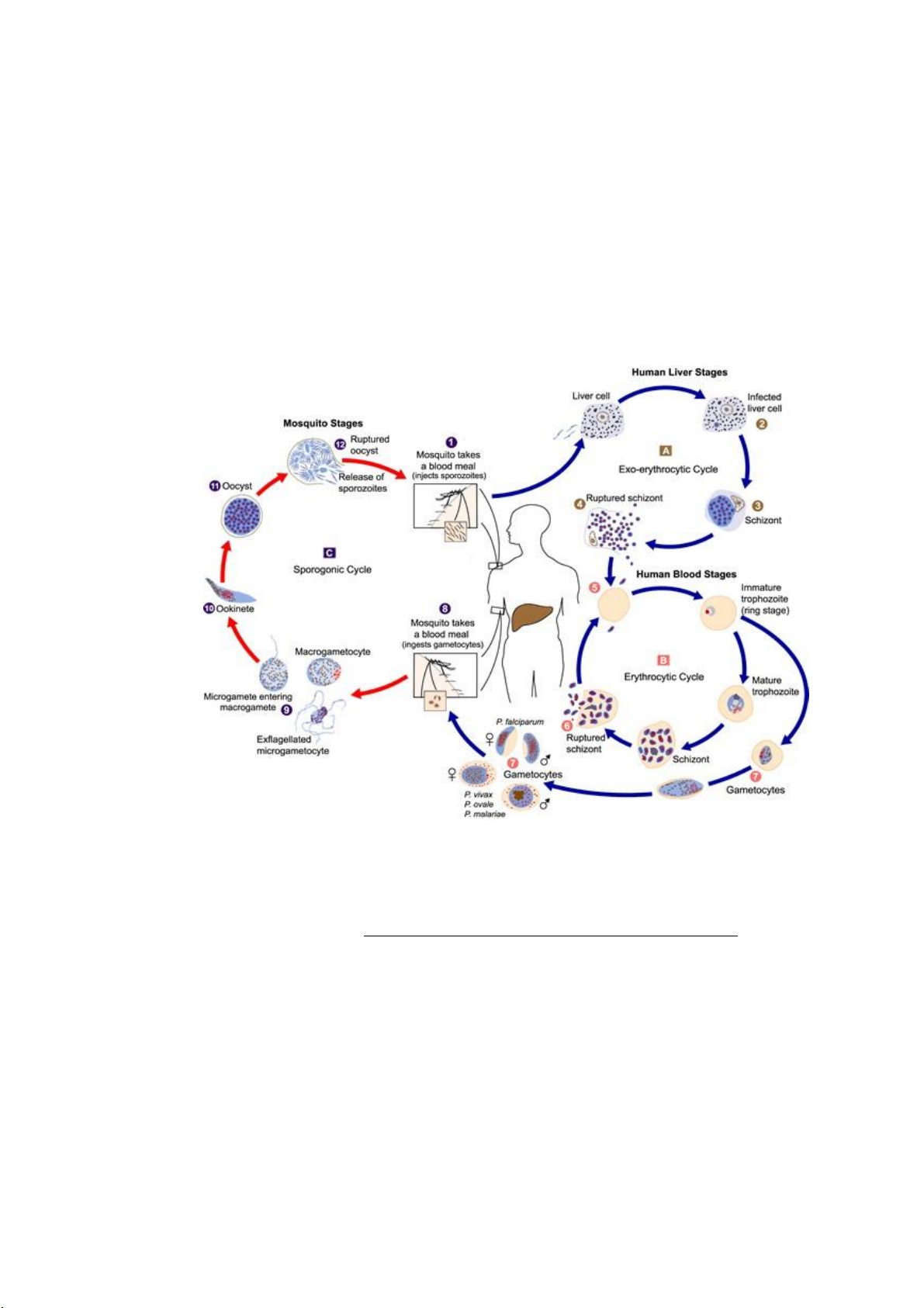
Muỗi Anopheles có thoa trùng đốt người, thoa trùng từ tuyến nước bọt muỗi
vào máu ngoại biên của người. Thoa trùng tồn tại ở trong máu chỉ trong vòng từ
nửa giờ tới một giờ hoặc ít hơn là chúng xâm nhập vào gan.
Ở gan, thoa trùng xâm nhập vào trong tế bào gan, lấn át tế bào gan và đẩy
dần tế bào gan về một phía. Thoa trùng phân chia nhân và phân chia nguyên sinh
chất tạo thành nhiều mảnh phân liệt làm vỡ tế bào gan giải phóng ký sinh trùng mới đổ vào máu. GĐ trong tế bào gan Giai đoạn trong cơ thể muỗi GĐ trong hồng cầu
Hình 2.3. Chu kỳ phát triển của ký sinh trùng sốt rét
Nguồn: https://www.cdc.gov/malaria/about/biology
Từ gan ký sinh trùng xâm nhập vào máu rồi vào hồng cầu, đầu tiên là thể tư
dưỡng (trophozoite). Sau đó ký sinh trùng phát triển nguyên sinh chất trương to
và kéo dài, phân tán, kích thước lớn dần, sắc tố xuất hiện nhiều; ký sinh trùng lúc
này có dạng cử động kiểu amip. Giai đoạn tiếp theo ký sinh trùng co gọn hơn,
phân chia nhân và nguyên sinh chất thành nhiều mảnh. Sự kết hợp giữa một mảnh
nhân với một mảnh nguyên sinh chất tạo thành một ký sinh trùng mới, đó là thể
phân liệt (schizonte). Số mảnh ký sinh trùng của những thể phân liệt nhiều ít tùy
theo loài Plasmodium. Sự sinh sản vô tính tới một mức độ đầy đủ (chín) làm vỡ
hồng cầu, giải phóng ký sinh trùng. Lúc này tương ứng với cơn sốt xẩy ra trong
lâm sàng. Khi hồng cầu bị vỡ, những ký sinh trùng được giải phóng, đại bộ phận 6 lO M oARcPSD| 48197999
sẽ xâm nhập vào những hồng cầu khác để tiếp tục chu kỳ sinh sản vô tính. Trong
4 loài ký sinh trùng sốt rét thì loài Plasmodium falciparum xâm nhâp vào tất cả
các tuổi của hồng cầu và chu kỳ hồng cầụ thường xảy ra ở các vi mao mạch trong
nôi tạng đặ c biệ t là tổ chức não nơi có ̣ nhiều glucose và oxy rất cần cho loài ký sinh trùng này.
2.2. Quá trình ký sinh của môt số loại giun sán tại hệ thần kinh trung ương ̣
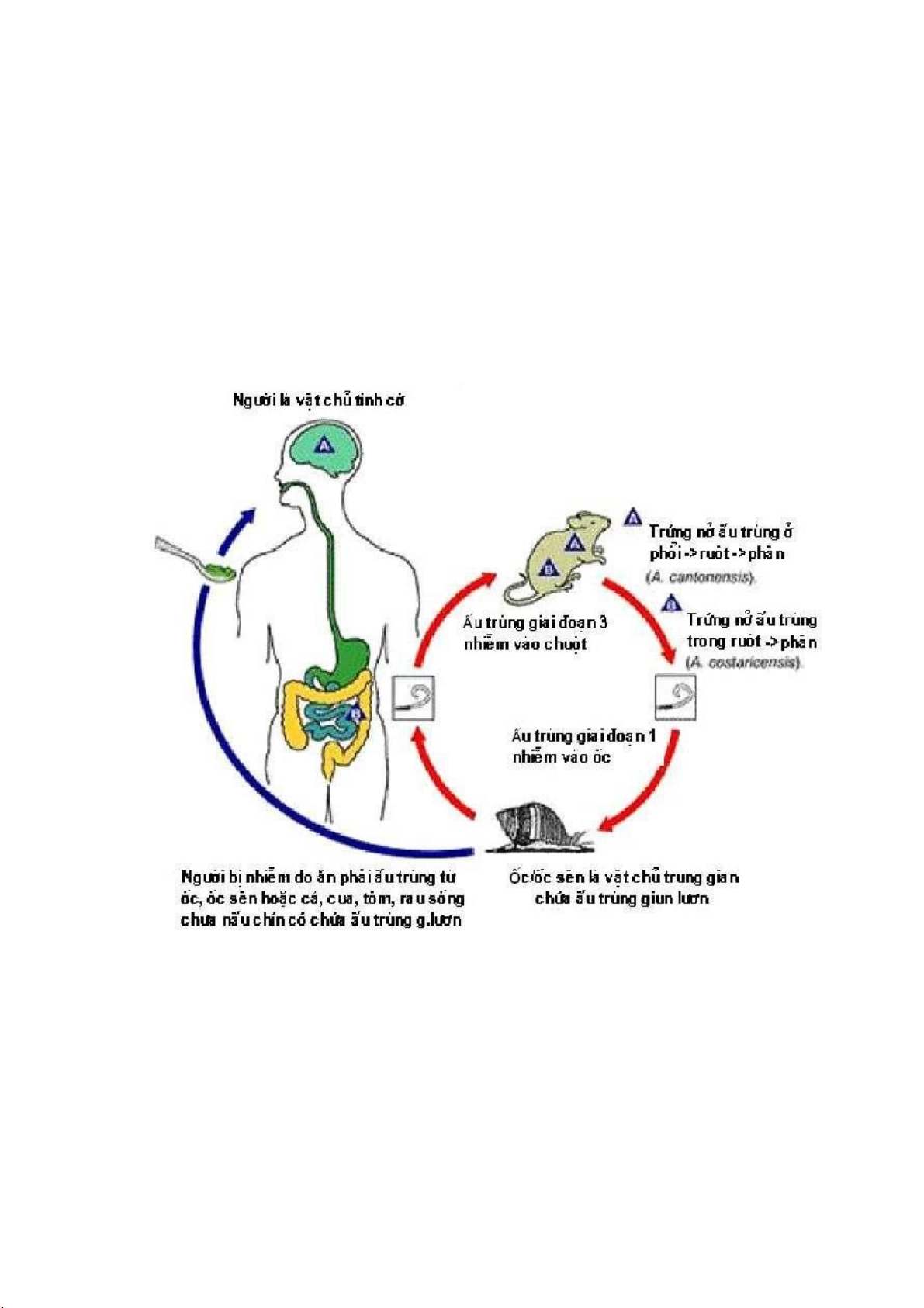
2.2.1. Angiostrongylus cantonensis (giun lươn não)
Trên chuột, giun lươn não ký sinh ở phổi chuột. Trên vật chủ trung gian
giun lươn não ký sinh ở ốc sên. Trên người giun lươn não ký sinh ở não, thường
trong nước não thất, đôi khi chui váo dịch kính của mắt.
Hình 2.4. Chu kỳ phát triển của giun Angiostrongylus
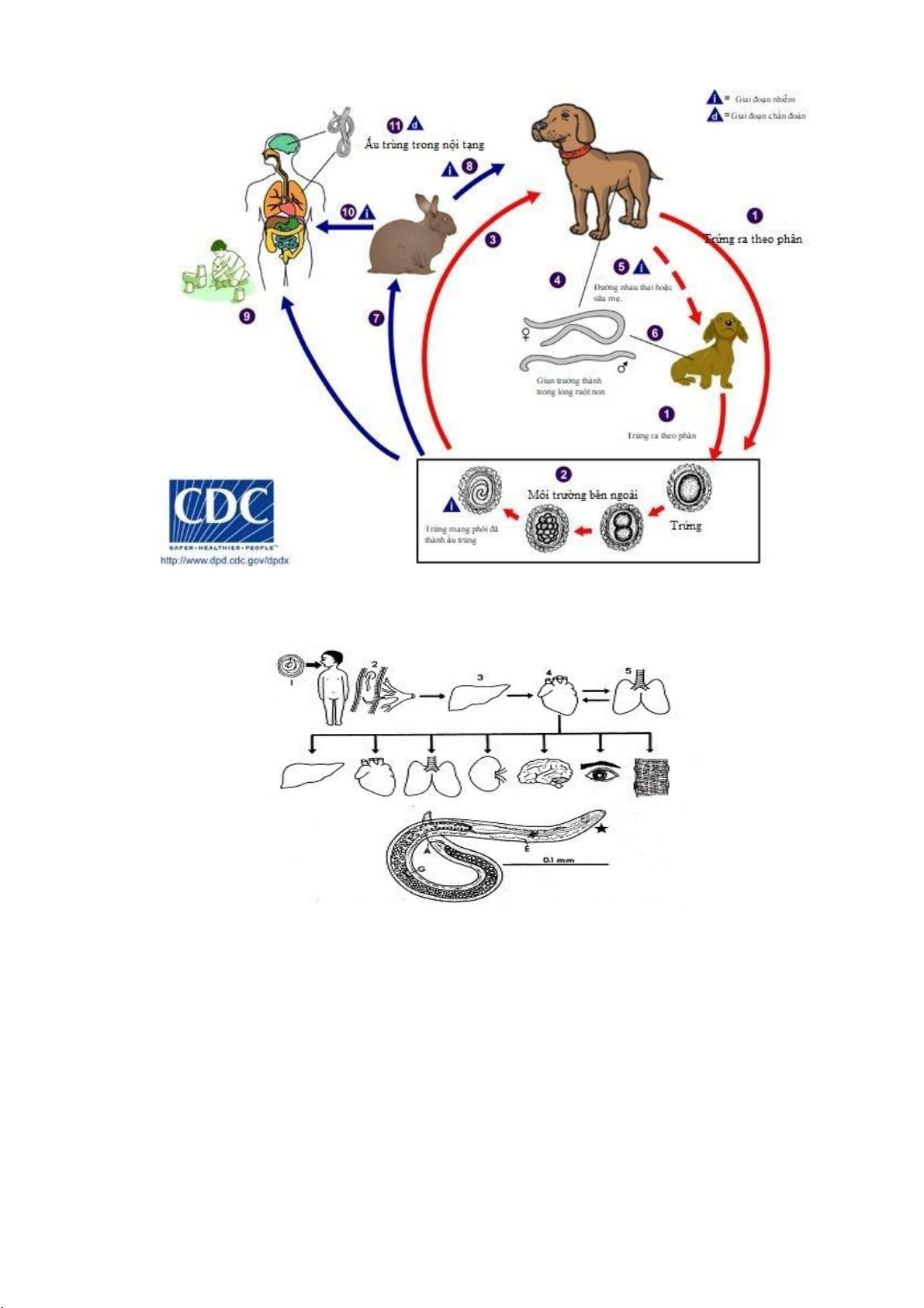
2.2.2. Toxocara sp. (giun đũa chó/mèo)
Người bị nhiễm ấu trùng giun đũa chó/mèo do nuốt phải trứng chứa ấu
trùng (hay còn gọi là ấu trùng giai đoạn lây nhiễm) từ đất, nước, rau hoặc ăn phải
ấu trùng trong thịt của vật chủ chứa. Do người không phải là vật chủ thích hợp
(lạc chủ) nên người chỉ bị bệnh ấu trùng. Trứng nở ấu trùng trong đường tiêu hóa,
rồi có thể di chuyển theo máu đến nhiều cơ quan khác nhau như gan, tim, thận,
cơ, não, mắt và gây ra các biểu hiện lâm sàng, cận lâm sàng liên quan. 7 lO M oARcPSD| 48197999
Hình 2.5. Chu kỳ giun đũa chó/mèo (Nguồn CDC)
(1). Trứng giun giun đũa chó/mèo thải ra môi trường qua phân chó/mèo.
(2). Trứng mang phôi đã thành ấu trùng có khả năng lây nhiễm ở ngoài môi trường.
(3,4,6). Tái nhiễm vào chó, ấu trùng chui qua thành ruột để vào các cơ quan
khác. Với chó con, ấu trùng xuyên qua phổi vào khí quản, rồi thực quản và phát
triển thành con trưởng thành, đẻ trứng tại ruột non.
(5). Từ chó mẹ sang chó con qua đường nhau thai hoặc cho bú.
(7). Vật chủ chứa, ví dụ thỏ, bị nhiễm do ăn phải trứng giun. 8 lO M oARcPSD| 48197999
(8). Chu kỳ khép kín khi chó ăn thịt các động vật này.
(9) và (10). Người mắc bệnh khi ăn phải trứng chứa ấu trùng giai đoạn này trong
môi trường hoặc qua sản phẩm thịt của vật chủ chứa.
(11). Ấu trùng chui qua thành ruột vào máu và đi đến các cơ quan khác nhau trong cơ thể.
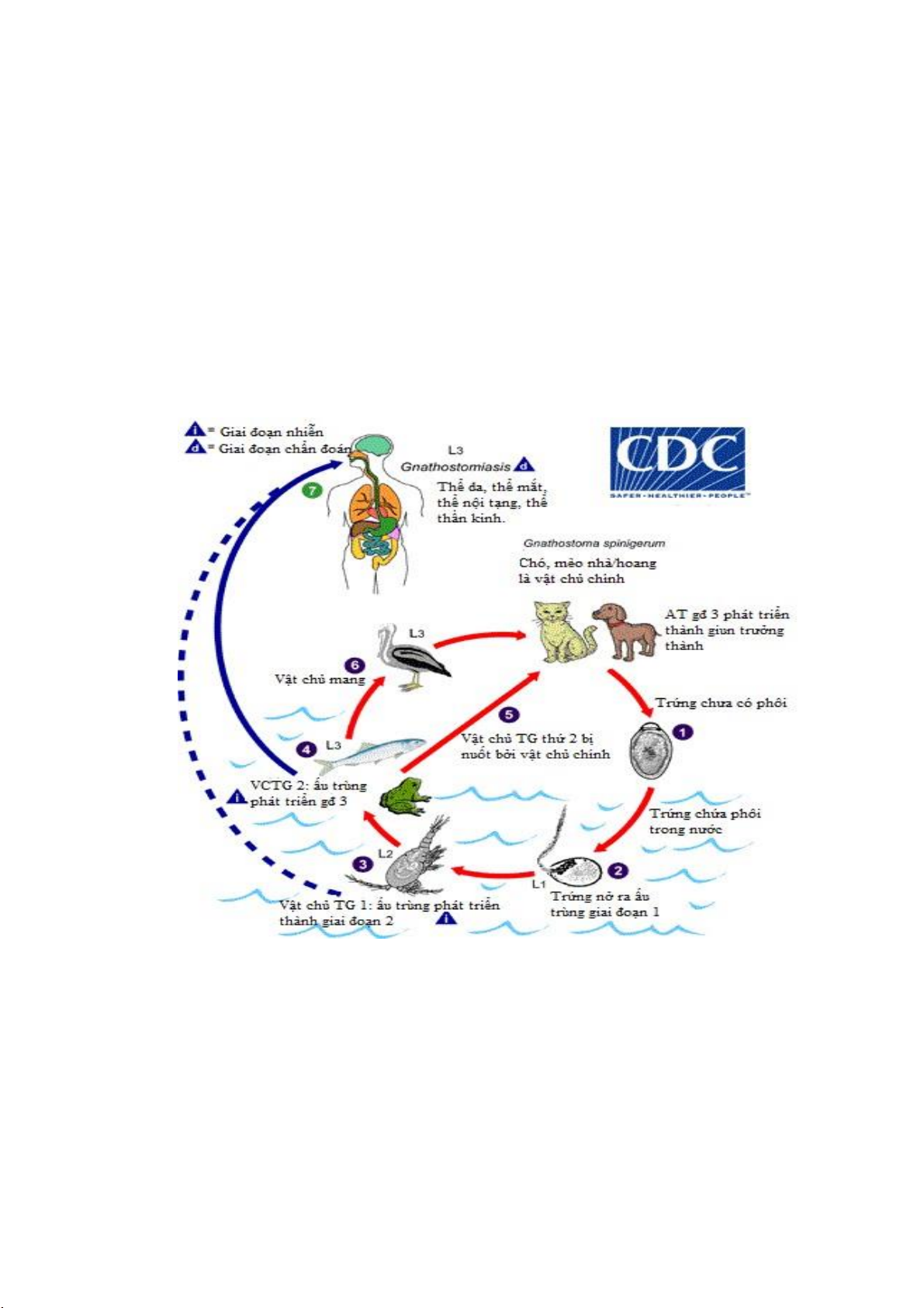
2.2.3. Gnathostoma spp. (giun đầu gai)
Trong chu kỳ sống của Gnathostoma, vật chủ chính là chó, mèo, lợn, chồn,
rái cá. Giun trưởng thành đẻ trứng, trứng xuống nước nở ra ấu trùng, ấu trùng vào
Cyclops (vật chủ trung gian thứ nhất); cá, lưỡng cư, bò sát (vật chủ thứ 2) ăn phải
Cyclops có ấu trùng, ấu trùng tạo kén trong cơ hoặc phủ tạng; người và một số
động vật ăn phải các vật chủ trung gian có ấu trùng sẽ bị nhiễm ấu trùng tạo kén
ở dưới da, mô mềm, hệ thần kinh, gan, phổi, mắt, tai, mũi....
Hình 2.6. Chu kỳ phát triển của giun Gnathostoma
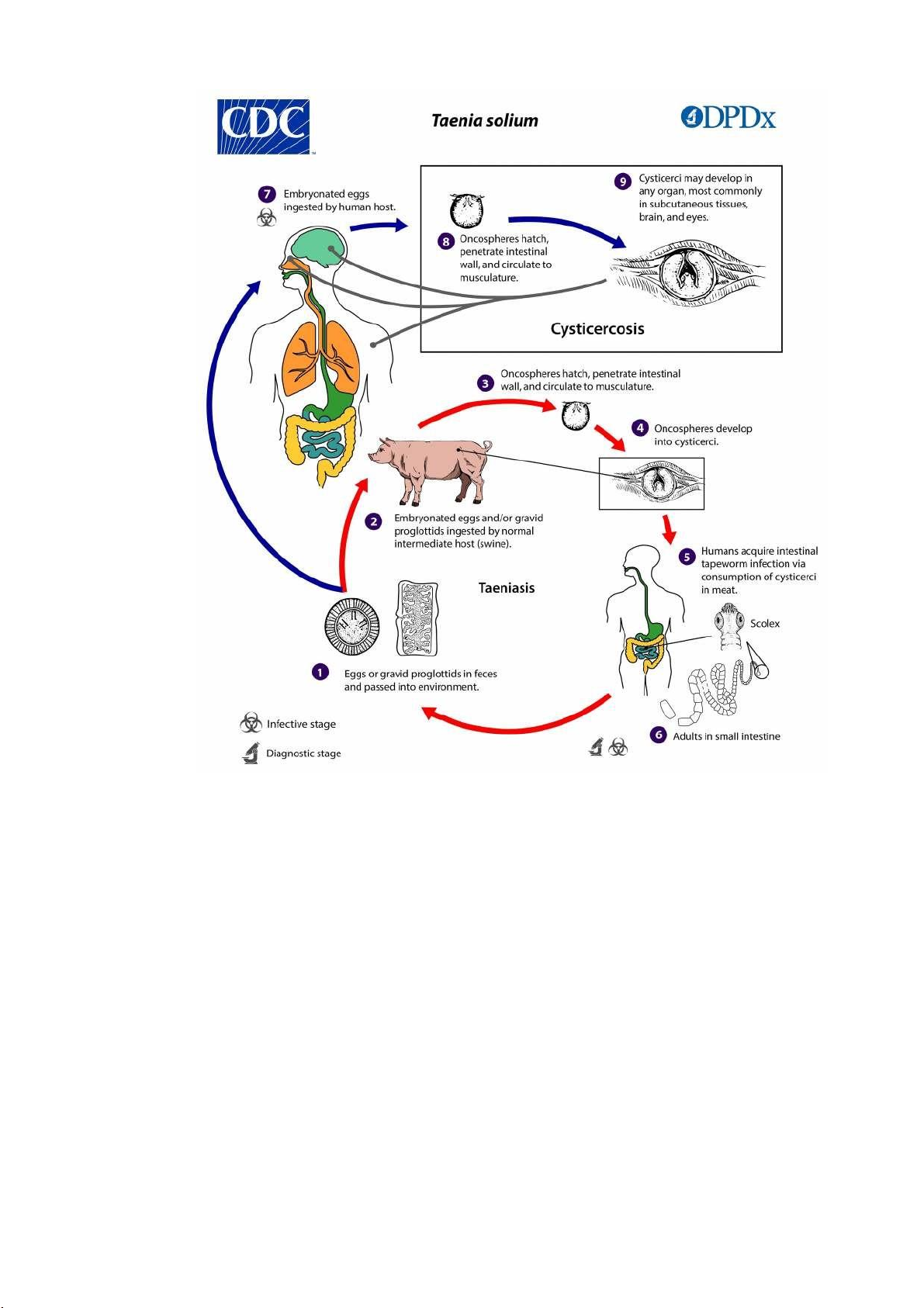
2.2.4. Taenia solium (sán dây lợn)
Sau khi lợn hoặc người ăn phải trứng sán dây lợn, trứng này sẽ vào ruột trở
thành ấu trùng. Các ấu trùng sán sẽ theo hệ bạch mạch hoặc xuyên các lớp tổ chức
để đi đến ký sinh ở cơ vân và não. Ấu trùng sán lợn thường hay ký sinh tại các cơ
vận động, cơ hoành, cơ lưỡi… Trong trường hợp lợn bị bệnh ấu trùng sán lợn
người ta thường gọi là “lợn gạo”. 9 lO M oARcPSD| 48197999
Hình 2.7. Chu kỳ Taenia solium và ấu trùng sán lợn
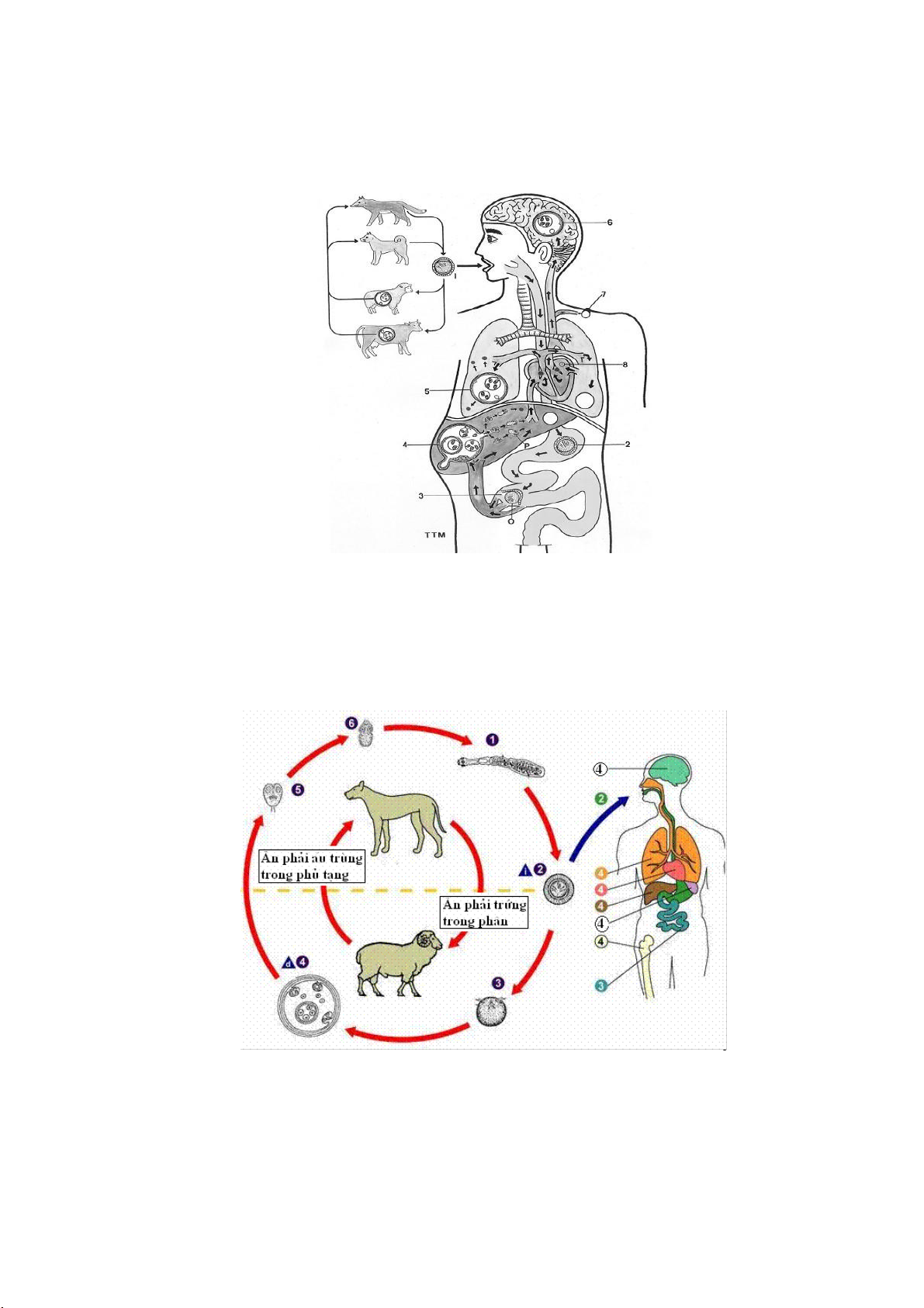
2.2.5. Echinococcus spp. (sán dây chó)
Chu kỳ phát triển của Echinococcus qua 2 vật chủ đều là động vật (vật chủ
chính và vật chủ trung gian). Trứng sán theo đốt sán hoặc dạng tự do theo phân
vật chủ chính thuộc họ chó ra ngoài môi trường, động vật là vật chủ trung gian
ăn phải trứng này, trứng vào ống tiêu hóa nở ấu trùng và theo máu đến ký sinh ở
các phủ tạng tạo nang ở đó. Nếu người ăn phải trứng sán dây này, ấu trùng cũng
tới ký sinh ở phủ tạng tạo nên các nang nước chứa ấu trùng sán (protoscoleces),
mỗi bọc (cyst) có thể chứa hàng vạn hay hàng triệu ấu trùng
(chúng tự nhân lên). Ấu trùng sán dây chó ký sinh ở động vật có vú như chó, mèo,
gấu, báo, khỉ, người và có khi ở cừu, dê, bò, lạc đà, hươu và động vật gậm nhấm.
Thời kỳ ủ bệnh có thể tới 2-15 năm, mỗi năm nang có thể to lên 1-5cm và kích
thước nang có thể tới 20cm. 10 lO M oARcPSD| 48197999
Ở người, ấu trùng sán dây chó ký sinh ở các phủ tạng khác nhau tạo những
bọc nước lớn chứa nhiều ấu trùng sán, các bọc nước này thường ở gan (65%), ở
phổi (25%) và ở một số cơ quan như lách, thận, tim, xương, não, mắt. Người
nhiễm ấu trùng sán dây chó do ăn phải trứng sán dây chó.
Hình 2.8. Vị trí ký sinh của ấu trùng sán chó trên cơ thể người 1 = Trứng
sán2 = Trứng sán vào dạ dày3 = Ấu trùng sán nở ra từ trứng và xuyên qua thành
ruột vào máu, theo tĩnh mạch cửa lên gan4 = Ấu trùng sán trong nang ở gan5 =
Nang sán ở phổi6 = Nang sán ở não7 = Nang sán ở cơ8 = Nang sán ở tim P = Đầu
sán được giải phóng ra khi nang sán vỡ và tiếp tục vào máu để tới phủ tạng khác
Hình 2.9. Chu kỳ sán dây chó Echinococcus 11 lO M oARcPSD| 48197999
2.3. Quá trình ký sinh của môt số loại vi nấm tại hệ thần kinh trung ương ̣
2.3.1. Cryptococcus neoformans
Người nhiễm Cryptococcusqua đường hô hấp, có thể nhiễm tế bào nấm men
hoặc bào tử đảm. Tỷ lệ huyết thanh dương tính với nấm khá cao tuy nhiên bệnh
khá hiếm gặp, có thể do các cơ chế bảo vệ ở phổi đã có hiệu quả trong chống
nấm này. Tuy nhiên, nhiều bằng chứng cho thấy nhiễm nấm ở người dẫn đến
trạng thái nhiễm trùng thầm lặng thời gian dài. Bệnh được coi là chủ yếu do sự
tái hoạt động của các thể thầm lặng nhưng cũng có thể xảy ra với nhiễm lần đầu.
Phần lớn người mắc bệnh có rối loạn miễn dịch tế bào, chứng tỏ vai trò của
miễn dịch tế bào với nấm Cryptococcus. Nhiều loại tế bào miễn dịch như tế bào
giết tự nhiên (natural kil er), một số loại tế bào lympho có khả năng bảo vệ
chống nấm. Tế bào lympho ở người (CD4, CD8) ức chế sự phát triển của C.
neoformans qua tiếp xúc trực tiếp, gián tiếp qua hoạt hóa đại thực bào. Tế bào
có vai trò chính chống lại C. neoformans là đại thực bào hoạt hóa. Quá trình
thực bào C. neoformans được thực hiện một cách tối ưu khi có bổ thể hoặc
kháng thể. Số phận của nấm trong tế bào phụ thuộc các cytokine như interferonγ
hoặc yếu tố kích thích quần thể bạch cầu hạt-đại thực bào
(granulocytemacrophage colony-stimulating factor (GM-CSF). Khi quá trình
diệt không hiệu quả, C. neoformans có khả năng tồn tại bên trong tế bào đại
thực bào, thoát ra và lây nhiễm sang các tế bào khác.
Cryptococcus có bao dầy, kháng lại tế bào thực bào nên bạch cầu đa nhân trung
nấm tính không hiệu lực, chỉ đại thực bào hoạt hóa bởi CD4+ mới diệt được tế
bào nấm Cryptococcus, do đó người suy giảm CD4 có nguy cơ nhiễm nấm ở
hầu khắp các cơ quan, tổ chức đăc biệ t là tổ chức não.̣
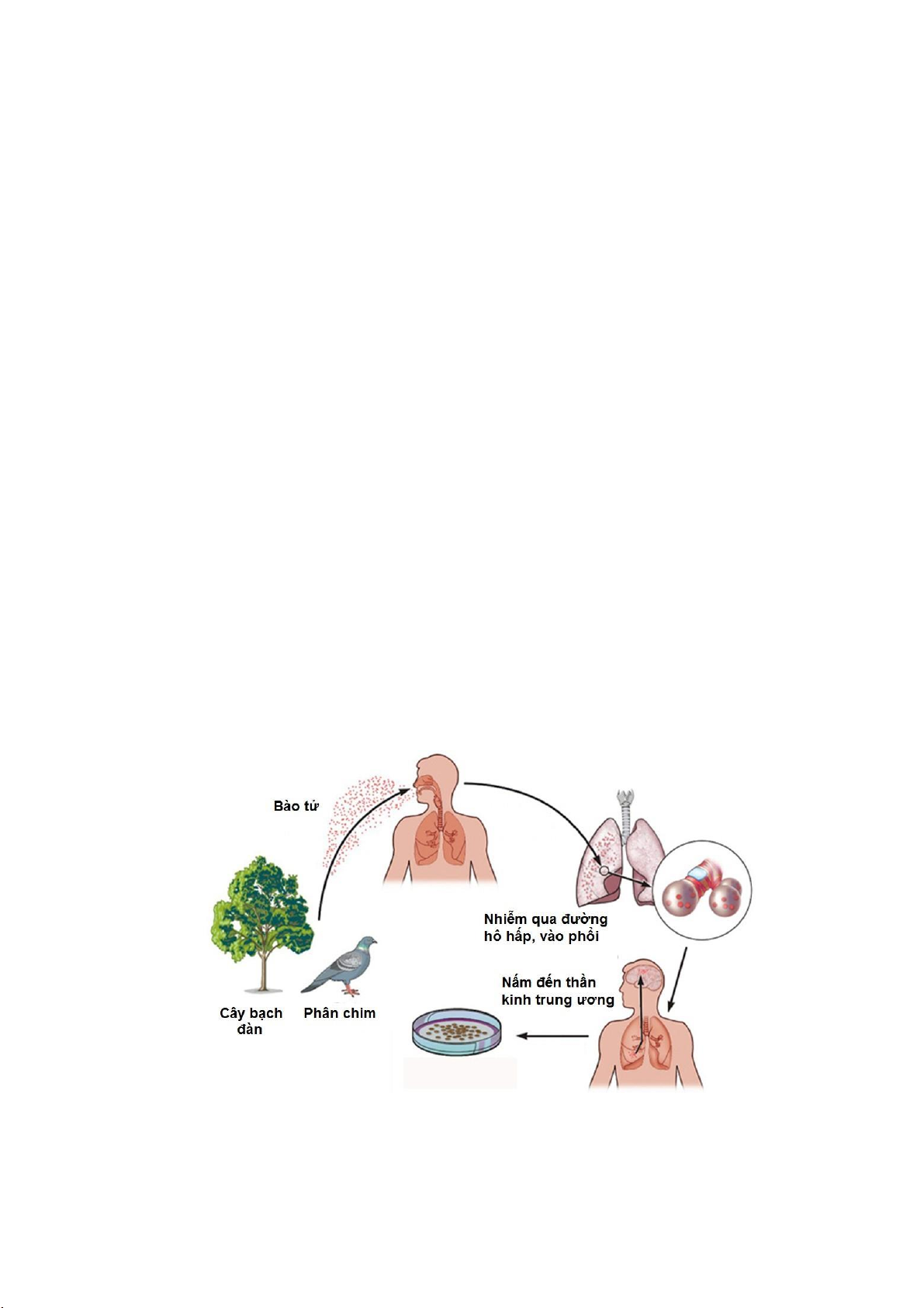
Hình 2.10. Nguồn nhiễm, đường nhiễm và tổn thương của nấm Cryptococcus
2.3.2. Candida sp. 12 lO M oARcPSD| 48197999
Các yếu tố độc lực của Candida bao gồm khả năng thay đổi hình thái
(chuyển từ dạng men thành sợi hoặc sợi giả). Sự kết dính với tế bào biểu mô và
tế bào nội mô được cho là bước đầu tiên trong quá trình xâm lấn và lây nhiễm;
các glucomannan bề mặt tế bào nấm men có thể liên kết với fibronectin bao phủ
tế bào biểu mô, các yếu tố của chất nền ngoại bào (extracel ular matrix như
fibronectin, col agen, laminin) khi bề mặt biểu mô bị mất hoặc khi nấm Candida
xâm nhập xuống dưới biểu mô. Khả năng tạo màng sinh học (biofilm). Khả
năng tạo các enzyme như phospholipase, SAPs (secreted aspartyl proteinase)
tiêu hóa keratin, col agen, tạo điều kiện cho sự xâm lấn của nấm vào mô, tổ
chức trong đó có hê thần kinh trung ương.̣
Candida được coi là một tác nhân gây bệnh cơ hội, chỉ gây bệnh ở người
có nhiều yếu tố tạo điều kiện cho nấm xâm nhập và phát triển gây bệnh. -
Yếu tố tạo điều kiện cho nấm xâm nhập chủ yếu gồm tổn thương
da, niêm mạc. Các vết thương, bỏng, đặt catheter tĩnh mạch tạo điều kiện cho
nấm từ da xâm nhập mạch máu. Phẫu thuật bụng, thuốc hoặc bệnh lý gây tổn
thương niêm mạc ruột tạo điều kiện cho nấm từ ruột xâm nhập vào máu. -
Yếu tố làm tăng sự phát triển của nấm như tăng độ ẩm hoặc giảm
yếu tố ức chế. Tăng độ ẩm tại chỗ ở những nếp kẽ da thường xuyên da ẩm ướt,
người thường xuyên tiếp xúc với nước vì lý do nghề nghiệp… là điều kiện thuận
lợi cho bệnh ở da. Giảm số lượng vi khuẩn hội sinh do dùng kháng sinh phổ
rộng tạo điều kiện cho nấm phát triển. Người nhiễm HIV hay giảm bạch cầu hạt
có nguy cơ cao mắc bệnh do Candida.
2.3.3. Mucormycetes
Bệnh nấm đen (Mucomycosis) do căn nguyên là các vi nấm trong bộ
Mucorales như: Rhizopus, Mucor, Apophysomyces và Lichtheimia…
Chi Rhizopus thì Rhizopus arrhizus là căn nguyên phổ biến trên toàn cầu,
Rhizopus microsporus, Rhizopus homothallicus cũng đang gia tăng.
Chi Mucor gây bệnh phổ biến là loài M.circinelloides
Chi Apophysomyces có bốn loài thường gặp là A.elegans, A.mexicanus, A.
ossiformis và A. variabilis được báo cáo là tác nhân gây nhiễm trùng ở cả bệnh
nhân có miễn dịch bình thường và suy giảm miễn dịch.
Chi Lichtheimia gây bệnh chủ yếu do loài L. ramosa.
Vi nấm bình thường sống ở môi trường như đất, nước, không khí, nhất là
chất hữu cơ (như rau quả) đang thối rữa và hiếm khi gây bệnh trên người.
Bào tử vi nấm Mucormycetes có thể xâm nhập vào cơ thể qua đường hô
hấp, qua tổn thương ở da, qua đường tiêu hóa và trở thành tác nhân gây bệnh.
Vào cơ thể có thể gây nhiễm trùng nhiều cơ quan như gây viêm xoang, viêm phổi,
viêm da, xâm nhập vào não gây đột quỵ và có tỷ lệ tử vong cao. 13 lO M oARcPSD| 48197999
3. LÂM SÀNG, CHẨN ĐOÁN VÀ ĐIỀU TRỊ MÔT SỐ LOÀI KÝ SINḤ
TRÙNG GÂY BÊNH Ở HỆ THẦN KINH TRUNG ƯƠNG̣
3.1. Lâm sàng, chẩn đoán và điều trị môt số loài đơn bào gây bệ nh ở hệ ̣
thần kinh trung ương.
3.1.1. Entamoeba histolytica (amíp lỵ)
Các yếu tố thuận lợi để amip chuyển sang dạng gây bệnh (thể magna) là sự
suy yếu của thành ruột. Khi đó amíp tiết ra men phá hủy niêm mạc ruột mở đường
vào thành ruột với sự phối hợp của các loại vi khuẩn ở ruột. E.histolytica thường
gây bệnh lỵ ở đại tràng, nhưng cũng có thể gây bệnh ở ngoài đại tràng.
Amíp có thể gây áp xe ở nhiều tạng, bộ phận cơ thể ở ngoài ruột. Trong đó áp
xe gan là bệnh hay gặp hơn. -
Amíp gây áp xe gan: thường thứ phát sau bệnh lỵ amíp. Đường xâm
nhập vào gan của amíp, chủ yếu là từ thành ruột. Amíp xâm nhập vào các tĩnh
mạch đã bị phá hủy rồi theo hệ thống tĩnh mạch về gan. Song amíp cũng có thể
theo những con đường khác (thứ yếu): amíp qua màng bụng rồi đến gan, hoặc
đến gan qua hệ thống bạch mạch. Áp xe gan do amíp có tỷ lệ tử vong cao, nếu
không được chẩn đoán sớm và điều trị kịp thời bằng các thuốc đặc hiệu. -
Amíp gây áp xe phổi: thường gặp sau áp xe gan; có áp xe phổi
nguyênphát do amíp theo máu lên phổi gây bệnh; có áp xe phổi thứ phát sau áp
xe gan, do mủ áp xe gan vỡ ra tràn qua cơ hoành và màng phổi rồi vào phổi. Chụp
X quang, siêu âm cho phép xác định tràn dịch màng phổi. Chụp CT Scanner cho
thấy vùng nhu mô gan giảm độ đặc. -
Amíp gây áp xe não: hiếm gặp hơn, nhưng rất nguy hiểm. -
Amíp gây áp xe da: có thể gặp áp xe ở xung quanh vùng hậu môn
hoặcở chỗ rò mủ thành ngực do áp xe gan.
Ngoài ra còn có thể gặp bệnh amíp ở cơ quan khác như màng ngoài tim,...
Để chẩn đoán bệnh do amíp gây ra ở đại tràng cũng như ngoài đại tràng, có thể
dựa trên triệu chứng lâm sàng, xét nghiệm ký sinh trùng học, điều trị thử bằng
thuốc đặc hiệu, nuôi cấy, chẩn đoán huyết thanh miễn dịch và sinh học phân tử.
Chẩn đoán bệnh ngoài đại tràng như bệnh áp xe gan, áp xe phổi, áp xe não hoặc
bệnh ở các phủ tạng khác do amíp gây ra, nói chung dựa vào triệu chứng lâm sàng
rất khó chẩn đoán phân biệt với các nguyên nhân gây áp xe khác. Do vây,̣ giá trị
chẩn đoán của từng phương pháp phụ thuộc vào vị trí gây bệnh của amíp và thời
điểm chẩn đoán bệnh.
Để điều trị amíp lỵ cần: dùng thuốc đặc hiệu, điều trị sớm, điều trị đủ liều, điều
trị triệt để, điều trị kết hợp với kháng sinh khi cần thiết để diệt vi khuẩn, loại trừ
điều kiện thuận lợi cho amíp phát triển. 14 lO M oARcPSD| 48197999
Có nhiều loại thuốc để điều trị amíp lỵ, tuy nhiên Metronidazol được cho
coi là môt trong những thuốc đặ c hiệ u tốt nhất điều trị các thể amíp ở ruột va ̣
ngoài ruột (ở gan, phổi, não…).
3.1.2. Naegleria fowleri (amíp ăn não)
Các quốc gia từng ghi nhận các ca bệnh do Naegleria fowleri: -
Hoa Kỳ: Giai đoạn năm 1937-2007 có 121 nạn nhân tử vong. Riêng
từnăm 2001-2011 đã có 35 ca tử vong được báo cáo; trong đó đến 32 ca tiếp xúc
với nguồn nước ở khu vui chơi giải trí. -
New Zealand: năm 1968-1978 có 8 trường hợp tử vong sau khi các
nạn nhân bơi trong một hồ nước ấm ở khu vực Waikato. -
Vương quốc Anh: năm 1979, một bé gái bơi trong một hồ tắm La Mã
ở thành phố Bath và năm ngày sau đó thì tử vong. Qua xét nghiệm, người ta thấy
nước trong hồ có nhiễm Naegleria fowleri và từ đó hồ này bị đóng cửa. -
Pakistan: 2 bệnh nhân nam 39 tuổi và 54 tuổi tử vong vào năm 2010. -
Tiệp Khắc (cũ): năm 1962-1965 ghi nhận 16 người tử vong vì viêm
não - màng não cấp sau khi tắm ở một hồ bơi trong nhà. -
Tại Việt Nam: ghi nhận 2 trường hợp. Đó là một thanh niên quê ở
Phú Yên đã lặn để bắt trai ở một hồ lớn gần nhà. Sau đó, anh ta quay trở lại TP
Hồ Chí Minh để sinh sống và bị phát bệnh viêm não do nhiễm amíp ăn não và tử
vong tháng 7 năm 2012. Ngày 19 tháng 9 năm 2012, một bệnh nhi 6 tuổi tại Tp.
Hồ Chí Minh đã phát hiện nhiễm amíp này và tử vong.
N.fowleri thể amíp hoạt động thường ăn vi khuẩn. Nhưng khi thể amíp hoạt
động xâm nhập vào người, nó sử dụng mô não (tế bào thần kinh) làm nguồn thức
ăn. Niêm mạc mũi là đường di chuyển của amíp từ môi trường nước bên ngoài có
nhiễm N.fowleri thể amíp xâm nhập vào cơ thể ở những người thường xuyên
tham gia lặn, trượt nước hoặc thực hiện các môn thể thao dưới nước mà nước bị
ép vào niêm mạc mũi. Những người ngâm mình trong suối nước nóng hoặc những
người làm sạch lỗ mũi của họ bằng bình neti chứa đầy nước máy chưa qua xử lý
có nhiễm amip N.fowleri.
N. fowleri có thể xâm nhập và tấn công hệ thống thần kinh của con người.
Amíp N. fowleri bị thu hút bởi các chất hóa học mà các tế bào thần kinh sử dụng
để giao tiếp với nhau. Khi ở trong mũi, amíp di chuyển qua dây thần kinh khứu
giác (dây thần kinh kết nối với khứu giác) vào thùy trán của não.
Mặc dù điều này hiếm khi xảy ra nhưng những trường hợp nhiễm trùng
như vậy gần như luôn luôn gây tử vong cho nạn nhân. Nếu bị nhiễm, nạn nhân
chắc chắn sẽ bị viêm màng não. Tỷ lệ tử vong ước tính khoảng 98%. Chúng xâm
nhập vào cơ thể người qua đường mũi, di chuyển theo các sợi thần kinh khứu giác
thông qua sàn sọ để lên não. Điều nguy hiểm là amíp này có thể vượt qua mọi
khâu lọc khử trùng, nhiễm vào hệ thống nước sinh hoạt trong cộng đồng.
Nhưng amíp này không gây bệnh thông qua uống nước, trừ khi súc miệng
mà nước nhiễm amíp xộc lên mũi. Khi xâm nhập qua niêm mạc mũi, amíp 15 lO M oARcPSD| 48197999
Naegleria fowleri sẽ sinh sôi rất nhanh, rồi di chuyển lên não theo các dây thần
kinh khứu giác. Sau đó nó sẽ bắt đầu ăn các nơ-ron thần kinh, gây đau đầu khủng
khiếp, sốt cao, ảo giác và thậm chí mất khả năng kiểm soát hành vi. Đó là triệu
chứng bệnh viêm não màng não do amíp nguyên phát gây tử vong nhanh đến nỗi
rất khó nghiên cứu chúng tại phòng thí nghiệm.
Phải mất từ 2-15 ngày để các triệu chứng xuất hiện sau khi amíp N. fowleri
chui qua niêm mạc mũi. Diễn biến bệnh sau khi nhiễm N.fowleri "amíp ăn não
người" với các triệu chứng khởi đầu sẽ xuất hiện: nhức đầu, buồn nôn, sốt, cứng
cổ, xuất hiện ảo giác, thậm chí mất khả năng kiểm soát hành vi. Các triệu chứng
thứ phát có thể đi kèm như: lú lẫn, u ám, thiếu tập trung, cơn co giật. Sau đó, bệnh
diễn tiến nhanh chóng và nguy cơ tử vong rất cao, thường xảy ra từ 3-7 ngày sau
khi mắc bệnh. Thời gian tử vong trung bình là 5,3 ngày kể từ khi khởi phát triệu
chứng. Chỉ một số ít bệnh nhân trên toàn thế giới được báo cáo là đã sống sót sau
khi bị nhiễm amíp này. Tuy nhiên các triệu chứng ban đầu này dễ nhầm với viêm
não do vi khuẩn hoặc vi rút nên việc chẩn đoán rất khó khăn, đó là: đau đầu, sốt,
cổ cứng, ăn mất ngon, nôn mửa, trạng thái tinh thần thay đổi, co giật, hôn mê.
Ngoài ra còn có thể bị ảo giác, sụp mí mắt, mờ mắt và mất vị giác.
Về chẩn đoán: cho đến hiên nay, chưa có xét nghiệm nhanh về nhiễm amíp ăṇ
não. Nhưng các nhà nghiên cứu đang xây dựng quy trình phát triển các kỹ thuật
chẩn đoán nhanh nhất. Có thể mất hàng tuần để xác định amíp cho đến khi có các xét nghiệm như vậy.
Về điều trị: chưa có phương pháp điều trị phù hợp, rõ ràng. Mặc dù đã có một số
loại thuốc diệt amíp N. fowleri trong ống nghiệm. Nhưng ngay cả khi được điều
trị bằng những loại thuốc này, cũng chưa điều trị thành công được một trường
hợp nào trên các bệnh nhân bị nhiễm loại amíp Naegleria fowleri.
3.1.3. Toxoplasma sp.
Biểu hiện bệnh do Toxoplasma spp. thay đổi thùy thuộc giai đoạn cấp và mạn
tính. Trong đó, giai đoạn cấp tính đi qua nhanh. Sau khi tiếp xúc với mầm bệnh,
cơ thể bắt đầu sinh ra kháng thể để chống lại KST. Lúc này, dưới tác dụng của
kháng thể, KST giảm tốc độ sinh sản, chui vào tế bào và chuyển dạng bào nang,
khởi đầu cho giai đoạn mạn tính. Bào nang được bao bọc bởi một màng do chính
KST tạo ra. Bào nang có thể tồn tại rất lâu mà không có biểu hiện của bệnh và có
thể tái phát bệnh khi vật chủ bị suy giảm miễn dịch. Bệnh do Toxoplasma spp.
được chia ra làm hai thể là thể mắc phải và thể bẩm sinh.
Bệnh do Toxoplasma spp. mắc phải là bị nhiễm sau khi sinh ra, thường vào
khoảng từ 5 đến 25 tuổi. Đa số bệnh nhân không nhận thấy mình bị nhiễm
Toxoplasma spp. và giai đoạn cấp bị bỏ qua, không được phát hiện. Bệnh chỉ
phát hiện được tình cờ bằng phản ứng huyết thanh dương tính hoặc khi có tổn
thương ở mắt. Phần lớn các trường hợp không xác định được thời điểm và
nguồn lây nhiễm, thời gian ủ bệnh thường từ 1 - 3 tuần.
Thể bệnh bẩm sinh là khi người mẹ đang có thai bị nhiễm Toxoplasma spp. 16 lO M oARcPSD| 48197999
ở giai đoạn cấp, khi đó ký sinh trùng đang di chuyển trong máu và trong lá
nhau, thời gian ký sinh trùng ở trong máu khoảng 20 ngày; Nguy cơ mẹ truyền
cho thai nhi ở 3 tháng đầu của thai kỳ là 25% và ở 3 tháng cuối của thai kỳ là
65%; ngược lại, nếu tổn thương càng nặng trong lúc mang thai bị nhiễm càng
sớm. Hâu quả là đứa trẻ đẻ ra bị viêm não, màng nãọ
. Đây là tà thể bệnh
chủ yếu, nhưng hiếm gặp. Bệnh nhi thường biểu hiện ngay khi sinh và tổn
thương tương ứng với thai nhi bị nhiễm từ đầu thai kỳ. Có 4 nhóm triệu chứng chính:
- Hình dạng và thể tích của sọ não: đầu to với não bị úng thủy bên ngoài.
- Các triệu chứng thần kinh có thể gặp: + Động kinh,
+ Tăng truơng lực cơ không đồng đều hoặc giảm truơng lực cơ;
+ Phản xạ bị rối loạn, tăng hoặc mất phản xạ;
+ Rối loạn thần kinh thực vật: nuốt khó, thở không đều...,
- Hóa vôi nội sọ: rất đặc trưng, các nốt tròn riêng lẻ hoặc hợp thành đám ở
mộthoặc vài thùy não, kèm theo hay không kèm dãn não thất. - Dấu hiệu ở mắt:
+ Mắt nhỏ, mắt lé, rung mắt.
+ Nhất là viêm võng mạc sắc tố, rất đặc trưng, phát hiện khi soi đáy mắt. Tổn
thương ở một bên hoặc hai bên, đang tiến triển hoặc đã thành sẹo.
Bệnh diễn tiến xấu, thường đưa đến tử vong trong những tuần đầu hoặc
tháng đầu của sự sống đứa trẻ. Nếu không, bệnh chuyển thành thể mạn tính, trẻ
chậm phát triển tâm thần, vận động.
Do bệnh thường xảy ra không có biểu hiện rõ ràng, có thể nhầm với một
số bệnh lý nội khoa khác, nên chẩn đoán không thể dựa trên các triệu chứng lâm
sàng. Hơn nữa, Toxoplasma spp. gây tổn thương ở nhiều cơ quan khác nhau và
trên các đối tượng khác nhau, nên phương pháp chẩn đoán cũng phải thích hợp
cho từng trường hợp. Cụ thể có trên 5 thể bệnh Toxoplasma spp.:
- Bệnh mắc phải: Tình trạng miễn dịch bình thường, mắc bệnh trong lúc mang
thai, chẩn đoán dựa vào phương pháp huyết thanh miễn dịch cổ điển;
- Thai nhi còn trong tử cung bị nhiễm: chẩn đoán bằng siêu âm, xét nghiệm
nước ối và máu thai nhi;
- Trẻ sơ sinh từ người mẹ bị nhiễm trong lúc có thai: chẩn đoán dựa trên lâm
sàng, cận lâm sàng, chủ yếu các xét nghiệm miễn dịch;
- Bệnh nhân bị HIV/AIDS có tổn thương ở não, chẩn đoán dựa trên hình ảnh
chụp cắt lớp vi tính (CT scanner) hay chụp cộng hưởng từ (MRI);
- Bệnh Toxoplasma spp. ở mắt, chẩn đoán dựa vào khám mắt và chọc dò lấy dịch tiền phòng.
Các phương pháp và kỹ thuật chẩn đoán
- Phát hiện KST trong mẫu bệnh phẩm. Phương pháp tìm trực tiếp rất khó thấy
được KST, nên thường phải bổ sung thêm các phương pháp gián tiếp khác như
cấy truyền vào thuốc hoặc nuôi cấy trên tế bào; 17 lO M oARcPSD| 48197999
- Kỹ thuật chẩn đoán miễn dịch: thường được dùng miễn dịch huỳnh quang,
miễn dịch hấp phụ men. Có thể tìm kháng thể IgA, IgM và IgG;
- Phân lập KST: tiêm truyền cho động vật hoặc nuôi cấy tế bào: Tiêm bệnh
phẩm vào màng bụng chuột là một phương pháp chẩn đoán rất nhạy, nhưng
phải đợi từ 3 - 6 tuần mới có kết quả. Cấy trên tế bào kém nhạy hơn nhưng
cho kết quả nhanh hơn, khoảng 10 ngày;
- Giải phẩu bệnh lý có ích, đặc biệt sinh thiết hoặc não ở bệnh nhân bị
HIV/AIDS, nhưng cần dùng phương pháp nhuộm hóa mô miễn dịch tế bào;
- Thử nghiệm phản ứng bì hiện nay ít được áp dụng vì độ chính xác và nguy cơ xâm lấn;
- Chụp não bằng cắt lớp vi tính ở bệnh nhân bị bệnh bẩm sinh hoặc HIV/AIDS;
- Điều trị thử để khẳng định chẩn đoán ở những người bệnh suy giảm miễn dịch.
Nguyên tắc điều trị
- Trên người khỏe mạnh và không mang thai: hầu hết mọi người có thể hồi phục
khi bị nhiễm trùng T. gondii mà không cần điều trị. Trong trường hợp có triệu
chứng có thể điều trị bằng thuốc phối hợp như pyrimethamine/ sulfadiazine,
kết hợp với folinic acid;
- Phụ nữ mang thai, trẻ sơ sinh và trẻ em nhỏ: các phụ nữ mang thai, trẻ em nhỏ,
trẻ sơ sinh có thể được điều trị cho dù KST có thể không bị loại trừ hoàn toàn.
KST có thể tồn tại trong các tế bào mô trong pha không còn hoạt động, có thể
vị trí ký sinh của nó trong cơ thể khiến cho thuốc khó tiếp cận và loại bỏ hoàn toàn KST;
- Nhiễm T. gondii tại mắt, đôi khi phải được kê đơn thuốc điều trị thể bệnh hoạt
động bởi các nhà nhãn khoa. Việc dùng thuốc và chỉ định thuốc lệ thuộc vào
kích cỡ của tổn thương trong mắt, vị trí và đặc điểm tổn thương (pha cấp, khác
với pha mạn tính không tiến triển);
- Người có hệ thống miễn dịch suy giảm, cần điều trị cho đến khi họ có cải thiện
tình trạng bệnh. Đối với các bệnh nhân HIV/AIDS, dùng thuốc tiếp tục và để
cho bệnh nhân nghỉ ngơi cho đến khi nào họ đã cải thiện tình trạng tốt hơn. Thuốc điều trị
- Rovamycine® (spiramycine)
- Fansidar® (Pyrimethamine/ Sulfadoxine) là một thuốc dùng điều trị sốt
rétnhưng hiện tại do tình hình kháng thuốc lan rộng, nên đã rút thuốc này ra khỏi
danh sách thuốc sốt rét thiết yếu ở các quốc gia; - Malocide® (pyrimethamine + sulfadiazine)
3.1.4. Trypanosoma gambiense và Trypanosoma rhodesiense
Giai đoạn đầu của bệnh, được biết là giai đoạn máu - bạch huyết
(haemolymphatic phase), theo thứ tự là sốt, nhức đầu, đau khớp, ngứa. Giai đoạn
thứ hai gọi là pha thần kinh, bắt đầu khi ký sinh trùng đi qua hàng rào máu não
và xâm nhập vào hệ thần kinh trung ương. Khi đó triệu chứng bệnh xuất hiện, lú
lẫn, rối loạn cảm giác và phối hợp động tác yếu. Các rối loạn khác là rối loạn chu
kỳ sinh học giấc ngủ và do điều này, nên bệnh có tên là “bệnh ngủ” cũng là đặc 18 lO M oARcPSD| 48197999
điểm quan trọng của giai đoạn thứ hai của bệnh. Nếu không điều trị, bệnh ngủ có thể tử vong.
Người bị nhiễm T. brucei sau khi bị ruồi đốt, thường sau khi đốt, cơ thể
hình thành các sẩn vết loét ở da vùng bị đốt. Tiếp đó, các trypomastigote đi vào
trong máu và trưởng thành ở trong hệ tuần hoàn và hệ bạch huyết, gây nên tình
trạng khó chịu, sốt từng cơn, ban đỏ và suy nhược. Cuối cùng, ký sinh trùng xâm
nhập vào hệ thần kinh trung ương, làm thay đổi hành vi và xuất hiện triệu chứng
thần kinh như viêm não, hôn mê và tử vong có thể xảy ra.
Ký sinh trùng thoát khỏi cơ chế bảo vệ của vật chủ nhờ vào sự thay đổi
kháng nguyên vốn có của chúng rất lớn và các kháng nguyên này nằm trên bề mặt
của KST, glycoprotein được biết như glycoprotein bề mặt biến thể (variant
surface glycoprotein_VSG). Sự lãng tránh với các đáp ứng miễn dịch dịch thể của
vật chủ, góp phần vào độc lực của ký sinh trùng. Trong thời gian sốt, ký sinh
trùng nằm trong máu, hầu hết các thay đổi về mặt bệnh học xảy ra trong các hệ
và cơ quan như huyết học, bạch huyết,tim mạch và thần kinh trung ương. Điều
này dẫn đến các phản ứng qua trung gian miễn dịch chống lại các kháng nguyên
nằm trên bề mặt của hồng cầu, mô tim, mô não, hậu quả dẫn đến thiếu máu tan
máu, viêm toàn bộ tim và viêm não màng não.
Một phản ứng quá mẫn gây nên các vấn đề về da như mày đay dai dẳng,
ngứa, phù mặt, tăng bạch cầu lymphocyte trong lách và hạch lympho bị nhiễm
KST, dẫn đến quá trình xơ hóa nhưng hiếm khi gặp trên lâm sàng tình trạng gan
lách to. Các bạch cầu mono, đại thực bào và bào tương thâm nhiễm vào mạch
máu, gây viêm nội mạc động mạch, tăng tính thấm thành mạch.
Hệ tiêu hóa cũng bị ảnh hưởng, tăng sản các tế bào Kupffer ở trong gan,
dọc theo tĩnh mạch cửa có thâm nhiễm và giáng hóa hoặc thoái hóa mỡ. Gan to
hiếm gặp, đối với bệnh do ký sinh trùng này ở Đông Phi, viêm toàn bộ tim bị ảnh
hưởng nặng, tất cả lớp tế bào cơ tim đều bị thâm nhiễm lan rộng và xơ hóa. Rối
loạn nhịp tim hoặc suy tim có thể dẫn đến tử vong trước khi có biến chứng liên
quan đến hệ thần kinh trung ương. Khi tác động đến thần kinh trung ương, thâm
nhiễm quanh mạch máu vào tận mô kẻ não và tủy sống, dẫn đến bệnh lý viêm não
màng não với biểu hiện phù, xuất huyết và tổn thương mô hạt. Diễn tiến bệnh
qua hai giai đoạn với các biểu hiện khác nhau
- Giai đoạn 1 (sớm, hoặc gọi là giai đoạn máu - bạch huyết)
+ Các săng hay vết loét tại chỗ trên da, không đau, xuất hiện khoảng 5 - 15 ngày
sau khi bị đốt, nhưng sau đó tự thoái lui tự phát sau vài tuần (dấu hiệu này ít
gặp hơn khi nhiễm loài T. brucei gambiense);
+ Sốt từng cơn (song không đáp ứng với thuốc sốt rét), toàn thân khó chịu, đau
cơ, đau khớp và nhức đầu, thường 3 tuần sau khi bị đốt;
+ Xuất hiện bệnh lý hạch lympho toàn thân hoặc một vùng nào đó (hạch sau cổ)
hay còn gọi là dấu hiệu Winterbottom, đây là đặc trưng cho bệnh lý của bệnh
Trypanosoma spp. châu Phi T. brucei gambiense hay bệnh ngủ;
+ Phù mặt chỉ gặp trên một số nhỏ bệnh nhân; 19 lO M oARcPSD| 48197999
+ Nổi mày đay thoáng qua, ban đỏ, ban dạng vết trên da xuất hiện sau 6 - 8 tuần kể từ khi khởi bệnh;
+ Hình ảnh viêm phù có tính chất đau, nhạt màu ở trung tâm, nhanh mờ, hình
vành khuyên, có các vết ban đỏ phù nề trên thân mình (dấu “trypanids”).
- Giai đoạn 2 (muộn, hoặc là giai đoạn tổn thương thần kinh)
+ Nhức đầu dai dẳng (không đáp ứng với thuốc giảm đau);
+ Rối loạn nhịp sinh học, giấc ngủ: ngủ gà hoặc buồn ngủ ban ngày nhưng lại mất ngủ ban đêm;
+ Thay đổi hành vi, ngữ điệu và điệu bộ nhúng nhảy trên một số bệnh nhân, có thể trầm cảm;
+ Chán ăn, sút cân và hội chứng suy mòn;
+ Cơn động kinh trên trẻ em thường thấy, nhưng hiếm gặp trên người lớn.
Xét nghiệm cận lâm sàng
Khám thực thể có thể cho các triệu chứng của bệnh lý trên vùng da niêm
mạc, hay viêm não, màng não của hệ thần kinh trung ương. Các xét nghiệm cận lâm sàng bao gồm:
Giai đoạn viêm não màng não:
- Dịch não tủy có áp lực tăng, albumine tăng, đường giảm, bạch cầu tăng, tế bào Mott tăng;
- Nếu tỷ lệ IgM cao hơn 10% so với tổng protein trong dịch não tủy thì có thể
xác định nhiễm Trypanosoma sp. Xét nghiệm dịch não tủy rất cần thiết để theo
dõi diễn biến của bệnh sau điều trị;
- Điện não đồ (EEG) cho thấty nhịp độ bị rối loạn nhiều;
- Chụp X - quang, CT scanner hay MRI sọ não có thể nhìn thấy vùng não thất phình to.
Tìm ký sinh trùng trong bệnh phẩm
- Máu: soi tươi hoặc sau khi nhuộm bằng Giemsa hoặc sau khi làm phong phú bằng ly tâm;
- Dịch não tủy, dịch chọc dò hạch, tủy xương đem soi tươi, hoặc nhuộm;
- Cấy bệnh phẩm vào môi trường NNN (Nicol e, McNeal, Nevy) hoặc tiêm
truyền vào động vật (chuột) nếu soi tươi không tìm thấy ký sinh trùng;
- Chẩn đoán huyết thanh miễn dịch, tìm kháng thể trong máu hay dịch não tủy,
cũng có thể phát hiện được bệnh sớm và theo dõi được quá trình điều trị.
- Nồng độ albumine và globuline;
- Chọc sinh thiết, xét nghiệm hạch lympho.
Hầu hết các thử nghiệm kháng nguyên và kháng thể không giúp ích gì nhiều
cho chẩn đoán vì chúng không thể phân biệt giữa tình trạng nhiễm hiện tại và
trong quá khứ. Song, nồng độ kháng thể IgM đặc hiệu trong dịch não tủy có thể giúp cho chẩn đoán. Thuốc điều trị
Chẩn đoán phải làm càng sớm càng tốt, trước khi giai đoạn thần kinh xảy
ra để tránh các biến chứng phức tạp, khó khăn cho quá trình điều trị. Giai đoạn 20