










Preview text:
lOMoAR cPSD| 22014077
BÀI GIẢNG NHI KHOA: GIẢM TIỂU CẦU Ở TRẺ EM
PHẦN I. CÁC NGUYÊN NHÂN GÂY GIẢM TIỂU CẦU ĐẠI CƯƠNG Định nghĩa
Giảm tiểu cầu khi số lượng tiểu cầu < 150.000/mm3 với tất cả các lứa tuổi.
Dấu hiệu lâm sàng không thay đổi theo lứa tuổi nhưng nguyên nhân thì khác nhau ở tuổi sơ sinh hay trẻ em lớn. LÂM SÀNG
Giảm tiểu cầu có hể không có triệu chứng đi kèm, nhưng thông thường gây nên hội chứng xuất huyết: Da
Chấm xuất huyết (pétéchies)
Mãng xuất huyết (ecchymose): tự nhiên hoặc sau va chạm nhẹ, chấn thương Niêm
Chấm xuất huyết trong miệng Xuất huyết nướu răng Chảy máu mũi Xuất huyết võng mạc Cơ quan, nội tạng Tiểu ra máu Xuất huyết tiêu hoá
Xuất huyết não - màng não là biến chứng nặng nhất
Tiên lượng nặng của xuất huyết giảm tiểu cầu không đi đôi với số lượng tiểu cầu. Tuy nhiên xuất
huyết tự nhiên có thể xảy ra khi lượng tiểu cầu < 50.000/ mm3.
CHẨN ĐOÁN NGUYÊN NHÂN
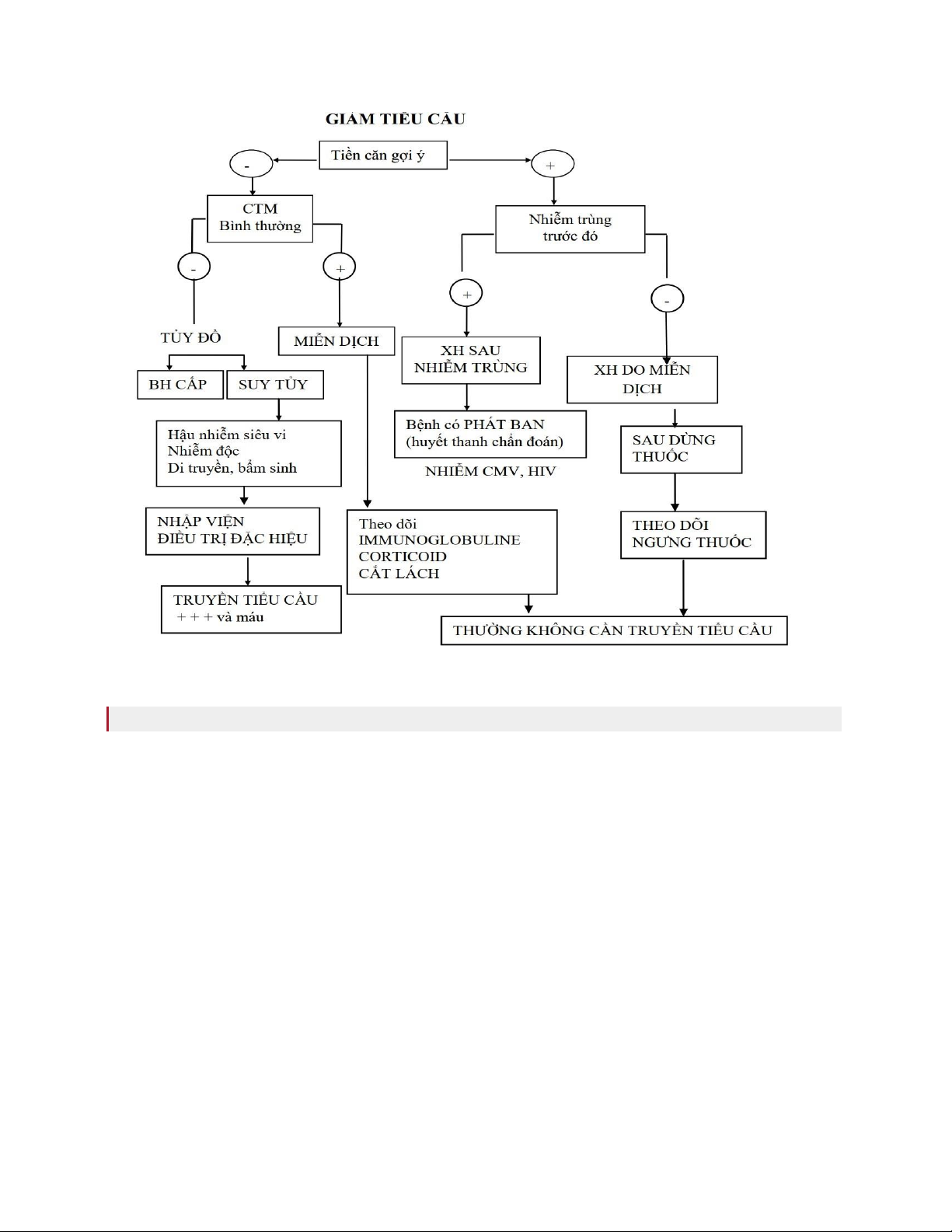
Cần xác định tính chất trung ương hay ngoại biên qua xét nghiệm tủy đồ và khi:
Tế bào mẫu tiểu cầu (megacaryocyte) ít hoặc không có: giảm sản xuất tiểu cầu
Tế bào mẫu tiểu cầu tăng: hủy ngoại biên hoặc tiểu cầu bị tạm giữ
Nguyên nhân giảm tiểu cầu ở thời kỳ sơ sinh Do
giảm sản xuất tiểu cầu
Không có mẫu tiểu cầu do xương quay không phát triển lOMoAR cPSD| 22014077
Bất thường nhiễm sắc thể: tam sắc thể 13 (trisomie 13) và tam sắc thể 18
Bệnh Fanconi (bất thường ngón cái, chậm phát triển chiều cao, dị dạng thận, rối loạn sắc tố da)
Bệnh của tiểu cầu:
Bệnh Wiskott - Aldrich: suy giảm miễn dịch nặng, chàm ngoài da, bệnh di truyền theo nhiễm sắc thể X, rất nặng
Bệnh May – Hezglin: bệnh di truyền, tiểu cầu khổng lồ với sự hiện diện thể Dohle trong bạch cầu đa nhân
Bệnh Jean - Bernard - Soulier: do thiếu glycoproteine màng IIb của tiểu cầu Bệnh đặc
xương (xương hoá đá: osteopetrosis)
Xâm lấn tủy: bệnh bạch huyết bẩm sinh, rất hiếm. U nguyên bào thần kinh (neuroblastome)
Bệnh chuyển hoá: với sự hiện diện của acid methyl malonic và isovalenic trong máu Bệnh tim
bẩm sinh tím. Do hủy tiểu cầu
Nguyên nhân tự miễn:
Tự miễn: anti HPA (HPA = human platelet antigen)
Xuất huyết giảm tiểu cầu ở mẹ (xuất huyết giảm tiểu cầu vô căn dạng mạn, lupus). Mẹ dùng lợi
tiểu dòng Thiazide là một trong những nguyên nhân gây xuất huyết giảm tiểu cầu sơ sinh nhưng chưa được chứng minh.
Nguyên nhân nhiễm trùng:
Nhiễm siêu vi (rubéole, cytomegalovirus, HIV) Đông máu nội mạch
Bướu mạch máu khổng lồ (Kasabach - Merritt)
Giảm tiểu cầu đơn độc ở trẻ sơ sinh đủ tháng, với tổng trạng tốt nên tìm nguyên nhân tự miễn
hoặc xuất huyết giảm tiểu cầu ở mẹ.
Nguyên nhân giảm tiểu cầu ở trẻ em lớn
Do giảm sản xuất tiểu cầu
Bẩm sinh: như các nguyên nhân ở trẻ sơ sinh Di truyền: dạng nhẹ Mắc phải: Suy tủy
Xâm lấn tủy do bệnh máu ác tính, u nguyên bào thần kinh, histiocytose, hội chứng thực bào máu (do virus EBV, CMV) lOMoAR cPSD| 22014077 Thiếu Vitamin B12, folate
Sau xạ trị, điều trị bằng chất hóa học.
Tiểu huyết sắc tố kịch phát ban đêm (bệnh Marchiafava - Michelli, rất hiếm ở trẻ em) Do hủy tiểu cầu
XH giảm tiểu cầu miễn dịch (vô căn): thường gặp nhất
Sau dùng thuốc, sau nhiễm siêu vi Bệnh tự miễn (Lupus)
Hội chứng tán huyết - tăng urê máu
Đông máu nội mạch lan toả
Bướu mạch máu khổng lồ Cường lách
Sau truyền máu, sau ghép cơ quan. Cơ chế phối hợp Nhiễm trùng nặng Nhiễm độc
Ký sinh trùng (Leishmaniose, sốt rét) Virus (rubéole, EBV, HIV)
THUỐC GÂY GIẢM TIỂU CẦU
Thuốc chống co giật, an thần Diphenylhydantoin Carbamazepin Clonazepam Valproate de sodium Primidone Thuốc kháng sinh Sulfamid và sulfonamid Rifampicin Chloramphenicol Penicillin lOMoAR cPSD| 22014077 Cefalotin Thuốc khác Muối vàng Quinidin Penicillamin Acid acetylsalicilic Digoxin Heparin và calciparin
PHẦN II. XUẤT HUYẾT GIẢM TIỂU CẦU MIỄN DỊCH ĐẠI CƯƠNG Định nghĩa
Giảm tiểu cầu trầm trọng, mắc phải, với số lượng mẫu tiểu cầu trong tủy bình thường và đời sống
tiểu cầu bị rút ngắn lại
Đây là một bệnh về máu lành tính thường gặp nhất trong xuất huyết giảm tiểu cầu mắc phải ở trẻ em lOMoAR cPSD| 22014077
Bệnh có thể xảy ra ở mọi lứa tuổi và thường từ 1-4 tuổi, trẻ nam = nữ, tần suất khoảng 1/20.000
trẻ. Bệnh cảnh nhiễm siêu vi được tìm thấy trước đó trong 50-60% các trường hợp. Cơ chế
Dạng tự miễn: thường xảy ra sau một đợt nhiễm siêu vi, kháng nguyên trên bề mặt tiểu cầu kích
thích các Lymphocyte helper và sau đó có sự hình thành kháng thể IgG. Giảm tiểu cầu do phá hủy
tiểu cầu trầm trọng, do các kháng thể IgG bám vào màng tiểu cầu (có sự gắn không đặc hiệu các
phức hợp miễn dịch qua đoạn Fc hoặc những kháng thể chống glycoproteine của màng tiểu cầu
như GPIIb / IIIa, GPIb / Ix).
Nhiễm siêu vi có thể là tác nhân gây xuất hiện các kháng thể nói trên: sởi, thủy đậu, rubella, EBV.
Lách: nơi tiêu hủy tiểu cầu, cũng là nơi sản xuất kháng thể và giữ vai trò quan trọng LÂM SÀNG
Khởi đầu: xuất hiện những chấm xuất huyết, hoặc mãng xuất huyết, lan tỏa nhanh trong vài giờ hoặc vài ngày
Có thể tìm thấy tiền sử nhiễm siêu vi hoặc ký sinh trùng một tháng trước đó trong 30 50% các
trường hợp. Các siêu vi thường gây bệnh là: Ebstein Barr, Cytomegalovirus, Rubéole, sởi, thủy
đậu, quai bị, Toxoplasmose. Hội chứng xuất huyết:
Ngoài da: chấm xuất huyết rải rác, ở 2 chi, có thể kết hợp với mãng xuất huyết
Niêm mạc: chảy máu mũi, chảy máu nướu răng, xuất huyết kết mạc
Nội tạng: hiếm hơn, dưới dạng xuất huyết tiêu hoá, tiểu ra máu, thường xảy ra trước xuất huyết màng não.
Khám lâm sàng: thường không phát hiện gì lạ, có thể sờ thấy lách trong 10% các trường hợp. Cần
soi đáy mắt tìm các dấu hiệu xuất huyết võng mạc và tìm máu trong nước tiểu
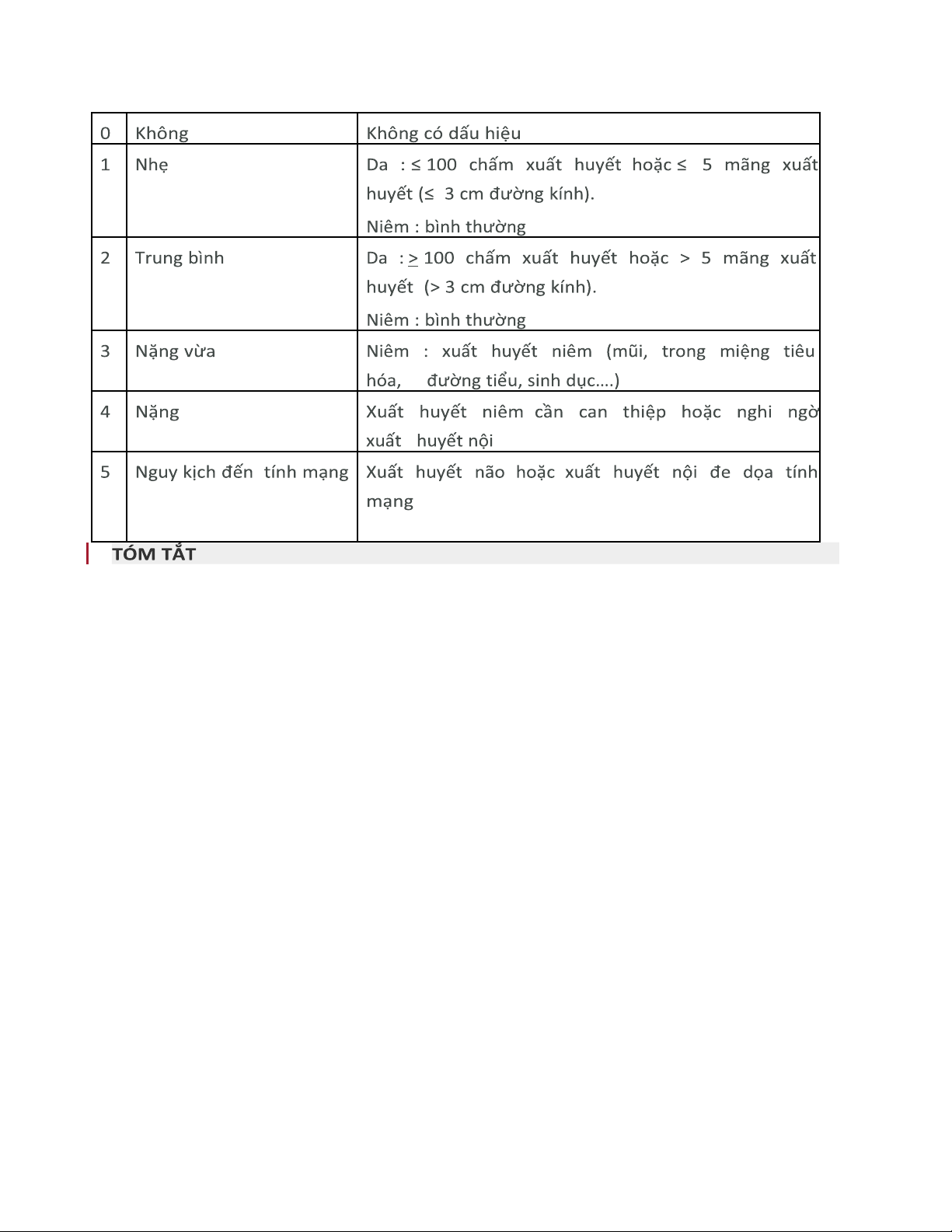
Bảng 1: Chỉ số Buchana Độ nặng Dấu hiệu lOMoAR cPSD| 22014077
Xuất huyết giảm tiểu cầu do nguyên nhân miễn dịch được định nghĩa khi có giảm số lượng tiểu
cầu (< 150.000/mm3), nhưng hai dòng hồng cầu và bạch cầu còn lại bình thường. Đứng trước
bệnh cảnh xuất huyết do giảm tiểu cầu, cần phân biệt nguyên nhân do trung ương hay ngoại biên. lOMoAR cPSD| 22014077
BÀI GIẢNG NHI KHOA: HỘI CHỨNG XUẤT HUYẾT
KHÁI NIỆM SINH LÝ HỌC VỀ SỰ CẦM MÁU
Sự cầm máu có chức năng ngăn ngừa chảy máu tự nhiên và làm ngưng chảy máu khi có tổn thương thành mạch.
Đây là một hiện tượng sinh học phức tạp, trong đó có sự can thiệp của: Mạch máu Tiểu cầu
Các yếu tố đông máu trong huyết thanh
Hai giai đoạn của sự cầm máu:
Sự cầm máu tiên phát bao gồm nhiều hiện tượng giúp cho sự tổng hợp của các tiểu cầu nơi mạch máu bị tổn thương.
Sự đông máu huyết thanh: bao gồm những chuỗi phản ứng enzyme giúp cho chất Fibrinogen hòa
tan thành Fibrin không hòa tan. lOMoAR cPSD| 22014077
Sự phân biệt ở hai giai đoạn trên, đúng ra mang tính giả tạo vì cả hai tiến trình xảy ra cùng một
lúc và liên quan chằng chịt với nhau. Sự cầm máu tiên phát
Là tất cả các hiện tượng góp phần vào sự thành lập nút cầm máu (clou hémostatique) bao gồm chủ yếu tiểu cầu.
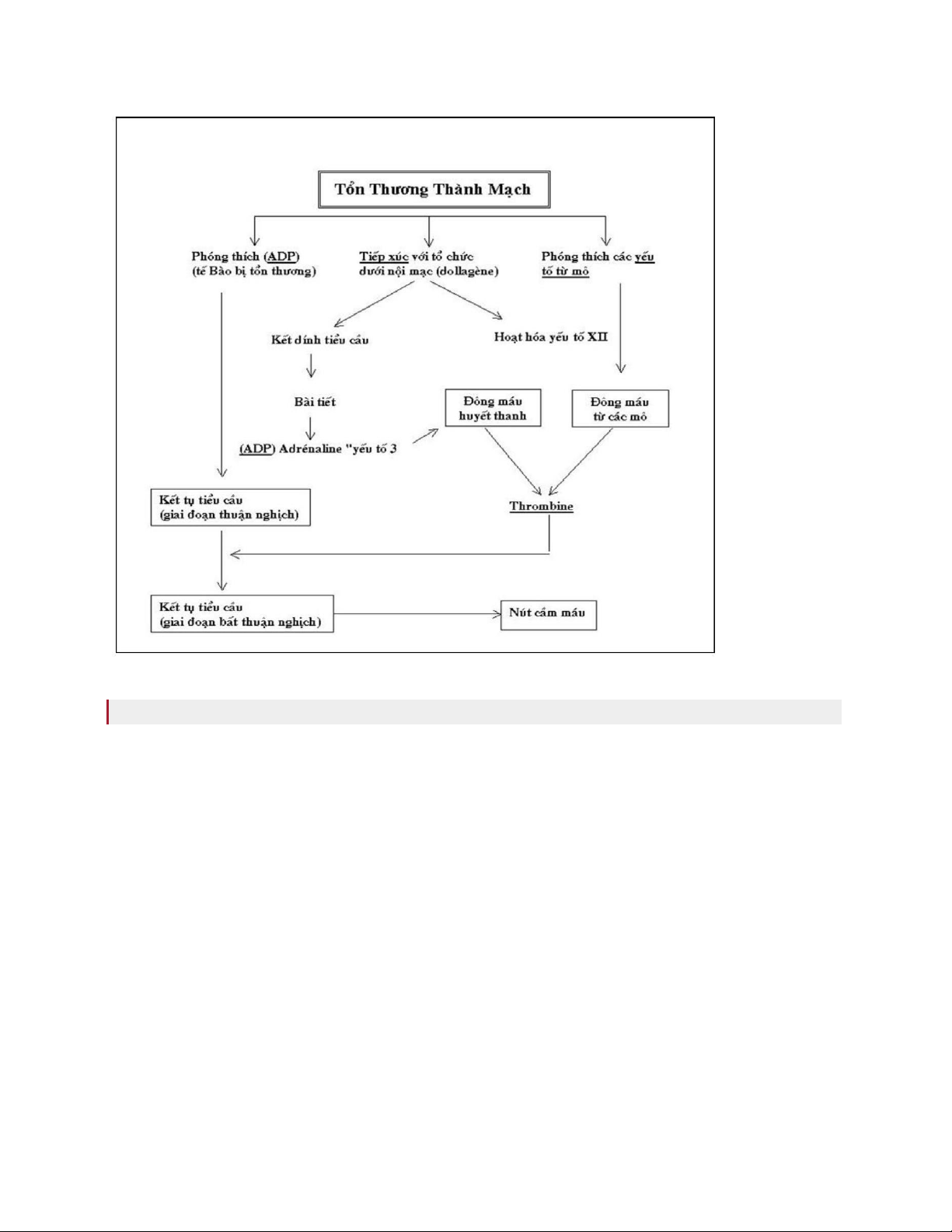
Các phản ứng xảy ra khi có tổn thương thành mạch
Mạch máu nơi tổn thương co lại Các tiểu cầu kết dính lại với nhau
Sự kết dính của tiểu cầu vào tổ chức dưới nội mạc phụ thuộc một số các yếu tố như: kích
thước mạch máu, tính chất của dòng máu, sự hiện diện của các hồng cầu và sự thành lập
những cầu nối giữa các tổ chức dưới nội mạc và màng tiểu cầu.
Giai đoạn hoạt hóa và bài tiết của các tiểu cầu
Khi tiếp xúc với chất collagen, các tiểu cầu bài tiết ra ADP, serotonin, Adrenalin.
Các hồng cầu cũng phóng thích ra ADP giúp tiểu cầu kết dính lại với sự hiện diện của fibrinogen.
Các tiểu cầu được hoạt hóa sẽ tổng hợp những chất không bền (prostaglandine và Thromboxane
A2) từ acid arachidonic của màng tiểu cầu, các chất này làm tiểu cầu kết dính lại và làm mạch máu co lại.
Các yếu tố đông máu dính vào màng tiểu cầu sẽ được hoạt hóa và tạo ra Thrombin. Thrombin
giúp cho các tiểu cầu gần nơi tổn thương bài tiết và dính lại nhau.
Sự kết tụ tiểu cầu
Sự kết tụ của các tiểu cầu lưu thông trong máu với các tiểu cầu kết dính vào nội mạc xảy ra do
một cơ chế cần đến sự gia nhập của một vài glycoprotéine của màng tiểu cầu II b, III a.
Sự thành lập "nút cầm máu"
Các tiểu cầu sau khi kết tụ lại, bị phá hủy rất nhanh, và xác tiểu cầu vón lại tạo nên nút cầm máu. Sự điều hòa
Giai đoạn này làm cho cục máu đông không được thành lập thêm, huyết thanh sẽ phá hủy ADP
và ức chế Thrombin nhờ chất Adenyl Kinase và anti-Thrombin. Các tế bào nội mô sẽ hủy hoạt
ADP và làm cho Thrombin không hoạt động nữa.
Ngoài ra các tế bào nội mô sẽ tổng hợp Prostacycline, chất làm dãn mạch máu và ức chế sự bài
tiết cũng như sự kết tụ của tiểu cầu. Xét nghiệm khảo sát sự cầm máu tiên phát
Thời gian máu chảy (Temps de saignement):
Được thực hiện bằng phương pháp Duke ở vành tai lOMoAR cPSD| 22014077
(TS bình thường = 3' - 5', TS > 5': bệnh lý) hoặc bằng phương pháp Ivy (thực hiện ở mặt trước
ngoài cẳng tay, dưới một áp lực cố định, bình thường 2- 6 phút). Dấu hiệu Lacet Đếm tiểu cầu
Trước một thời gian máu chảy kéo dài, luôn luôn phải đếm tiểu cầu. Nếu tiểu cầu không giảm
nhiều để kéo dài TS thì nên làm thêm các nghiệm pháp sau đây:
Đo lường sức bền mao mạch (được đo bằng cmHg)
Yếu tố Willebrand: các tiểu cầu trong bệnh Willebrand không kết tụ lại với sự hiện diện của Ristocetine.
Khảo sát chất lượng tiểu cầu: chức năng kết dính và kết tụ của tiểu cầu, thời gian co cục máu
Sự đông máu huyết thanh
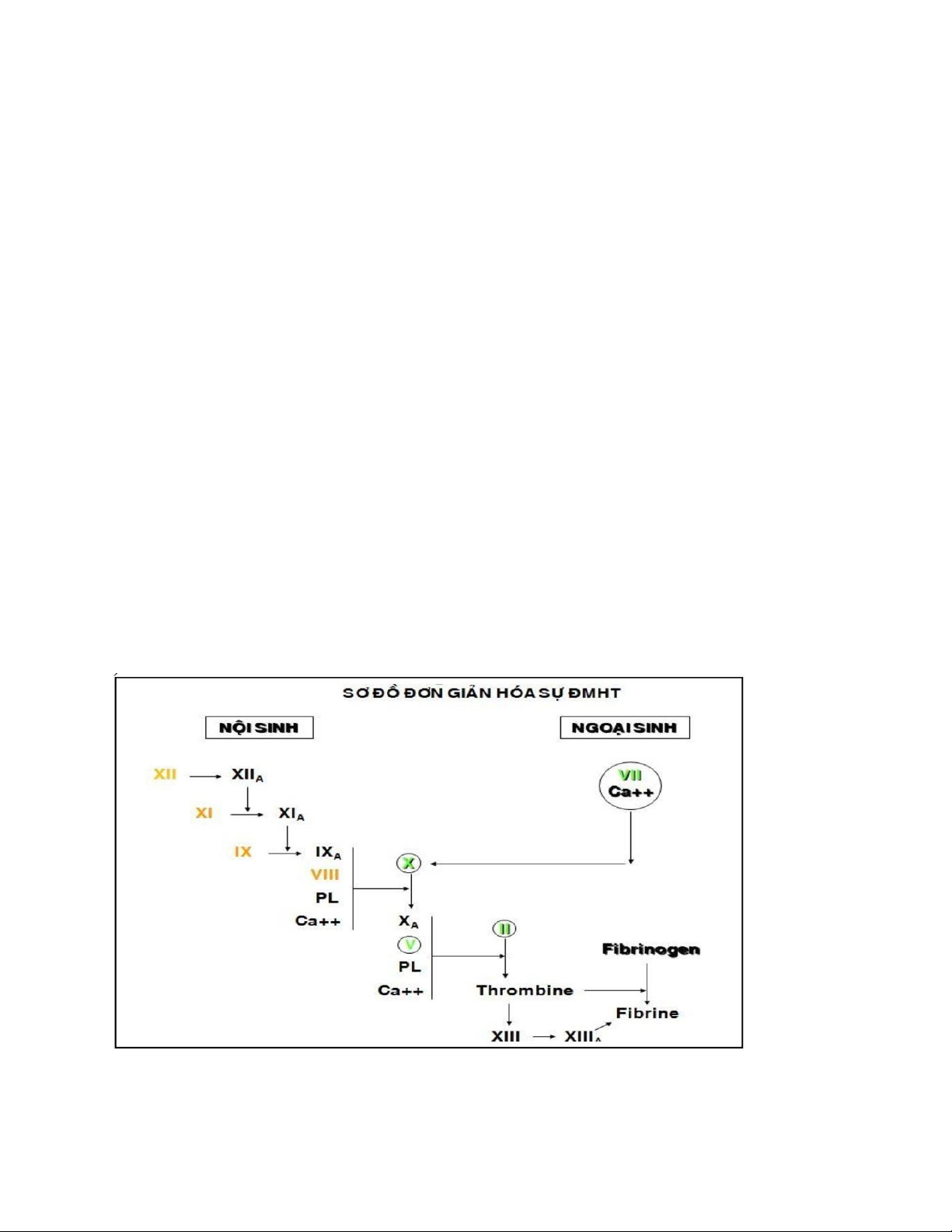
Sự đông máu được kích hoạt bởi:
Đường nội sinh (voie intrinsèque): do sự tiếp xúc của máu với một bề mặt mang điện âm là tổ
chức dưới nội mạc trong cơ thể (in vivo) và mặt kính trong thí nghiệm (in vitro).
Đường ngoại sinh (voie extrinsèque): do sự đưa vào từ mô vào máu chất Thromboplastine.
Cả 2 con đường nội sinh và ngoại sinh sẽ cùng tác động lên yếu tố X để biến yếu tố X thành X hoạt
hóa (XA). XA giúp cho sự thành lập Thrombin. Thrombin biến Fibrinogen thành Fibrin. Fibrin được
giữ trong tình trạng ổn định ở giai đoạn cuối nhờ yếu tố XIII hoạt hóa (Sơ đồ 1)
Khảo sát sự đông máu huyết thanh lOMoAR cPSD| 22014077
Các xét nghiệm khảo sát sự đông máu huyết thanh bao gồm:
TC: Thời gian đông máu : bt : 8 - 12' .
Thời gian QUICK (TQ : temps de Quick) : Khảo sát các yếu tố của đường ngoại sinh : II, V, VII, X
TQ bất thường khi dưới 60% so với mẫu chứng.
TQ còn gọi là TP (Taux de Prothrombine), TP là tỷ lệ % của TQ, bình thường khi
> 60% TQ bất thường khi giảm: II, V, VII, X và Fibrinogen < 1g/l.
INR (International Normalized Ratio): được phát hiện từ 1983. Do kết quả TP có thể thay đổi tùy
phòng xét nghiệm, nên thống nhất dùng cách tính INR theo công thức:
INR = (TQ của bệnh nhân/ TQ chứng) ISI
(ISI = indice de sensibilité international, đặc hiệu cho hóa chất xử dụng để làm TQ theo từng
phòng xét nghiệm). INR bình thường: 0,8 – 1,2
INR được xử dụng để đánh giá hiệu quả điều trị bằng thuốc chống đông. Ở bệnh nhân dùng thuốc
chống đông, INR có thể chấp nhận lên đến 2 – 3. Ở bệnh nhân mang van tim nhân tạo, cần nhấm
INR đến 2,5 – 3,5. Khi INR > 5: nguy cơ xuất huyết rất cao. Fibrinogen: 2 - 4 g/l.
Thời gian Céphalin hoạt hóa (T.C.A: Temps de Céphaline Activée): Khảo sát các yếu tố của đường
nội sinh (tất cả các yếu tố đông máu ngoại trừ yếu tố VII).
TCA bất thường khi kéo dài trên 10 giây so với mẫu chứng. TCA kéo dài khi Fibrinogen < 1g/l.
Thời gian Thrombin (Temps de reptilase): khảo sát sự thành lập Fibrin. Thời gian
Thrombin kéo dài trong trường hợp thiếu về số lượng hay bất thường về chất lượng của
Fibrinogen, bất thường khi > 10" so với những mẫu chứng.
Thiếu yếu tố XIII, không thể được khảo sát qua các nghiệm pháp trên.
Để chẩn đoán chính xác hơn, giai đoạn kế tiếp là đo lường đặc hiệu từng loại yếu tố đông máu: lOMoAR cPSD| 22014077
Bảng 1: Các yếu tố đông máu
Xét Nghiệm tổng quát khác
Thời gian Howell bất thường khi 1 trong các yếu tố bị bất thường, bất thường khi > 1,5 x mẫu
chứng (hoặc 1'30 - 2' 30), ít dùng vì ít chính xác.
Trong thực tế, sự phân biệt 2 đường nội và ngoại sinh mang tính giả tạo vì thật ra có nhiều mối
liên hệ chặt chẽ giữa 2 đường (Sơ đồ 2). Yếu tố Tên
Giá trị bình thường I Fibrinogen 2 - 4 g/l (5,9 - 11,8 mmol/l) II Prothrombin 100% (hoặc 0,2g/l) V Proaccelerine 100% VII Proconvertine 100% VIII
Yếu tố chống hemophilia A 100% (50-150%) IX
Yếu tố chống hemophilia B 100% X Yếu tố Stuart 100% XI PTA 100% XII Yếu tố Hageman 100% XIII
FSF – Yếu tố ổn định fibrin 100% lOMoAR cPSD| 22014077
Sơ đồ 2: Mối liên hệ giữa sự cầm máu nguyên phát và sự đông máu huyết thanh HƯỚNG CHẨN ĐOÁN
TS tăng ( thời gian máu chảy ) , số lượng tiểu cầu giảm: giảm tiểu cầu
TS tăng, số lượng tiểu cầu bình thường: bệnh của tiểu cầu
TCA (Thời gian Céphalin hoạt hóa : Khảo sát các yếu tố của đường nội sinh (tất cả các yếu tố đông
máu ngoại trừ yếu tố VII ); TQ (Thời gian QUICK : Khảo sát các yếu tố của đường ngoại sinh : II,
V, VII, X ) , bất thường:
Thiếu nhiều yếu tố do mắc phải: gan, thận
Đông máu nội mạch lan tỏa (ĐMNMLT), hoặc sau điều trị Heparine o Thiếu đơn độc 1 yếu tố
chung: II, V, X (hiếm)
TCA bất thường: thiếu yếu tố VIII: Hemophilie A, IX: Hemophilie B, XI: Bệnh Rosenthal
TQ bất thường: thiếu yếu tố VII
Thời gian Thrombine kéo dài: (TCA, TQ bất thường) o có Heparine trong máu, ống nghiệm o bất
thường thành lập Fibrine lOMoAR cPSD| 22014077
Fibrinogen giảm: afibrinogénémie,
hypofibrinogénémie tiêu thụ quá nhiều
Fibrinogen (ĐMNMLT) Tất cả bình thường:
mao mạch không bền, thiếu yếu tố XIII o không có rối loạn đông máu
CẬP NHẬT CHẨN ĐOÁN VÀ ĐIỀU TRỊ BỆNH TRẺ EM:
XUẤT HUYẾT GIẢM TIỂU CẦU MIỄN DỊCH Ở TRẺ NHỎ ĐẠI CƯƠNG
Bệnh xuất huyết giảm tiểu cầu miễn dịch (Immune Thrombocytopenic Purpura: ITPXHGTC) là tình
trạng tiểu cầu trong máu ngoại vi bị phá huỷ ở hệ liên võng nội mô do sự có mặt của tự kháng thể kháng tiểu cầu.
Nguyên nhân bệnh do rối loạn miễn dịch trong cơ thể: Cơ thể tự sinh ra kháng thể kháng tiểu
cầu, rối loạn sinh mẫu tiểu cầu, ảnh hưởng của tế bào T. CHẨN ĐOÁN Lâm sàng
Hội chứng xuất huyết thường xảy ra đột ngột trên một đứa trẻ khỏe mạnh: Xuất huyết dưới da
tự nhiên hay sau một va chạm nhẹ, xuất huyết đa hình thái, đa lứa tuổi,đa vị trí. Chảy máu chân
răng, chảy máu mũi, nôn ra máu, đi ngoài phân đen, kinh nguyệt kéo dài, đi tiểu ra máu…Trong
đó nguy hiểm nhất là xuất huyết nội sọ.
Hội chứng thiếu máu: Bệnh nhân thường không có biểu hiện thiếu máu. Tuy nhiên Có thể gặp
thiếu máu trong trường hợp chảy máu nhiều, mức độ thiếu máu tương xứng với mức độ xuất huyết.
Gan, lách, hạch ngoại vi không to. Cận lâm sàng
Tổng phân tích tế bào máu ngoại vi:
Số lượng tiểu cầu giảm < 100 G/l.
Số lượng hồng cầu và lượng huyết sắc tố bình thường hoặc giảm trong trường hợp xuất huyết
nặng,mức độ thiếu máu tương xứng với mức độ xuất huyết.
Số lượng bạch cầu và công thức bạch cầu trong giới hạn bình thường.
Tủy đồ: Mật độ tế bào tủy bình thường hoặc tăng.
Mẫu tiểu cầu thường tăng chủ yếu là mẫu tiểu cầu chưa trưởng thành.
Dòng hồng cầu và bạch cầu hạt phát triển bình thường, không gặp tế bào ác tính.Tuy nhiên trong
trường hợp mất máu nhiều mẫu hồng cầu cũng tăng sinh.
Thời gian máu chảy: Kéo dài. lOMoAR cPSD| 22014077
Co cục máu: Cục máu không co hoặc co không hoàn toàn.
Các xét nghiệm đông máu PT, APTT, TT, fibrinogen: Bình thường.
Kháng thể đặc hiệu kháng GPIIb-IIIa (hoặc GPIb) trên bề mặt tiểu cầu:Dương tính.
Các xét nghiệm khác:
Xét nghiệm virus (HbsAg, anti HCV, anti HIV, Epstein Barr..): Âm tính.
Xét nghiệm bệnh miễn dịch: Nghiệm pháp Coombs, ANA, anti dsDNA, lupus ban đỏ hệ thống…:
Âm tính. Chẩn đoán xác định
Không có tiêu chuẩn chẩn đoán chắc chắn nào cho xuất huyết giảm tiểu cầu tiên phát mà đây là
một chẩn đoán loại trừ, chủ yếu là dựa vào các triệu chứng xuất huyết cổ điển và giảm số lượng
tiểu cầu ở máu ngoại vi. Phân loại
Giảm tiểu cầu miễn dịch cấp tính khi tiểu cầu về bình thường (>150000/mm3) trong 3 tháng, không tái phát.
Giảm tiểu cầu miễn dịch dai dẳng: Không đạt được lui bệnh hoặc không giữ được bệnh ổn định
sau khi ngừng điều trị, sau khi chẩn đoán 3- 12 tháng.
Giảm tiểu cầu miễn dịch mạn tính: giảm tiểu cầu kéo dài > 12 tháng.
Chẩn đoán phân biệt
Các bệnh gây giảm tiểu cầu khác như: Suy tủy xương, lơ xê mi cấp, ban xuất huyết giảm tiểu cầu
huyết khối, ung thư di căn tủy xương, nhiễm virus (CMV, sởi, rubella…), lupus ban đỏ hệ thống,
đông máu rải rác trong lòng mạch…
Các bệnh xuất huyết do giảm chất lượng tiểu cầu (rối loạn chức năng tiểu cầu di truyền:
Bệnh suy nhược tiểu cầu Glanzmann, hội chứng Bernard- Soulier, bệnh Von-Willebrand).
Các bệnh do rối loạn chức năng tiểu cầu mắc phải. Điều trị
xuất huyết giảm tiểu cầu cấp tính.
Dựa vào mức độ nặng của chảy máu để chỉ định điều trị
Mức độ chảy máu
Chỉ định điều trị
Độ 1: Ít nốt xuất huyết ( tổng số≤ 100) và/hoặc ≤ Giải thích, theo dõi
5 mảng xuất huyết (≤ 3cm) không có chảy máu niêm mạc lOMoAR cPSD| 22014077
Giải thích và theo dõi sát. Có thể điều trị
Độ 2: Nhiều nôt xuất huyết ( tổng số> 100) và/ hoặc >5
trong trường hợp gia đình quá lo lắng hoặc
mảng xuất huyết (> 3cm đường kính)
không theo dõi sát được
Độ 3: Chảy máu ở mức trung bình, chảy máu niêm Điều trị
mạc, ảnh hưởng tới lối sống
Độ 4: Chảy máu niêm mạc rõ hoặc nghi ngờ chảy máu Điều trị trong




