






Preview text:
lOMoAR cPSD| 36844358 . -BỆNH ÁN GIAO BAN
Khoa: Hậu sản – Bệnh viện trường Ngày: 09/03/2022 I. PHẦN HÀNH CHÍNH
- Họ và tên: Nguyễn Gia Kiều Ngân - Tuổi: 33
- Nghề nghiệp: bác sĩ
- Địa chỉ: phường Trường An, thành phố Huế, Thừa Thiên Huế
- Ngày vào viện: 1h ngày 6/3/2022
- Ngày làm bệnh án: 8/3/2022 II. TIỀN SỬ 1. Bản thân a, Nội khoa -
Chưa phát hiện bệnh lý liên quan -
Chưa ghi nhận dị ứng thuốc b, Ngoại khoa: chưa ghi nhận c, Phụ khoa - Có kinh năm 14 tuổi -
Kinh nguyệt đều, chu kì kinh 32 ngày, ngày đầu kì kinh cuối 31/5/2021 - Lấy chồng năm 26 tuổi -
Chưa điều trị bệnh phụ khoa nào trước đây d, Sản khoa -
PARA 0020 (lần đầu sảy thai lúc 8w, lần 2 sảy thai lúc 7w)
2, Gia đình: sống khỏe III. BỆNH SỬ
1, Lý do vào viện: Vỡ ối 2,
Quá trình bệnh lý:
Thai phụ mang thai lần 3 (PARA 0020) 39 tuần 6 ngày, ngày dự sinh 07/03/2022,
ngày đầu kì kinh cuối 31/5/2021. Lần mang thai này khám thai định kỳ mỗi quý,
siêu âm sàng lọc đầy đủ, không phát hiện bất thường trong quá trình mang thai, bổ lOMoAR cPSD| 36844358
sung đủ vitamin và canxi theo khuyến nghị của bác sĩ; tiêm chủng 1 mũi uốn ván
và 2 mũi Covid trong quá trình mang thai, tiêm mũi Rubella cách 7 năm. Tăng 13
kg trong cả quá trình mang thai. Trước nhập viện 1 giờ (0h05’ ngày 6/3/2022) sản
phụ vỡ ối, lượng nước ối ra nhiều, chưa đau bụng nên vào viện.
Thăm khám lúc vào viện (1 giờ sau vỡ ối)
- Sản phụ tỉnh táo
- Mạch 90 lần/phút, nhiệt độ 37
- Huyết áp 110/70 mmHg
- Da niêm mạc hồng
- Không phù, tuyến giáp không lớn
- Tim đều, T1 T2 nghe rõ
- Phổi thông khí rõ, chưa nghe rales
- Ngôi đầu, lưng trái - BCTC/VB: 36/98cm
- Go tử cung thưa, tim thai 150 lần/phút
- Đại tiểu tiện bình thường
- Khám trong: CTC mở mật độ vừa, dài, hở lỗ ngoài, có dịch trong ra theo gant, đầu cao.
- Khung chậu: không sờ thấy mỏm nhô
Chẩn đoán: Thai III (PARA 0020) 39 tuần 6 ngày/ Ối vỡ non giờ thứ nhất/
tiền sử sản khoa xấu.
Chỉ định xét nghiệm: CTM, Chức năng đông máu, HIV, HBsAg, Glucose máu, Đo
CTG, Siêu âm thai, PCR SARS Cov 2
Diễn tiến cuộc chuyển dạ
Bệnh nhân luôn tỉnh táo, không sốt, đau bụng, go tử cung 3 cơn/10 phút, cử
động thai bình thường, tim thai dao động 140-145 lần/phút
Khám trong: cổ tử cung có hở lọt ngón, ra thêm ối vàng, đầu cao.
Sản phụ được đo CTG các thời điểm 2h10’, 6h40’, 13h kết quả CTG nhóm I
Giờ thứ 17 sau vỡ ối, khám trong cổ tử cung xoá 80%, mở đút lọt ngón tay,
không ra ối thêm, đầu trẻ vẫn cao, khám có bướu huyết thanh
Chẩn đoán: Thai lần III (PARA 0020) 39 tuần 6 ngày/chuyển dạ đình trệ/ối vỡ
giờ thứ 17/theo dõi con to/ tiền sử sản khoa xấu.
Sản phụ được mổ lấy thai vào 17h ngày 6/3 lOMoAR cPSD| 36844358 Thuốc sau mổ
- Ringer Lactate 500ml x2 chai - Glucose 5% x2 chai - Oxytocin x8 ống
- Truyền tĩnh mạch XXX giọt/phút
- Amapower 1.5g x1 lọ tiêm tĩnh mạch lúc 20h
- Paracetamol Kali 1g x2 lọ, truyền tĩnh mạch XXX giọt/phút 18h, 22h
- Voltaren 100mg x2 viên, nhét trực tràng 21h - 4h (7/3)
Sau phẫu thuật sản phụ ổn định, không xoàng đầu
Ghi nhận lúc 22h (giờ thứ 6 sau mổ)
- Sản phụ sốt 38,7 độ, không uống thuốc, được lau mát và hạ sốt sau đó.
- Mạch 90 lần/phút, huyết áp 110/70 mmHg - Tử cung go tốt
- Sản dịch sẫm màu - Vết mổ khô - Đã trung tiện
- Nước tiểu qua sonde vàng trong
7h ngày 7/3 (15 giờ sau mổ) -
Bệnh nhân được rút sonde tiểu - Đã đi đại tiện, phân vàng sệt. IV.
THĂM KHÁM HIỆN TẠI 1, Toàn thân - Mạch : 92 l/p - Nhiệt: 37 độ C - Huyết áp: 110/70 mmHg -
Bệnh tỉnh tiếp xúc tốt 2, Cơ quan a, Tim mạch -
Không đau ngực, không hồi hộp đánh trống ngực -
T1, 2 nghe rõ, chưa nghe âm bệnh lý b, Hô hấp - Không ho, không khó thở -
Phổi thông khí tốt, chưa nghe âm bệnh lý c, Tiêu hóa lOMoAR cPSD| 36844358 - Ăn uống được -
Đã đại tiện phân vàng sệt sau sinh 15 giờ d, Tiết niệu -
Tiểu thường, nước tiểu vàng trong, đi tiểu 6h sau rút sonde -
Không tiểu buốt, không tiểu rắt e, Cơ quan khác: chưa phát hiện bất thường
3, Khám chuyên khoa Khám mẹ a, Khám vú -
Hai vú cân xứng, quầng vú thẫm màu, căng tức nhẹ -
Núm vú không nứt, không tụt vào trong, không sẹo -
Không thấy u cục bất thường -
Đã có sữa non, màu vàng đặc, lượng ít b, Khám bụng -
Đau vùng hạ vị, giảm hơn so với các ngày -
Vài vết rạn da vùng bụng trước -
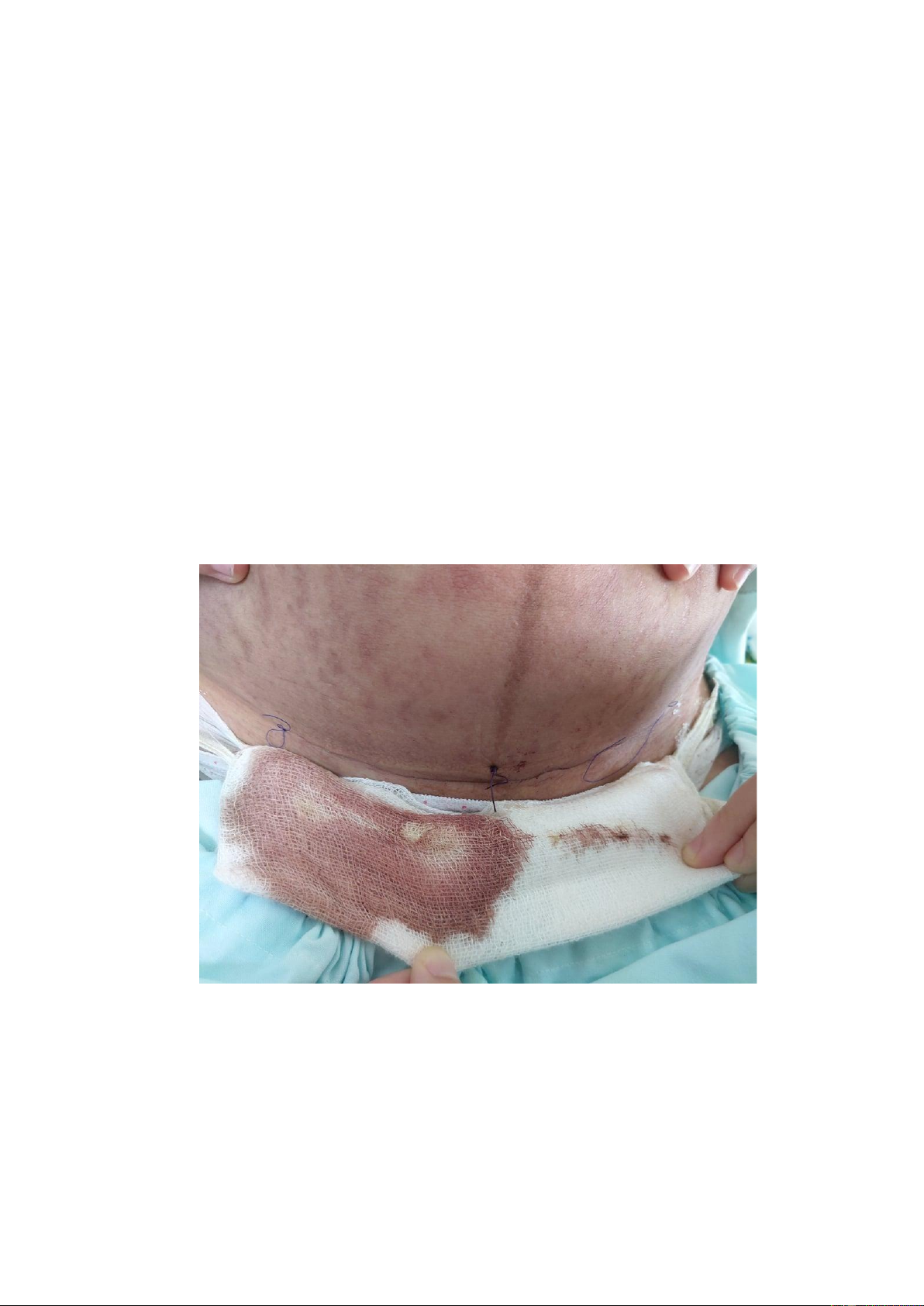
Vết thương mổ lấy thai sạch, khép kín, không chảy dịch, không sưng nề -
Tử cung go hồi tốt, mật độ chắc, đáy tử cung cách khớp vệ khoảng 11 cm. c, Khám phần phụ -
Sản dịch : đỏ hồng, lượng vừa (thay 2 băng), mùi tanh, không lẫn cục máu đông d, Khám trẻ - Nhịp tim: 140 l/p - Tần số thở: 40 l/p - Cân nặng: 3400g - Trẻ tỉnh, khóc to lOMoAR cPSD| 36844358 - Da niêm mạc hồng hào -
Thóp trước phẳng, không bướu máu, không bướu huyết thanh -
Rốn khô, chưa rụng, không chảy máu, mủ -
Đã đi cầu phân su, tiểu thấm tã -
Bú 2h/ lần, mỗi lần từ 15-20 phút -
Sau bú không nôn, không trớ V. CẬN LÂM SÀNG
1, Tổng phân tích tế bào máu Bạch cầu 8,73 G/l NEU 67 % LYM 25 % MONO 3 % EOS 5 % Hồng cầu 4 T/l HGB 126 g/l HCT 38 % MCV 95,2 fL MCH 31,6 pg MCHC 332 g/l Tiểu cầu 175 G/l MPV 11 fL
2, Nhóm máu: O Rh+
3, Chức năng đông máu: bình thường 4, HBsAg (-)
5, Siêu âm (ngày 6/3)
- Thai 1, cử động thai (+) lOMoAR cPSD| 36844358
- Ngôi: đầu hạ vị, tim thai: 125 lần/phút
- Đường kính lưỡng đỉnh (BPD): 96mm
- Chu vi đầu (HC): 345mm
- Chu vi bụng (AC): 347mm
- Chiều dài xương đùi (FL): 71.5mm
- Trọng lượng thai: 3500 +/- 350gram
- Nước ối: ối đã vỡ
- Vị trí nhau: đáy thân mặt trước
- Độ trưởng thành nhau: III, vôi hoá vừa
- Dây rốn: không thấy dây rốn quấn quanh cổ
6, CTG (13h, 6/3)
- Nhịp cơ bản: 140 lần/phút
- Dao động nội tại: 5-15 nhịp
- Nhịp tăng (+) - Nhịp giảm (-)
- Cơn go: 3 cơn/10 phút Kết luận: CTG nhóm I
7, Phiếu phẫu thuật
- Rạch da đường Pfannenstiel vào bụng
- Bộc lộ đoạn dưới tử cung
- Rạch ngang bật đầu lấy thai ra - Bé trai 3400gram - Bong nhau đủ
- Lau buồng tử cung, đóng cơ tử cung 2 lớp
- Phủ phúc mạc bàng quang tử cung và lau sạch
- Kiểm tra, đóng bụng 2 lớp
VI. TÓM TẮT, BIỆN LUẬN, CHẨN ĐOÁN 1, Tóm tắt
Sản phụ 33 tuổi, mang thai lần 3 PARA 0020, kinh cuối cùng 31/05/2021 Dự sinh
theo kinh cuối cùng 07/03/2022. Quá trình mang thai quý I, II chưa phát hiện bất
thường. 0h ngày 06/03/2021 sản phụ đột ngột ra nước âm đạo lượng nhiều nên vào
viện được chẩn đoán: Thai lần III (0020) 39 tuần 6 ngày/ ối vỡ non giờ thứ nhất. Đến
17 giờ sau nhập viện mổ lấy thai bé trai 3400 g. Trong và sau mổ mẹ và bé không xảy
ra tai biến gì. Hiện tại hậu sản ngày thứ 2. Qua thăm khám lâm sàng và cân lâm sàng,
em rút ra hội chứng, dấu chứng:
a, Dấu chứng hậu phẫu lấy thai đủ tháng:
- Sản phụ tỉnh táo, không sốt, Mạch 92l/p, Huyết áp: 110/70 mmHg
- Đau vùng hạ vị từng cơn, giảm hơn so với các ngày, đau tăng lOMoAR cPSD| 36844358
- Vết thương mổ lấy thai sạch, khép kín, không chảy dịch, không sưng nề
- Tử cung go hồi tốt, mật độ chắc, đáy tử cung cách khớp vệ khoảng 11 cm
- Sản dịch : đỏ hồng, lượng vừa (thay 2 băng), mùi tạnh, không lẫn cục máu đông
- Đại tiện tiểu tiện bình thường
b, Dấu chứng trẻ sơ sinh đủ tháng - Nhịp tim: 140 l/p
- Tần số thở: 40 l/p
- Trẻ tỉnh, khóc to
- Da niêm mạc hồng hào
- Thóp trước phẳng, không bướu máu, không bướu huyết thanh
- Rốn khô, chưa rụng, không chảy máu, mủ
- Đã đi cầu phân su, tiểu thấm tã
- Bú 2h/ lần, mỗi lần từ 15-20 phút
- Sau bú không nôn, không trớ
Chẩn đoán sơ bộ: Hậu sản mổ lấy thai ngày thứ 2 chưa biến chứng, con ổn định/ Thai
lần III (0020) 39 tuần 6 ngày / ối vỡ non giờ thứ 17
2. Biện luận:
Sản phụ 33 tuổi, mang thai lần 3 PARA 0020, mổ lấy thai đủ tháng 39 tuần 6 ngày
● Về phía mẹ: Không mắc các bệnh lý nội, ngoại khoa, không có tiền sử tiền sản
giật, sản giật, mang thai con so, không bất thường về khung chậu, quá trình
chuyển dạ có ối non có thể làm cuộc chuyển dạ đình trệ. Giờ thứ 17 sau vỡ ối,
khám trong cổ tử cung xoá 80%, mở đút lọt ngón tay, không ra ối thêm, đầu trẻ
vẫn cao, khám có bướu huyết thanh nên chỉ định mổ lấy thai trên sản phụ là hợp lý. ● Về phía con
- Trẻ trai đủ tháng 39 tuần 6 ngày, sau khi sinh trẻ hồng hào, khóc to, - IA:
8/1-9/5 nên nhóm chưa nghĩ đến suy hô hấp trên trẻ.
- Hiện tại trẻ bú tốt, đã đi cầu phân su, chưa phát hiện dị tật bẩm sinh.
- Về biến chứng hậu sản:
- Thăm khám hiện tại ghi nhận sản phụ không sốt, T: 37 độ C, vết thương mổ
lấy thai sạch, khép kín, không chảy dịch, không sưng nề, bạch cầu trong
giới hạn bình thường nên nhóm chưa nghĩ đến nhiễm trùng vết mổ.
- Về biến chứng băng huyết sau mổ: hiện tại huyết động ổn, Tử cung go hồi
tốt, mật độ chắc, đáy tử cung cách khớp vệ khoảng 11 cm; Sản dịch : đỏ lOMoAR cPSD| 36844358
hồng, lượng vừa (thay 2 băng), mùi tanh, không lẫn cục máu đông nên
nhóm không nghĩ tới biến chứng này.
- Về bí tiểu: bệnh nhân đã được rút sonde tiểu, khám không có cầu bàng
quang, hiện tại đã đi tiểu được nên không nghĩ đến bí tiểu sau sinh.
- Sau sinh sản phụ ăn uống được, 6h sau sinh đã trung tiện, thời điểm thăm
khám đã đi cầu được nên nhóm chưa nghĩ đến biến chứng liệt ruột sau mổ.
3, Chẩn đoán cuối cùng: Hậu phẫu lấy thai ngày thứ 2/ Thai con so 39 tuần 6 ngày
(PARA: 0020)/ chuyển dạ đình trệ CTC không tiến triển/ Ối vỡ giờ thứ 17/ Hiện tại mẹ và bé ổn định
VII. THEO DÕI – TƯ VẤNk 1, Mẹ:
- Những ngày tiếp theo, tiếp tục theo dõi:
o Mạch, nhiệt huyết áp, co hồi tử cung, sản dịch: 2 lần/ngày. o Theo dõi
lượng nước tiểu/24h, cầu bàng quang. o Theo dõi sự co hồi tử cung và sản dịch.
o Làm thuốc ngoài ngày 2 lần bằng nước muối sinh lý hoặc bằng các dung dịch sát khuẩn.
- Tư vấn: o Cho con bú sớm, Xoa đáy tử cung ngoài thành bụng.
o Thay BVS thường xuyên, vệ sinh sạch sẽ vùng âm hộ tránh ứ đọng sản dịch.
o Khuyến khích sản phụ đi lại, vận động nhẹ nhàng, tập những động tác nhẹ nhàng.
o Hướng dẫn vệ sinh vú: vệ sinh vú trước và sau khi cho con bú o Chườm
nóng hạ vị o Tư vấn ăn đủ bữa và đủ chất, không kiêng khem.
o Hướng dẫn sản phụ và người nhà biết các dấu hiệu nguy hiểm để báo ngay cho nhân viên y tế.
o Hướng dẫn sản phụ nghỉ ngơi, ngủ đủ 8h/ ngày, tránh lao động nặng trong 2 tháng đầu.
2. Trẻ sơ sinh
- Vệ sinh, chăm sóc rốn
- Cho bú mẹ đủ thời gian, cho ăn dặm khi đến tuổi
- Cho trẻ tiêm chủng đúng lịch theo Chương trình Tiêm chủng Mở rộng lOMoAR cPSD| 36844358
Tài liệu tham khảo:
1, Quy trình kỹ thuật sản phụ khoa – Bệnh viện Từ Dũ 2016 https://www.google.com/url?
sa=t&rct=j&q=&esrc=s&source=web&cd=&cad=rja&uact=8&ved=2ahUKEwiZoezE
_Lb2AhW1klYBHXZlBsYQFnoECDEQAQ&url=http%3A%2F
%2Fwww.tudu.com.vn%2Fcache%2F1307275_SANKHOA.pdf&usg=AOvVaw1BxK TVtNdb_55zDICQ4XHi
2. Chăm sóc hậu sản, hậu phẫu – Bệnh viện Từ Dũ
CHĂM SÓC HS-HP (1).pdf - Google Drive
Các vấn đề đặt ra của nhóm:
1. Dự phòng kháng sinh sau mổ khi nào thì có thể ngưng?
2. Trong chỉ định MLT có khái niệm “Con quý”, thế nào được gọi là con quý?
3. Đánh giá những yếu tố gì để kết luận giục sinh thất bại, chuyển mổ lấy thai?
3. Tư vấn kế hoạch hóa gia đình trên sản phụ này
Chuyển dạ đình trệ là gì?
Chuyển dạ đình trệ là gì?
Chuyển dạ đình trệ hay chuyển dạ ngưng tiến triển là sự kéo dài thời gian chuyển dạ
của người mẹ vượt quá thời gian thai nhi được chỉ định ra đời, kèm theo đó là nhiều
biến chứng đối với thai phụ và em bé. Chuyển dạ đình trệ bao gồm chuyển dạ kéo dài
và chuyển dạ tắc nghẽn. Đây là cuộc chuyển dạ vì nguyên nhân cơ học bị ngừng lại
hoặc buộc phải có can thiệp ngay.
Dấu hiệu của cuộc chuyển dạ ngưng tiến triển
Các dấu hiệu về một cuộc chuyển dạ đình trệ gồm:(1)
Qua quan sát, quá trình tử cung co bóp diễn ra liên tục nhưng độ lọt của thai không có
tiến triển hoặc không có thêm thay đổi nào.
Có hiện tượng như bướu huyết thanh, chồng khớp sọ.
Không có biểu hiện giãn nở tiếp tục ở cổ tử cung.
Chuyển dạ kéo dài hơn 14-20 giờ.
Thai phụ bị kiệt sức, có thể bị mất nước và miệng có thể bị khô do việc thở bằng miệng kéo dài.
Đau lưng và hai bên người, lan xuống đùi do lưng bị đè mạnh trong thời gian dài.
Giảm cơn đau chuyển dạ theo thời gian khi các cơ trở nên mệt mỏi.
Nhịp tim cao do mất nước, kiệt sức và căng thẳng.
Tử cung mềm khi chạm vào và không thư giãn hoàn toàn giữa các cơn co thắt. Suy thai




