
lOMoARcPSD|36067889
TRƯỜNG ĐẠI HỌC Y KHOA PHẠM NGỌC THẠCH
BỘ MÔN KIỂM SOÁT NHIỄM KHUẨN – DTHBV
GIÁO TRÌNH
KIỂM SOÁT NHIỄM KHUẨN
LƯU HÀNH NỘI BỘ NĂM
MỤC LỤC
DANH MỤC BẢNG .........................................................................................................8
DANH MỤC HÌNH ........................................................................................................ 10
MỤC TIÊU MÔN HỌC ................................................................................................. 12
BÀI 1: TỔNG QUAN VỀ PHÒNG NGỪA VÀ KIỂM SOÁT NHIỄM KHUẨN BỆNH
VIỆN ............................................................................................................................... 13
1. TẦM QUAN TRỌNG CỦA CÔNG TÁC KIỂM SOÁT NHIỄM KHUẨN ..................
13

lOMoARcPSD|36067889
2. TỔ CHỨC KIỂM SOÁT NHIỄM KHUẨN TẠI CÁC CƠ SỞ KHÁM CHỮA BỆNH .
14
2.1. Hội đồng kiểm soát nhiễm khuẩn
.............................................................................. 14
2.2. Khoa kiểm soát nhiễm
khuẩn..................................................................................... 16
2.3. Mạng lưới kiểm soát nhiễm khuẩn
.............................................................................. 17
BÀI 2: CÁCH LY PHÒNG NGỪA - PHÒNG NGỪA CHUẨN – PHÒNG NGỪA
DỰA TRÊN ĐƯỜNG LÂY TRUYỀN .......................................................................... 21
1. ĐẶT VẤN ĐỀ ............................................................................................................. 21
2. SINH BỆNH HỌC ....................................................................................................... 22
2.1. Cơ chế truyền bệnh
................................................................................................... 22
2.2. Các đường lây truyền
................................................................................................ 22
3. CÁC BIỆN PHÁP PHÒNG NGỪA CHUẨN ...............................................................
24
3.1. Vệ sinh tay
................................................................................................................ 24
3.2. Sử dụng phương tiện phòng hộ
.................................................................................. 25
3.3. Thực hiện quy tắc vệ sinh hô hấp
.............................................................................. 26
3.4. Sắp xếp người bệnh thích hợp
................................................................................... 27
3.5. Xử lý dụng cụ y tế để dùng lại cho người bệnh
.......................................................... 27
3.6. Tiêm an toàn và phòng ngừa phơi nhiễm do vật sắc nhọn
.......................................... 27
3.7. Xử lý đồ vải
.............................................................................................................. 29
3.8. Vệ sinh môi
trường.................................................................................................... 29
3.9. Xử lý chất thải rắn y tế
.............................................................................................. 30
4. PHÒNG NGỪA DỰA TRÊN ĐƯỜNG LÂY TRUYỀN (PHÒNG NGỪA BỔ SUNG)
.................................................................................................................................... 31
4.1. Cách ly phòng ngừa qua tiếp xúc (Contact Isolation/Precautions)
.............................. 31

lOMoARcPSD|36067889
4.2. Cách ly phòng ngừa qua giọt bắn (Droplet Isolation/ Precautions)
............................. 31 4.3. Cách ly qua đường khí (Airborne Isolation/
Precautions) ........................................... 32
BÀI 3: KHỬ TIỆT KHUẨN DỤNG CỤ SỬ DỤNG LẠI VÀ HÓA CHẤT KHỬ
KHUẨN .......................................................................................................................... 35
1. ĐẠI CƯƠNG ............................................................................................................... 36
1.1. Tầm quan trọng của xử lý dụng
cụ............................................................................. 36
1.2. . Dịch tễ học vấn đề khử tiệt khuẩn ở Việt nam và trên thế giới
.................................. 36
1.3. Các văn bản liên quan đến khử khuẩn tiệt khuẩn
....................................................... 36
2. CÁC YẾU TỐ ẢNH HƯỞNG ĐẾN QUÁ TRÌNH KHỬ KHUẨN, TIỆT KHUẨN ....
37
2.1. Số lượng và vị trí của tác nhân gây bệnh trên dụng cụ
............................................... 37
2.2. . Khả năng bất hoạt các vi khuẩn của hóa chất khử khuẩn
........................................... 37
2.3. Nồng độ và hiệu quả của hóa chất khử khuẩn
............................................................ 37
2.4. Những yếu tố vật lý và hóa học của hóa chất khử khuẩn
............................................ 37
2.5. Chất hữu cơ và vô cơ
................................................................................................. 37
2.6. Thời gian tiếp xúc với hóa
chất.................................................................................. 38
2.7. Các màng sinh học do vi khuẩn tạo ra (biofilm)
......................................................... 38
3. TÁC NHÂN GÂY BỆNH THƯỜNG GẶP TỪ DỤNG CỤ KHÔNG ĐƯỢC KHỬ
KHUẨN, TIỆT KHUẨN ĐÚNG ................................................................................. 38
3.1. Các tác nhân gây bệnh thường gặp
............................................................................ 38
3.2. Tác nhân gây bệnh bò điên
........................................................................................ 38
3.3. Những tác nhân gây bệnh mới xuất hiện vi khuẩn kháng thuốc và tác nhân gây
bệnh được sử dụng làm vũ khí sinh học
............................................................................. 39
4. NHỮNG BIỆN PHÁP THỰC HIỆN ............................................................................
39
4.1. . Nguyên tắc khử khuẩn và tiệt khuẩn dụng cụ
............................................................ 39

lOMoARcPSD|36067889
4.2. Phân loại dụng cụ
...................................................................................................... 39
5. HÓA CHẤT KHỬ KHUẨN ........................................................................................ 47
5.1. Tính năng tác dụng một số hoá chất khử khuẩn thường được sử dụng
....................... 47 5.2. Tóm tắt tính năng tác dụng của một số hóa
chất......................................................... 55
BÀI 4: PHÒNG NGỪA PHƠI NHIỄM CHO NHÂN VIÊN Y TẾ ..............................
59
1. ĐẠI CƯƠNG ............................................................................................................... 59
1.1. Định nghĩa
................................................................................................................ 59
1.2. Dịch tễ
...................................................................................................................... 60
1.3. Phương thức lây truyền
............................................................................................. 60
2. ĐÁNH GIÁ MỨC ĐỘ DỰ PHÒNG SAU PHƠI NHIỄM (PEP) .................................
61
2.1. Đánh giá mức độ dự phòng sau phơi nhiễm với HIV
................................................. 61
2.2. Đánh giá nguy cơ phơi nhiễm với VGSV B
............................................................... 65
2.3. Đánh giá nguy cơ lây nhiễm VGSV C
....................................................................... 65
3. NGUYÊN TẮC PHÒNG NGỪA ................................................................................. 65
3.1. Đối với nhân viên y tế
............................................................................................... 65
3.2. Đối với nhà quản lý
................................................................................................... 66
3.3. Đối với NV kiểm soát nhiễm
khuẩn........................................................................... 66
4. BIỆN PHÁP PHÒNG NGỪA ...................................................................................... 66
4.1. Thực hiện đúng hướng dẫn về phòng ngừa chuẩn và phòng ngừa bổ sung
................. 66
4.2. Quy trình dự phòng sau phơi nhiễm
.......................................................................... 67 BÀI 5: VỆ SINH
TAY.................................................................................................... 75
1. ĐẠI CƯƠNG .............................................................................................................. 75
1.1. Các thuật ngữ
............................................................................................................ 75

lOMoARcPSD|36067889
1.2. Mối liên quan giữa vệ sinh tay và nhiễm khuẩn bệnh viện
......................................... 75
1.3. Vi khuẩn thường trú trên da bàn
tay........................................................................... 75
2. LÂY TRUYỀN MẦM BỆNH QUA BÀN TAY ...........................................................
76
2.1. Vi sinh vật hiện diện trên da bệnh nhân hoặc trên các bề mặt trong môi trường
......... 76
2.2. Sự di chuyển của vi sinh vật qua bàn tay của nhân viên y tế
...................................... 77
2.3. Vi sinh vật sống sót trên bàn tay nhân viên y tế
......................................................... 77
2.4. Hậu quả của không rửa tay hoặc rửa tay không sạch
.................................................. 78
2.5. Lây nhiễm chéo vi sinh vật thông qua bàn tay nhân viên y tế bị nhiễm
...................... 78
3. CHỈ ĐỊNH VỆ SINH TAY .......................................................................................... 79
4. QUY TRÌNH KỸ THUẬT VỆ SINH TAY .................................................................. 80
4.1. Sát khuẩn tay nhanh với dung dịch/gel có chứa cồn
................................................... 80
4.2. Rửa tay với nước và xà phòng
................................................................................... 81
BÀI 6: SỬ DỤNG PHƯƠNG TIỆN PHÒNG HỘ CÁ NHÂN TRONG PHÒNG
NGỪA CÁCH LY .......................................................................................................... 84
1. ĐẶT VẤN ĐỀ ............................................................................................................. 84
2. NGUYÊN TẮC SỬ DỤNG ........................................................................................ 84
3. CÁC LOẠI PHƯƠNG TIỆN PHÒNG HỘ CÁ NHÂN ................................................ 85
3.1. Loại PTPH
................................................................................................................ 85
3.2. Tiêu chí kỹ thuật
....................................................................................................... 86
4. QUY TRÌNH SỬ DỤNG ............................................................................................. 88
4.1. Mang găng
................................................................................................................ 88
4.2. Mang khẩu trang
....................................................................................................... 90
4.3. Sử dụng các phương tiện che mặt và mắt
................................................................... 90
4.4. Mặc áo choàng, tạp dề
............................................................................................... 91

lOMoARcPSD|36067889
4.5. Quy trình mặc và tháo bỏ trang phục phòng hộ cá nhân của nhân viên y tế
chăm sóc người bệnh trong phòng ngừa lây truyền cúm H5N1, MERS-CoV,
Ebola... ............... 91 5. KIỂM TRA, GIÁM SÁT SỬ DỤNG PHƯƠNG TIỆN
PHCN ..................................... 94 BÀI 7: QUẢN LÝ CHẤT THẢI Y TẾ
.......................................................................... 96
1. ĐẠI CƯƠNG .............................................................................................................. 96
2. QUY ĐỊNH CỦA PHÁP LUẬT: THÔNG TƯ 58/2015 ..............................................
96
3. GIẢI THÍCH THUẬT NGỮ ....................................................................................... 96
4. PHÂN ĐỊNH CHẤT THẢI Y TẾ ................................................................................
97
4.1. Chất thải lây nhiễm
................................................................................................... 97
4.2. Chất thải nguy hại không lây nhiễm
.......................................................................... 97
4.3. Chất thải y tế thông thường
....................................................................................... 97
5. BAO BÌ, DỤNG CỤ, THIẾT BỊ LƯU CHỨA CHẤT THẢI Y TẾ..............................
97
6. PHÂN LOẠI CHẤT THẢI Y TẾ ................................................................................ 99
6.1. Nguyên tắc phân loại chất thải y tế
............................................................................ 99
6.2. Vị trí đặt bao bì, dụng cụ phân loại chất thải
.............................................................. 99
6.3. Phân loại chất thải y tế
.............................................................................................. 99
7. THU GOM CHẤT THẢI Y TẾ ................................................................................. 100
7.1. Thu gom chất thải lây nhiễm
................................................................................... 100
7.2. Thu gom chất thải nguy hại không lây nhiễm
.......................................................... 100
8. LƯU GIỮ CHẤT THẢI Y TẾ ...................................................................................
100
9. GIẢM THIỂU CHẤT THẢI Y TẾ ............................................................................
101
10. QUẢN LÝ CHẤT THẢI Y TẾ THÔNG THƯỜNG ĐỂ TÁI CHẾ .......................... 101
11. VẬN CHUYỂN CHẤT THẢI RA NGOÀI BỆNH VIỆN ........................................ 101
BÀI 8: VỆ SINH BỆNH VIỆN .................................................................................... 105
1. ĐẠI CƯƠNG ............................................................................................................ 105

lOMoARcPSD|36067889
2. CÁC KHÁI NIỆM CƠ BẢN VỀ LÂY TRUYỀN MẦM BỆNH................................ 105
2.1. Tác nhân gây bệnh lây nhiễm
.................................................................................. 105
2.2. Nguồn gốc tác nhân gây bệnh
.................................................................................. 105
2.3. Đích (ký chủ)
.......................................................................................................... 105
2.4. Phương thức lan truyền
........................................................................................... 106
3. CÁC MỨC ĐỘ KHỬ KHUẨN/TIỆT KHUẨN – CÁC HÓA CHẤT SỬ DỤNG
TRONG KHỬ KHUẨN/ TIỆT KHUẨN ................................................................... 107
3.1. Các mức độ khử khuẩn/tiệt khuẩn
........................................................................... 107
3.2. Các hóa chất sử dụng trong từng mức độ, phổ kháng khuẩn, ưu điểm và nhược
điểm
............................................................................................................................... 108
4. CÁC KHÁI NIỆM VỀ “MÔI TRƯỜNG” TRONG BỆNH VIỆN VÀ CÁC NGUYÊN
TẮC PHÂN CHIA KHU VỰC THEO NGUY CƠ LÂY NHIỄM .............................. 109
4.1. Môi trường bệnh viện
.............................................................................................. 109
4.2. Phân loại theo nguy cơ lây nhiễm
............................................................................ 110
5. NGUYÊN TẮC CỦA CÔNG TÁC VỆ SINH MÔI TRƯỜNG ..................................
113
5.1. Nguyên tắc thực hiện vệ sinh môi trường bệnh viện
................................................ 113
5.2. Vị trí thường xuyên tiếp xúc
.................................................................................... 113
5.3. Hướng làm sạch phòng
............................................................................................ 114
5.4. Chuẩn bị phương tiện vệ sinh
.................................................................................. 114
5.5. Nguyên tắc chung về cách sử dụng các PTBVCN
................................................... 115
6. MỘT SỐ QUY TRÌNH THỰC HÀNH VỆ SINH BỆNH VIỆN CỤ THỂ .................
115
BÀI 9: PHÒNG NGỪA NHIỄM KHUẨN HUYẾT LIÊN QUAN ĐẾN CATHETER
...................................................................................................................................... 117
1. ĐẠI CƯƠNG ............................................................................................................. 118
1.1. Khái niệm về nhiễm khuẩn huyết trên người bệnh có đặt Catheter
........................... 118

lOMoARcPSD|36067889
1.2. Cơ sở xây dựng biện pháp phòng NKH trên người bệnh có đặt catheter
........................ 118
2. SINH BỆNH HỌC ..................................................................................................... 119
2.1. Sinh bệnh học và yếu tố nguy cơ có liên quan
.......................................................... 119
2.2. Tác nhân gây bệnh và đường lây truyền
................................................................... 120
2.3. Phân loại catheter theo vị trí đặt
............................................................................... 122
3. BIỆN PHÁP PHÒNG NGỪA .................................................................................... 123
3.1. Giáo dục, đào tạo nhân viên y tế
............................................................................. 123
3.2. Lựa chọn vị trí và chăm sóc loại catheter
................................................................. 123
3.3. Vệ sinh tay và kỹ thuật vô khuẩn
............................................................................. 125
3.4. Phương tiện vô khuẩn khi đặt catheter
..................................................................... 125
3.5. Chuẩn bị vùng đặt catheter
...................................................................................... 125
3.6. Thay gạc che phủ tại vị trí đặt catheter
.................................................................... 125
3.7. . Vệ sinh da người bệnh
............................................................................................ 126
3.8. Những loại catheter được thiết kế đặc biệt
............................................................... 126
3.9. Sử dụng kháng sinh dự phòng toàn thân
.................................................................. 126
3.10. Thuốc chống đông
................................................................................................. 126
3.11. Thay thế đường truyền và hệ thống tiêm truyền
..................................................... 126
3.12. . Loại vật liệu catheter
............................................................................................. 127
3.13. Nguyên tắc vô khuẩn khi đặt và chăm sóc catheter
................................................ 127
3.14. . Kiểm soát việc pha chế dịch truyền
...................................................................... 128
3.15. .Vô khuẩn khi chia liều thuốc
................................................................................. 128

lOMoARcPSD|36067889
3.16. . Giám sát
................................................................................................................ 128
3.17 . Thực hiện những biện pháp cải tiến
....................................................................... 129
BÀI 10: PHÒNG NGỪA NHIỄM KHUẨN VẾT MỔ VÀ YÊU CẦU KIỂM SOÁT
NHIỄM KHUẨN TẠI PHÒNG MỔ ........................................................................... 131
1. ĐẶT VẤN ĐỀ .......................................................................................................... 132
1.1. Khái niệm nhiễm khuẩn vết mổ
............................................................................... 132
1.2. Đặc điểm dịch tễ học NKVM
.................................................................................. 132
1.3. Hiệu quả của các biện pháp phòng ngừa nhiễm khuẩn vết
mổ.................................. 133
2. SINH BỆNH HỌC VÀ YẾU TỐ NGUY CƠ ............................................................. 133
2.1. Tác nhân gây bệnh
.................................................................................................. 133
2.2. Nguồn tác nhân gây bệnh và cơ chế lây truyền
........................................................ 135
2.3. Các yếu tố nguy cơ gây nhiễm khuẩn vết mổ
........................................................... 135
3. CÁC BIỆN PHÁP PHÒNG NGỪA ........................................................................... 136
3.1. Nguyên tắc
chung.................................................................................................... 137
3.2. Các biện pháp phòng ngừa
...................................................................................... 137
BÀI 11: HƯỚNG DẪN PHÒNG NGỪA VIÊM PHỔI BỆNH VIỆN ........................ 146
1. ĐẶT VẤN ĐỀ ........................................................................................................... 146
2. SINH BỆNH HỌC VÀ YẾU TỐ NGUY CƠ ............................................................. 147
2.1. Tác nhân gây bệnh
.................................................................................................. 147
2.2. Đường lây truyền
.................................................................................................... 148
2.3. Yếu tố nguy cơ
........................................................................................................ 149
3. CÁC BIỆN PHÁP PHÒNG NGỪA VPBV ................................................................
150
3.1. Huấn luyện, đào tạo
................................................................................................. 150

lOMoARcPSD|36067889
3.2. Giám sát
.................................................................................................................. 150
3.3. Khử - tiệt khuẩn dụng cụ hỗ trợ hô hấp
.................................................................... 151
3.4. Phòng ngừa lây nhiễm do nhân viên y tế
................................................................. 151
3.5. Chăm sóc người bệnh phòng ngừa viêm phổi hít
..................................................... 152
3.6. Chăm sóc người bệnh có đặt nội khí quản, mở khí quản, thông khí hỗ trợ khác
....... 152
3.7. Chăm sóc đường hô hấp cho người bệnh hậu phẫu
.................................................. 153
3.8. Các biện pháp dự phòng khác
.................................................................................. 153
4. CÁC QUY ĐỊNH VỀ CƠ SỞ HẠ TẦNG TẠI KHOA HỒI SỨC TÍCH CỰC ĐỂ
PHÒNG NGỪA VIÊM PHỔI BỆNH VIỆN .............................................................. 153
4.1. Nguyên tắc bố trí bệnh nhân
.................................................................................... 153
4.2. Quy định kiến trúc tại hồi sức tích
cực..................................................................... 154
4.3. Kiểm soát lượng người ra vào HSTC
....................................................................... 154
5. TÓM TẮT CÁC BIỆN PHÁP CHÍNH TRONG PHÒNG NGỪA VPBV ...................
155
BÀI 12: HƯỚNG DẪN THỰC HÀNH PHÒNG NHIỄM KHUẨN TIẾT NIỆU BỆNH
VIỆN ............................................................................................................................. 157
1. ĐẶT VẤN ĐỀ ........................................................................................................... 157
2. SINH BỆNH HỌC ..................................................................................................... 157
2.1. Bệnh nguyên gây NKTN bệnh viện
......................................................................... 157
2.2. Đường lây truyền
.................................................................................................... 158
2.3. Các yếu tố nguy cơ gây NKTN
................................................................................ 158
3. CÁC BIỆN PHÁP THỰC HÀNH PHÒNG NGỪA NKTNBV ...................................
158
3.1. Giáo dục giám sát
.................................................................................................... 158

lOMoARcPSD|36067889
3.2. Quy định trong đặt sonde tiểu để phòng nhiễm trùng tiểu
........................................ 159 3.3. Quy định trong chăm sóc sonde tiểu để
phòng nhiễm trùng tiểu............................... 160
PHỤ LỤC ..................................................................................................................... 163
PHỤ LỤC 1: QUY TRÌNH XÁC ĐỊNH CA BỆNH NHIỄM KHUẨN BỆNH VIỆN .....
163
PHỤ LỤC 2: CHẨN ĐOÁN NHIỄM KHUẨN BỆNH VIỆN ........................................ 164
PHỤ LỤC 3: BIỂU MẪU BÁO CÁO NHIỄM KHUẨN HUYẾT ..................................
173
PHỤ LỤC 4: BẢNG KIỂM THỰC HÀNH KIỂM SOÁT NHIỄM KHUẨN .................
178
PHỤ LỤC 5: NỘI DUNG KIỂM TRA CÔNG TÁC KIỂM SOÁT NHIỄM KHUẨN Ở
CÁC VIỆN, KHOA, PHÒNG TRONG BỆNH VIỆN .................................................... 184
PHỤ LỤC 6: MẪU THÔNG BÁO TAI NẠN NGHỀ NGHIỆP ......................................
192
PHỤ LỤC 7: QUI TRÌNH QUẢN LÝ PHƠI NHIỄM NGHỀ NGHIỆP .........................
193
PHỤ LỤC 8: THÔNG TƯ 18/2009/TT-BYT VỀ HƯỚNG DẪN TỔ CHỨC THỰC HIỆN
CÔNG TÁC KIỂM SOÁT NHIỄM KHUẨN TRONG CÁC CƠ SỞ KHÁM BỆNH,
CHỮA BỆNH ................................................................................................................ 194

lOMoARcPSD|36067889
DANH MỤC BẢNG
Bảng 2. 1: Nguy cơ nhiễm HBV cho NVYT (Nguồn: Kiểm soát nhiễm khuẩn bệnh viện,
NXB Y học, 2011, Lê Thị Anh Thư) .................................................................................. 24
Bảng 3. 1: Phân loại dụng cụ và phương pháp khử khuẩn của Spaudling (Nguồn: Hướng
dẫn khử tiệt khuẩn dụng cụ trong các cơ sở khám chữa bệnh, Quyết định 3671/QĐ-BYT,
2012, Bộ Y tế) .................................................................................................................. 40
Bảng 3. 2: Tính năng tác dụng của một số hóa chất (Nguồn: Hướng dẫn khử tiệt khuẩn
dụng cụ trong các cơ sở khám chữa bệnh, Quyết định 3671/QĐ-BYT, 2012, Bộ Y tế) .......
55
Bảng 3. 3: Tính chất dung dịch khử khuẩn (Nguồn: Hướng dẫn khử tiệt khuẩn dụng cụ
trong các cơ sở khám chữa bệnh, Quyết định 3671/QĐ-BYT, 2012, Bộ Y tế) ....................
56
Bảng 4. 1: Nguy cơ nhiễm HIV sau phơi nhiễm (Nguồn: Hướng dẫn phòng ngừa chuẩn
trong các cơ sở KBCB, Quyết định 3671/ QĐ-BYT, 2012, Bộ Y tế) ...................................
61
Bảng 4. 2: : Nguy cơ nhiễm HBV sau khi bị kim đâm qua da từ nguồn bệnh HBV
(Nguồn:.Hướng dẫn phòng ngừa chuẩn trong các cơ sở KBCB, Quyết định 3671/ QĐ-BYT,
2012, Bộ Y tế) .................................................................................................................. 61
Bảng 4. 3: Đánh giá nguy cơ dựa theo phân loại dịch (Nguồn: Centers for Disease Control
and Prevention, 2001) ...................................................................................................... 62
Bảng 4. 4: Đánh giá HIV PEP theo loại phơi nhiễm
(Nguồn: New York State Department
of Health AIDS Institute, 2013) ........................................................................................ 63
Bảng 4. 5: Tính khả năng phơi nhiễm từ người HIV theo hành động phơi nhiễm (Nguồn:
New York State Department of Health AIDS Institute, 2013) ............................................ 64
Bảng 4. 6: Phác đồ điều trị sau phơi nhiễm với tổn thương xuyên qua da (Nguồn: Hướng
dẫn phòng ngừa chuẩn, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế ) .................................
69
Bảng 4. 7: Phác đồ điều trị sau phơi nhiễm ở niêm mạc hay da không lành lặn (Nguồn:
Hướng dẫn phòng ngừa chuẩn, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế) ......................
70
Bảng 4. 8: Xử trí phơi nhiễm VGSV B sau tiếp xúc với nguồn máu có /có thể có HbsAg
(Nguồn: Hướng dẫn phòng ngừa chuẩn, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế) ........
72
Bảng 8. 1: Những yếu tố nguy cơ của ký chủ (Nguồn: Qui trình kiểm soát nhiễm khuẩn,
2012, Bệnh viện Đại học Y Dược TPHCM) .................................................................... 106
Bảng 8. 2: Một số hóa chất khử khuẩn thông dụng (Nguồn: Qui trình kiểm soát nhiễm
khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM) ......................................................... 108
Bảng 8. 3: Tác dụng diệt khuẩn của một số hóa chất thông dụng (Nguồn: Qui trình kiểm
soát nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM) ....................................... 108

lOMoARcPSD|36067889
Bảng 8. 4: Tính chất của một số hóa chất thông dụng (Nguồn: Qui trình kiểm soát nhiễm
khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM) ......................................................... 108
Bảng 9. 1: Nguồn nhiễm và đường nhiễm thường gặp qua thống kê tại Mỹ (Nguồn: Hướng
dẫn phòng ngừa nhiễm khuẩn huyết trên người bệnh đặt catheter trong lòng mạch, Quyết
định 3671/QĐ-BYT, 2012, Bộ Y Tế) ............................................................................... 121
Bảng 9. 2: Tác nhân gây bệnh phân lập được từ những người bệnh nhiễm khuẩn (Nguồn:
Hướng dẫn phòng ngừa nhiễm khuẩn huyết trên người bệnh đặt catheter trong lòng mạch,
Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế) ..................................................................... 122
Bảng 10. 1: Các chủng vi khuẩn gây NKVM thường gặp ở một số phẫu thuật (Nguồn:
Hướng dẫn phòng ngừa NKVM, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế) ...................
134
Bảng 10. 2: Thang điểm ASA đánh giá tình trạng người bệnh trước phẫu thuật (Nguồn:
Hướng dẫn phòng ngừa NKVM, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế) ...................
140
Bảng 10. 3: Phân loại vết mổ và nguy cơ nhiễm khuẩn vết mổ (Nguồn: Hướng dẫn phòng
ngừa NKVM, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế) ................................................ 140
Bảng 10. 4: Tiêu chuẩn vi khuẩn cho không khí buồng phẫu thuật (Nguồn: Hướng dẫn
phòng ngừa NKVM, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế) ..................................... 142
Bảng 11. 1: Các loại vi khuẩn thường gặp gây VPBV (Nguồn: Kiểm soát nhiễm khuẩn
bệnh viện, NXB Y học, 2011, Lê Thị Anh Thư) ................................................................ 148
Bảng 11. 2: Tác nhân gây VPBV (Nguồn: Kiểm soát nhiễm khuẩn bệnh viện, NXB Y học,
2011, Lê Thị Anh Thư) ................................................................................................... 148
Bảng 11. 3: Các yếu tố chính trong thiết kế HSTC (Nguồn: Kiểm soát nhiễm khuẩn bệnh
viện, NXB Y học, 2011, Lê Thị Anh Thư) ........................................................................ 154

lOMoARcPSD|36067889
DANH MỤC HÌNH
Hình 1. 1: Sơ đồ hệ thống tổ chức kiểm soát nhiễm khuẩn bệnh viện (Nguồn: Kiểm soát
nhiễm khuẩn bệnh viện, NXB Y học, 2011, Lê Thị Anh Thư) .............................................
14
Hình 2. 1: Sơ đồ chuỗi lây truyền bệnh (Nguồn: Kiểm soát nhiễm khuẩn bệnh viện, NXB Y
học, 2011, Lê Thị Anh Thư) .............................................................................................. 22
Hình 2. 2: Poster hướng dẫn vệ sinh hô hấp (Nguồn: Kiểm soát nhiễm khuẩn bệnh viện,
NXB Y học, 2011, Lê Thị Anh Thư) .................................................................................. 26
Hình 2. 3: Kỹ thuật xúc một tay (Nguồn: Kiểm soát nhiễm khuẩn bệnh viện, NXB Y học,
2011, Lê Thị Anh Thư) ..................................................................................................... 28
Hình 5. 1: Cấy vi khuẩn bàn tay (Nguồn: Qui trình kiểm soát nhiễm khuẩn, 2012, Bệnh
viện Đại học Y Dược TPHCM) ......................................................................................... 76
Hình 5. 2: Vi sinh vật hiện diện trên bệnh nhân và trên mặt bàn (Nguồn: Qui trình kiểm
soát nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM) .........................................
76
Hình 5. 3: Lây truyền vi sinh vật giữa bệnh nhân và NVYT qua trung gian bàn tay (Nguồn:
Qui trình kiểm soát nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM) .... 77
Hình 5. 4: Vi khuẩn sống sót và sinh sôi trên bàn tay của nhân viên y tế (Nguồn: Qui trình
kiểm soát nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM) .................................
77
Hình 5. 5: Vi khuẩn tồn tại trên bàn tay NVYT do không rửa tay, hoặc rửa tay không sạch
(Nguồn: Qui trình kiểm soát nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM) ....
78
Hình 5. 6: Lây nhiễm chéo vi sinh vật giữa các bệnh nhân thông qua bàn tay NVYT
(Nguồn: Qui trình kiểm soát nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM) ....
78
Hình 5. 7: Lây nhiễm chéo vi sinh vật từ túi đựng nước tiểu (Nguồn: Qui trình kiểm soát
nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM)................................................. 79
Hình 5. 8: Các thời điểm vệ sinh tay theo Tổ chức y tế Thế giới (WHO) (Nguồn: Kiểm soát
nhiễm khuẩn bệnh viện, NXB Y học, 2011, Lê Thị Anh Thư) .............................................
80
Hình 5. 9: Quy trình sát khuẩn tay nhanh bằng dung dịch chứa cồn (Nguồn: Qui trình kiểm
soát nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM) .........................................
81
Hình 5. 10: Quy trình rửa tay với nước và xà phòng (Nguồn: Qui trình kiểm soát nhiễm
khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM) ........................................................... 81
Hình 6. 1: Kính bảo hộ (Nguồn: Qui trình Kiểm soát nhiễm khuẩn, 2009, Bệnh viện Chợ
Rẫy) ................................................................................................................................. 86
Hình 6. 2: Mạng che mặt (Nguồn: Qui trình Kiểm soát nhiễm khuẩn, 2009, Bệnh viện Chợ
Rẫy) ................................................................................................................................. 86

lOMoARcPSD|36067889
Hình 6. 3: Các loại khẩu trang N 95 (Nguồn: Qui trình Kiểm soát nhiễm khuẩn, 2009, Bệnh
viện Chợ Rẫy) .................................................................................................................. 87
Hình 6. 4: Áo choàng và tạp dề (Nguồn: Qui trình Kiểm soát nhiễm khuẩn, 2009, Bệnh
viện Chợ Rẫy) .................................................................................................................. 87
Hình 6. 5: Mũ trùm kín đầu và cổ (Nguồn: Qui trình Kiểm soát nhiễm khuẩn, 2009, Bệnh
viện Chợ Rẫy) .................................................................................................................. 87
Hình 6. 6: Bộ quần áo mặc bên trong bộ PTPH (Nguồn: Qui trình Kiểm soát nhiễm khuẩn,
2009, Bệnh viện Chợ Rẫy) ................................................................................................ 88
Hình 6. 7: Cách mang và tháo găng (Nguồn: Kiểm soát nhiễm khuẩn bệnh viện, NXB Y
học, 2011, Lê Thị Anh Thư) .............................................................................................. 89
Hình 6. 8: Cách mang và tháo khẩu trang (Nguồn: Kiểm soát nhiễm khuẩn bệnh viện, NXB
Y học, 2011, Lê Thị Anh Thư) ........................................................................................... 90
Hình 6. 9: Cách mang và tháo kính/ mạng che mặt (Nguồn: Kiểm soát nhiễm khuẩn bệnh
viện, NXB Y học, 2011, Lê Thị Anh Thư) .......................................................................... 91
Hình 6. 10: Cách mặc và tháo áo choàng (Nguồn: Kiểm soát nhiễm khuẩn bệnh viện, NXB
Y học, 2011, Lê Thị Anh Thư) ........................................................................................... 91
Hình 7. 1: Biểu tượng các loại chất thải (Nguồn: Qui trình kiểm soát nhiễm khuẩn, 2012,
Bệnh viện Đại học Y Dược TPHCM) ................................................................................ 98
Hình 8. 1: Hướng làm sạch phòng (Nguồn: Qui trình kiểm soát nhiễm khuẩn, 2012, Bệnh
viện Đại học Y Dược TPHCM) ....................................................................................... 114
Hình 9. 1: Đường lây nhiễm các tác nhân vào máu qua catheter mạch máu (Nguồn: Hướng
dẫn phòng ngừa nhiễm khuẩn huyết trên người bệnh đặt catheter trong lòng mạch, Quyết
định 3671/QĐ-BYT, 2012, Bộ Y Tế) ............................................................................... 121
Hình 10. 1: Sơ đồ phân loại nhiễm khuẩn vết mổ (Nguồn: Hướng dẫn phòng ngừa NKVM,
Quyết định 3671/QĐ-BYT, 2011, Bộ Y Tế) ..................................................................... 132

lOMoARcPSD|36067889
MỤC TIÊU MÔN HỌC
KIẾN THỨC
- Trình bày được tác hại của nhiễm khuẩn mắc phải trong các cơ sở y tế, sự
lây truyền bệnh nguyên nhiễm khuẩn bệnh viện, nguyên tắc và nội dung của phòng ngừa
chuẩn, phòng ngừa theo đường lây truyền
- Trình bày được các biện pháp phòng ngừa các nhiễm khuẩn bệnh viện
thường gặp
- Giải thích và đánh giá được những hành vi nguy cơ liên quan đến Kiểm
soát nhiễm khuẩn của nhân viên y tế trong các đơn vị khám, chữa bệnh và đề xuất được
giải pháp thay đổi hành vi
- Phân tích được các nguy cơ nhiễm khuẩn bệnh viện đối với các đối tượng
và các đơn vị chăm sóc đặc biệt.
KỸ NĂNG
Thực hiện đúng quy trình kỹ thuật chuyên môn cơ bản trong phòng và kiểm soát
nhiễm khuẩn:
- Vệ sinh tay thường quy
- Sử dụng phương tiện phòng hộ cá nhân trong phòng ngừa cách ly
- Phân loại, làm sạch, khử khuẩn, tiệt khuẩn dụng cụ y tế
- Phòng ngừa nhiễm khuẩn theo đường truyền, thao tác an toàn phòng ngừa
phơi nhiễm với máu và dịch tiết, xử trí tai nạn rủi ro nghề nghiệp do phơi nhiễm với máu,
dịch tiết và vật sắc nhọn, phòng ngừa các nhiễm khuẩn bệnh viện thường gặp THÁI ĐỘ
- Phát huy ý thức và quan điểm khoa học hiện đại về tầm quan trọng của việc
giáo dục và tăng cường kiểm soát nhiễm khuẩn trong các cơ sở y tế theo qui định của pháp
luật
- Tôn trọng người bệnh qua việc duy trì thói quen và tính chuyên nghiệp của
nhân viên y tế trong công tác kiểm soát nhiễm khuẩn tại các cơ sở y tế.
BÀI 1 TỔNG QUAN VỀ PHÒNG NGỪA
VÀ KIỂM SOÁT NHIỄM KHUẨN BỆNH
VIỆN
MỤC TIÊU
Sau khi học xong bài này, sinh viên có thể:
- Trình bày được tầm quan trọng và nhiệm vụ của công tác kiểm soát nhiễm
khuẩn trong các cơ sở khám chữa bệnh.
- Tổ chức và thực hiện tốt công tác kiểm soát nhiễm khuẩn theo văn bản
pháp qui liên quan đến kiểm soát nhiễm khuẩn.
- Ý thức được tầm quan trọng của việc cần tăng cường kiểm soát nhiễm
khuẩn trong các cơ sở y tế theo qui định của pháp luật.

lOMoARcPSD|36067889
NỘI DUNG BÀI GIẢNG
1. TẦM QUAN TRỌNG CỦA CÔNG TÁC KIỂM SOÁT NHIỄM KHUẨN
Nhiễm khuẩn bệnh viện (NKBV) là một trong những thách thức và mối quan tâm
hàng đầu tại Việt nam cũng như trên toàn thế giới. NKBV có thể được xem như là bệnh
gây ra bởi bệnh viện, vì đây là những nhiễm khuẩn mắc phải chỉ trong thời gian bệnh nhân
nằm viện. Những nghiên cứu cho thấy rằng NKBV làm tăng tỉ lệ tử vong, kéo dài thời gian
nằm viện, tăng việc sử dụng kháng sinh, tăng đề kháng kháng sinh và chi phí điều trị.
Cùng với sự xuất hiện một số bệnh gây ra bởi những vi sinh vật kháng thuốc, hoặc bởi
những tác nhân gây bệnh mới, NKBV vẫn còn là vấn đề nan giải ngay cả ở các nước đã
phát triển. Thống kê cho thấy tỉ lệ NKBV vào khoảng 5-10% ở các nước đã phát triển và
lên đến 15-20% ở các nước đang phát triển.
Các bệnh nguyên gây NKBV có mức độ đa kháng kháng sinh cao hơn các bệnh nguyên
gây nhiễm khuẩn trong cộng đồng. NKBV kéo dài thời gian nằm viện trung bình từ 7 đến
15 ngày, làm gia tăng sử dụng kháng sinh và kháng kháng sinh. Do đó, chi phí của một
NKBV thường gấp 2 đến 4 lần so với những trường hợp không NKBV. Chi phí phát sinh
do nhiễm khuẩn huyết bệnh viện là $34,508 đến $56,000 và do viêm phổi bệnh viện là
$5,800 đến $40,000 trong vài nghiên cứu. Tại Hoa Kỳ, hàng năm ước tính có 2 triệu bệnh
nhân bị NKBV, làm 90000 người tử vong, làm tốn thêm 4,5 tỉ dollar viện phí. Có thể ngăn
ngừa NKBV qua những chương trình kiểm soát NKBV.
Chương trình kiểm soát NKBV tốt đưa những chuẩn mực về chất lượng chăm sóc vào
trong những thực hành lâm sàng. Nghiên cứu về hiệu quả của chương trình kiểm soát nhiễm
khuẩn bệnh viện SENIC (Study on the Efficacy of Nosocomial Infection Control) năm
1970 -1976 đã chứng minh rằng một chương trình kiểm soát NKBV bao gồm giám sát và
áp dụng kỹ thuật có thể làm giảm 33% NKBV. Từ đó, nhiều bệnh viện đã cải tiến các biện
pháp kiểm soát NKBV nhằm làm giảm đến mức tối đa tỉ lệ NKBV, và đã đạt được nhiều
thành công. Từ năm 2007, hiệp hội về KSNK và dịch tễ học Hoa Kỳ APIC (Association
for Professionals in Infection Control and Epidemiology) đã đưa ra mục tiêu cần hướng
đến là “không có trường hợp NKBV nào hoặc tiến gần đến không có trường hợp nào nữa”.
Kiểm soát nhiễm khuẩn bệnh viện như thế có ý nghĩa thiết thực trong góp phần nâng cao
chất lượng điều trị và nâng cao hiệu quả kinh tế. Việc kiểm soát và dự phòng NKBV hiệu
quả được xem như là một tiêu chuẩn quan trọng nhằm nâng cao chất lượng khám chữa
bệnh của bệnh viện.
Tình hình NKBV tại Việt nam chưa được xác định đầy đủ. Có ít tài liệu và giám sát về
NKBV được công bố. Những tốn kém về nhân lực và tài lực do NKBV trong toàn quốc
cũng chưa được xác định. Có ba điều tra cắt ngang (point prevalence) quốc gia đã được
thực hiện. Điều tra năm 1998 trên 901 bệnh nhân trong 12 bệnh viện toàn quốc cho thấy tỉ
lệ NKBV là 11.5%, nhiễm khuẩn vết mổ chiếm 51% trong tổng số các NKBV. Năm 2001
tỉ lệ NKBV là 6.8% trong 11 bệnh viện và viêm phổi bệnh viện là nguyên nhân thường gặp
nhất (41.8%). Điều tra năm 2005 tỉ lệ NKBV trong 19 bệnh viện toàn quốc cho thấy là
5.7% và viêm phổi bệnh viện cũng là nguyên nhân thường gặp nhất (55.4%). Bệnh nguyên
NKBV đa số là là vi khuẩn Gram âm (78%), 19% Gram dương và 3% là Candida sp. các
bệnh viện Việt nam đang đối diện với nhiều thách thức trong công tác kiểm soát nhiễm
khuẩn, tình hình bệnh nhân quá tải, cơ sở hạ tầng chưa đáp ứng đúng yêu cầu của kiểm
soát nhiễm khuẩn, phương tiện còn chưa đầy đủ. Theo báo cáo của Bộ Y Tế (2007), tại
các bệnh viện Việt Nam chỉ có 67% các bệnh viện có Đơn vị tiệt khuẩn trung tâm (TKTT)
trong bệnh viện, việc làm sạch bằng tay chiếm 85%, 60% các bệnh viện có lò hấp hơi nước,
lOMoARcPSD|36067889
2,2% các bệnh viện có lò hấp nhiệt độ thấp, 20-40% các bệnh viện có kiểm tra chất lượng
dụng cụ khử khuẩn, tiệt khuẩn chủ động. Từ tháng 12/2009 Bộ Y Tế đã ban hành Thông
tư 18/TT-BYT Hướng dẫn tổ chức thực hiện công tác kiểm soát nhiễm khuẩn trong các cơ
sở khám bệnh, chữa bệnh. Thông tư mới này đã nâng cao vai trò của kiểm soát nhiễm
khuẩn lên một vị trí cao hơn những quy chế trước đây, đòi hỏi các cơ sở khám chữa bệnh
nhiều đầu tư hơn nữa cho công tác kiểm soát nhễim khuẩn. Các hướng dẫn về kiểm soát
nhiễm khuẩn của Bộ Y Tế cũng đã được ban hành từ năm 2012, các biện pháp kiểm soát
nhiễm khuẩn được cập nhật và giám sát.
2. TỔ CHỨC KIỂM SOÁT NHIỄM KHUẨN TẠI CÁC CƠ SỞ KHÁM CHỮA
BỆNH
Nhằm quản lý tất cả các hoạt động kiểm soát nhiễm khuẩn, xây dựng chính sách,
triển khai giám sát và báo cáo tại các cơ sở y tế, mỗi bệnh viện cần tổ chức một hệ thống
tổ chức kiểm soát NKBV, đó là:
Hội đồng kiểm soát nhiễm khuẩn bệnh viện
Khoa kiểm soát nhiễm khuẩn
Mạng lưới kiểm soát nhiễm khuẩn ở từng khoa
Hình 1. 1: Sơ đồ hệ thống tổ chức kiểm soát nhiễm khuẩn bệnh viện (Nguồn: Kiểm
soát nhiễm khuẩn bệnh viện, NXB Y học, 2011, Lê Thị Anh Thư)
2.1. Hội đồng kiểm soát nhiễm khuẩn
Hội đồng kiểm soát nhiễm khuẩn đóng vai trò quan trọng trong xây dựng chương
trình kiểm soát nhiễm khuẩn. Hội đồng kiểm soát nhiễm khuẩn có quyền quyết định và xây
dựng chính sách, các hoạt động chủ chốt về kiểm soát nhiễm khuẩn. Chẳng hạn như, hội
đồng kiểm soát nhiễm khuẩn có quyền đưa ra những biện pháp đơn giản như khi nào thì
cần cấy môi trường, khi nào cần cách ly hay tư vấn cho nhà thiết kế bệnh viện hay có quyền
quyết định các biện pháp quan trọng hơn ví dụ như đóng cửa một khoa để kiểm soát một
vụ dịch. Những quyền hạn này được ghi rõ trong quy chế bệnh viện hay trong quy trình
kiểm soát nhiễm khuẩn bệnh viện.
2.1.1. Thành phần của Hội đồng kiểm soát nhiễm khuẩn
Thành phần của Hội đồng kiểm soát nhiễm khuẩn bao gồm lãnh đạo hay đại diện
các khoa phòng:
- Khoa kiểm soát nhiễm khuẩn
- Khoa vi sinh
- Phòng điều dưỡng
- Phòng kế hoạch tổng hợp
- Khoa dược
- Khoa quản trị vật tư

lOMoARcPSD|36067889
- Khoa nhiễm
- Khoa nội
- Khoa ngoại
- Khoa hồi sức cấp cứu
Những đại diện từ các khoa khác và hoặc những đại diện không có trong danh sách
chính thức cũng quan trọng trong những tình huống đặc biệt. Trưởng khoa kiểm soát nhiễm
khuẩn thường là thư ký điều hành hội đồng kiểm soát nhiễm khuẩn. Chủ tịch hội đồng
thường là giám đốc hay người trong ban giám đốc. Mỗi thành viên trong hội đồng phải
được phân công nhiệm vụ rõ ràng.
2.1.2. Phương thức hoạt động
- Họp định kỳ (1 quý/ lần) hoặc đột xuất
- Thư ký hội đồng chuẩn bị nội dung họp
- Thảo luận dân chủ và biểu quyết theo đa số
- Có biên bản họp, trình GD xem sét phê duyện
những nghị quyết của hội đồng
- Gửi đến những cá nhân và đơn vị liên quan
Những điều thảo luận và đề xuất trong cuộc họp cần phải được ghi lại, báo cáo,
công bố và thực hiện.
2.1.3. Trách nhiệm của hội đồng kiểm soát nhiễm khuẩn (theo thông
tư 18)
- Xem xét, đề xuất, tư vấn cho Giám đốc (thủ trưởng)
đơn vị xây dựng, sửa đổi, bổ sung các quy định kỹ thuật chuyên
môn về kiểm soát nhiễm khuẩn phù hợp với quy định của Bộ Y tế.
- Tư vấn cho Giám đốc (thủ trưởng) đơn vị về kế
hoạch phát triển công tác kiểm soát nhiễm khuẩn, phòng ngừa
nhiễm khuẩn liên quan đến chăm sóc y tế, dịch bệnh; tư vấn sửa
chữa, thiết kế, xây dựng mới các công trình y tế trong đơn vị phù
hợp với nguyên tắc kiểm soát nhiễm khuẩn.
- Tổ chức huấn luyện, nghiên cứu khoa học, chỉ đạo
tuyến và tuyên truyền thuộc về kiểm soát nhiễm khuẩn trong phạm
vi đơn vị quản lý.
2.2. Khoa kiểm soát nhiễm khuẩn
Khoa kiểm soát nhiễm khuẩn chịu trách nhiệm triển khai áp dụng những chương
trình kiểm soát nhiễm khuẩn. Khoa kiểm soát nhiễm khuẩn truyền đạt các thông tin từ hội
đồng kiểm soát nhiễm khuẩn đến các khoa phòng, huấn luyện nhân viên và theo dõi việc
thực hiện các hoạt động và chính sách kiểm soát nhiễm khuẩn. Nhân viên làm việc cho
khoa kiểm soát nhiễm khuẩn phả phải làm việc toàn thời gian và toàn tâm toàn ý với công
tác kiểm soát nhiễm khuẩn.
2.2.1. Tóm tắt công việc và yêu cầu chuyên môn của chuyên viên kiểm
soát nhiễm khuẩn
Yêu cầu chuyên môn

lOMoARcPSD|36067889
- Có đủ kiến thức về các chiến lược kiểm soát nhiễm
khuẩn và thông thạo các vấn đề về luật pháp có liên quan, về chính
sách của bệnh viện và về các quy trình liên quan đến công tác kiểm
soát nhiễm khuẩn.
- Được huấn luyện hay đã có kinh nghiệm về hoạt
động giám sát và phòng kiểm soát nhiễm khuẩn.
- Được đào tạo liên tục về kiểm soát nhiễm khuẩn và
dịch tễ bệnh viện theo từng chuyên đề, chẳng hạn như khóa huấn
luyện về giám sát NKBV, vệ sinh môi trường, khử/tiệt khuẩn, dịch
tễ học bệnh viện, kiến thức cơ bản về điều dưỡng.
Bằng cấp và kinh nghiệm công tác
BS chuyên khoa: Nhiễm, vi sinh hay dịch tễ lâm sàng.
Điều dưỡng kiểm soát nhiễm khuẩn: Cử nhân điều dưỡng, nên có ít nhất ba năm
kinh nghiệm chăm sóc bệnh nhân, hoặc có bằng Cử nhân điều dưỡng y tế cộng đồng và ba
năm kinh nghiệm làm y tế cộng đồng.
Nhân viên kiểm soát nhiễm khuẩn cũng có thể là Cử nhân hay Kỹ thuật viên y với
3 năm kinh nghiệm làm việc trong các phòng xét nghiệm, hoặc là Cử nhân khoa học trong
một lĩnh vực có liên quan đến y tế với ba năm kinh nghiệm trong lĩnh vực này. Ngoài ra,
kinh nghiệm giảng dạy, những kỹ năng giao tế, kỹ năng nói, viết, kỹ năng tổ chức, lòng
nhiệt tình và sự cống hiến là đặc biệt quan trọng đối với một chuyên viên kiểm soát nhiễm
khuẩn.
2.2.2. Nhiệm vụ và trách nhiệm chính của nhân viên kiểm soát nhiễm khuẩn (theo
thông tư 18)
- Xây dựng kế hoạch kiểm soát nhiễm khuẩn định kỳ và hàng năm để trình Hội
đồng (ban) Kiểm soát nhiễm khuẩn thẩm định trước khi Giám đốc (thủ trưởng) phê duyệt và
tổ chức thực hiện.
- Đầu mối xây dựng các quy định, quy trình kiểm soát nhiễm khuẩn trên cơ sở
các quy định, hướng dẫn chung của Bộ Y tế và trình Giám đốc (thủ trưởng) đơn vị phê duyệt
và tổ chức thực hiện.
- Đầu mối phối hợp với các khoa, phòng liên quan giám sát công tác kiểm soát
nhiễm khuẩn, bao gồm:
+ Phát hiện, giám sát và báo cáo dịch bệnh truyền nhiễm theo quy định của pháp luật
về phòng, chống bệnh truyền nhiễm.
+ Phát hiện, nhận báo cáo các trường hợp nhiễm khuẩn liên quan đến chăm sóc y tế
từ các khoa lâm sàng và kết quả nuôi cấy vi khuẩn từ khoa Vi sinh (xét nghiệm) và đề xuất
các giải pháp can thiệp kịp thời.
+ Theo dõi và báo cáo các vi khuẩn kháng thuốc.
- Kiểm tra, đôn đốc cán bộ, viên chức, hợp đồng lao động, giáo viên, học sinh,
sinh viên, người bệnh, người nhà người bệnh và khách thực hiện đúng quy định kiểm soát
nhiễm khuẩn trong công tác khám, chữa bệnh.
- Tuyên truyền, huấn luyện, nghiên cứu khoa học và tham gia chỉ đạo tuyến dưới
về các kỹ thuật chuyên môn kiểm soát nhiễm khuẩn, hướng dẫn phòng ngừa lây truyền các

lOMoARcPSD|36067889
bệnh truyền nhiễm nguy hiểm và thực hiện các nghiên cứu khoa học và hợp tác quốc tế về
kiểm soát nhiễm khuẩn.
- Quản lý, giám sát các hoạt động khử khuẩn, tiệt khuẩn, giặt là, cung cấp dụng
cụ vô khuẩn, hoá chất sát khuẩn, khử khuẩn, đồ vải và vật tư tiêu hao phục vụ công tác kiểm
soát nhiễm khuẩn trong toàn đơn vị.
- Theo dõi, đánh giá, báo cáo phơi nhiễm và tai nạn rủi ro nghề nghiệp liên quan
đến tác nhân vi sinh vật của thầy thuốc, nhân viên y tế.
- Tham gia cùng Khoa vi sinh, Khoa dược và các khoa lâm sàng theo dõi vi
khuẩn kháng thuốc và sử dụng kháng sinh hợp lý.
- Phối hợp với các khoa, phòng, các thành viên mạng lưới kiểm soát nhiễm khuẩn
phát hiện, giải quyết các vấn đề liên quan tới công tác kiểm soát nhiễm khuẩn.
2.2.3. Số lượng nhân sự của khoa kiểm soát nhiễm khuẩn
Hội đồng kiểm soát nhiễm khuẩn cần đưa ra số lượng thời gian cần phải dành cho
việc giám sát, hoạt động kiểm soát và phòng ngừa NKBV. Số nhân viên và khối lượng
công việc sẽ tùy thuộc vào mức độ và khối lượng công việc của mỗi bệnh viện, vào yếu tố
nguy cơ nhiễm khuẩn của bệnh nhân, vào sự phức tạp của công tác phục vụ, vào nhu cầu
giáo dục nhân viên và vào nguồn lực có sẵn.
Nghiên cứu về giám sát NKBV tại Hoa kỳ (SENIC) cho thấy rằng tỉ lệ NKBV thấp
nhất ở những bệnh viện có ít nhất 1 nhân viên kiểm soát nhiễm khuẩn làm việc toàn thời
gian cho mỗi 250 giường bệnh. Tuy nhiên qua thực tế công việc, các nghiên cứu gần đây
cho rằng tỉ lệ 1:250 này là không đủ cho những bệnh viện có hoạt động phức tạp. Tại nước
ta, theo thôn tư 18, nhân sự cho bộ phận kiểm soát NKBV (bác sĩ và điều dưỡng) là 1/150
giường kế họach.
2.3 Mạng lưới kiểm soát nhiễm khuẩn
2.3.1. Tầm quan trọng của mạng lưới kiểm soát nhiễm khuẩn
Mạng lưới kiểm soát nhiễm khuẩn rất quan trọng để chương trình kiểm soát nhiễm
khuẩn được thành công. Trong điều kiện nhân sự cho khoa KSNK còn chưa được đầy đủ,
mạng lưới kiểm soát nhiễm khuẩn rất quan trọng hỗ trợ cho khoa KSNK thực hiện chương
trình kiểm soát nhiễm khuẩn được thành công. Ngoài ra, nhân viên mạng lưới là nhân viên
tại khoa nên việc kiểm tra, giám sát sẽ thực hiện đầy đủ hơn. Trong mạng luới, chú ý rằng
đội ngũ kiểm soát nhiễm khuẩn cần sự hỗ trợ của các bác sĩ và điều dưỡng lâm sàng và
những nhà vi sinh, ví dụ như sự hỗ trợ của các bác sĩ và điều dưỡng tại các khoa phòng
tham gia vào mạng lưới kiểm soát nhiễm khuẩn. Những chuyên gia vi tính, bộ phận lưu trữ
hồ sơ, hành chánh cũng hỗ trợ nhiều trong quá trình tập hợp, phân tích số liệu.
2.3.2 Vai trò và nhiệm vụ của thành viên mạng lưới kiểm soát nhiễm khuẩn
Vai trò
Hỗ trợ cùng khoa KSNK để giám sát các hoạt động KSNK.
Nhiệm vụ
- Tham gia, phối hợp tổ chức thực hiện công tác kiểm soát nhiễm khuẩn tại đơn
vị, bao gồm:
+ Tham gia thực hiện điều tra NKBV.
+ Tham gia vào các hoạt động tư vấn KSNK.

lOMoARcPSD|36067889
+ Tham gia đào tạo, huấn luyện cho nhân viên trong khoa, đơn vị của mình.
- Tham gia kiểm tra, giám sát, đôn đốc các thầy thuốc, nhân viên tại đơn vị thực
hiện các quy định, quy trình chuyên môn liên quan đến kiểm soát nhiễm khuẩn.
+ Nhắc nhở nhân viên thực hiện quy trình KSNK.
+ Thực hiện tốt các nguyên tắc KSNK để mọi người noi theo.
2.3.3 Tổ chức nhân sự của mạng lưới kiểm soát nhiễm khuẩn
Gồm đại diện các khoa lâm sàng và cận lâm sàng; mỗi khoa cử ít nhất một bác sĩ
hoặc một điều dưỡng, hộ sinh tham gia mạng lưới kiểm soát nhiễm khuẩn hoạt động dưới
sự chỉ đạo chuyên môn của Khoa (tổ) kiểm soát nhiễm khuẩn. Các thành viên mạng lưới
KSNK phải được cập nhật kiến thức về KSNK thường xuyên và đầy đủ.
TÓM TẮT BÀI
Nhiễm khuẩn mắc phải trong bệnh viện (NKBV) là một trong những thách thức và
mối quan tâm hàng đầu tại Việt nam cũng như trên toàn thế giới. Những nghiên cứu cho
thấy rằng NKBV làm tăng tỉ lệ tử vong, kéo dài thời gian nằm viện, tăng việc sử dụng
kháng sinh, tăng đề kháng kháng sinh và chi phí điều trị. Chương trình kiểm soát NKBV
tốt có thể làm giảm đến mức tối đa tỉ lệ NKBV.
Tình hình NKBV tại Việt nam chưa được xác định đầy đủ. Có ít tài liệu và giám
sát về NKBV được công bố. Điều tra năm 2005 tỉ lệ NKBV trong 19 bệnh viện toàn
quốc cho thấy là 5.7% và viêm phổi bệnh viện là nguyên nhân thường gặp nhất (55.4%).
Từ tháng 12/2009 Bộ Y Tế đã ban hành Thông tư 18/TT-BYT Hướng dẫn tổ chức thực
hiện công tác kiểm soát nhiễm khuẩn (KSNK) trong các cơ sở khám bệnh, chữa bệnh. Mỗi
bệnh viện cần tổ chức một hệ thống tổ chức kiểm soát NKBV bao gồm hội đồng, khoa và
mạng lưới KSNK. Hội đồng kiểm soát nhiễm khuẩn có quyền quyết định và xây dựng
chính sách, các hoạt động chủ chốt về kiểm soát nhiễm khuẩn. Khoa kiểm soát nhiễm
khuẩn chịu trách nhiệm triển khai áp dụng những chương trình kiểm soát nhiễm khuẩn.
huấn luyện nhân viên và theo dõi việc thực hiện các hoạt động và chính sách kiểm soát
nhiễm khuẩn. Trong điều kiện nhân sự cho khoa KSNK còn chưa được đầy đủ, mạng lưới
kiểm soát nhiễm khuẩn ở từng khoa rất quan trọng hỗ trợ cho khoa KSNK thực hiện chương
trình kiểm soát nhiễm khuẩn được thành công.
CÂU HỎI TỰ LƯỢNG GIÁ
1. Quy định về phòng ngừa nhiễm khuẩn bệnh viện đã được đưa vào Luật khám bệnh chữa
bệnh do Quốc Hội thông qua năm:
A. 2000
B. 2005
C. 2008
D. 2009
2. Công tác kiểm soát NKBV là nhiệm vụ của các cán bộ nào sau đây:
A. Gíám đốc bệnh viện
B. Các trưởng khoa
C. Các điều dưỡng trưởng
D. Tất cả nhân viên y tế

lOMoARcPSD|36067889
3. Việc tốt nhất cần phải làm ngay để kiểm soát nhiễm khuẩn bệnh viện là:
A. Mua thêm máy móc hiện đại và mua thêm nhiều vật tư tiêu hao chăm sóc người
bệnh
B. Cho sử dụng nhiều kháng sinh mới
C. Tổ chức lại hệ thống kiểm soát nhiễm khuẩn bệnh viện
D. Tất cả câu trên đều đúng
4. Câu nào là không đúng về nhiễm khuẩn mắc phải trong bệnh viện:
A. Một trong những sự cố hay sai sót y khoa có thể gặp phải
B. Tỷ lệ mắc từ 5 – 10% tùy theo quốc gia, vùng, bệnh viện
C. Chi phí điều trị có thể chiếm 1/3 chi phí trong các chi phí về sai sót y khoa
D. Không thể phòng ngừa được
5. Khi xảy ra nhiễm khuẩn bệnh viện tại đơn vị mình, anh/chị cần làm công việc nào sau
đây:
A. Xác định xem có đúng là nhiễm khuẩn bệnh viện không và báo cáo với người
có trách nhiệm
B. Giám sát xem có những ca khác không
C. Xác định nguyên nhân và can thiệp ngay
D. Tất cả câu trên đều đúng
ĐÁP ÁN
1D, 2D, 3C, 4D, 5D
TÀI LIỆU THAM KHẢO
- Tài liệu trong nước
1. Lê Thị Anh Thư (2011). Kiểm soát nhiễm khuẩn bệnh viện. Nhà xuất bản
Y học, TPHCM, tr. 10-18.
2. Bộ Y tế (2003). Tài liệu hướng dẫn Quy trình chống nhiễm khuẩn bệnh
viện. Nhà xuất bản Y học, Hà Nội, tr. 3-12.
3. Bộ Y tế (2009). Hướng dẫn tổ chức thực hiện công tác kiểm soát nhiễm
khuẩn trong các cơ sở khám chữa bệnh. Thông tư 18/2009/TT-BYT, tr.1-13.
- Tài liệu ngoài nước
1. William E. Scheckler et al (2015). "Requirements for infrastructure and essential
activities of infection control and epidemiology in hospitals: A consensus Panel report".
American Journal of Infection Control, 26, pp. 47- 56.

lOMoARcPSD|36067889
BÀI 2 CÁCH LY PHÒNG NGỪA -
PHÒNG NGỪA CHUẨN – PHÒNG NGỪA
DỰA TRÊN ĐƯỜNG LÂY TRUYỀN
MỤC TIÊU
Sau khi học xong bài này, sinh viên có thể:
- Trình bày được nguyên tắc và nội dung của phòng ngừa chuẩn, phòng ngừa
dựa trên đường lây truyền.
- Vận dụng đúng các biện pháp phòng ngừa chuẩn, phòng ngừa dựa trên
đường lây truyền và phòng ngừa các bệnh nhiễm quan trọng như H5N1, SARS, lao phổi,
nhiễm Gram âm đa kháng, nhiễm MRSA trong thực hành chuyên môn.
- Tích cực tuân thủ các qui định phòng ngừa nhiễm khuẩn bệnh viện nhằm
xây dựng môi trường chăm sóc an toàn cho người bệnh và nhân viên y tế.
NỘI DUNG BÀI GIẢNG
1. ĐẶT VẤN ĐỀ
Cách ly phòng ngừa là biện pháp quan trọng nhằm ngăn ngừa sự lan truyền nhiễm
khuẩn bệnh viện, giúp làm giảm tỉ lệ tử vong, rút ngắn thời gian nằm viện và giảm chi phí
điều trị cho bệnh nhân. Đây là một trong những vấn đề chủ yếu của chương trình kiểm soát
nhiễm khuẩn bệnh viện. Cách ly phòng ngừa bao gồm phòng ngừa chuẩn (phòng ngừa cho
tất cả bệnh nhân) và phòng ngừa dựa theo đường lây truyền (phòng ngừa bổ sung thêm với
phòng ngừa chuẩn trong một số bệnh lý đặc biệt).
Năm 1970, trung tâm kiểm soát và phòng ngừa bệnh tật Hoa Kỳ (CDC) đưa ra khái
niệm về cách ly phòng ngừa lần đầu tiên với 7 phương pháp cách ly theo mã màu khác
nhau bao gồm: phòng ngừa tuyệt đối, phòng ngừa bảo vệ, phòng ngừa lây truyền qua hô
hấp, đường ruột, vết thương, chất thải và máu. Vào 1985 do sự bùng phát của dịch
HIV/AIDS, CDC ban hành hướng dẫn phòng ngừa mới gọi là phòng ngừa phổ cập
(Universal Precautions). Theo hướng dẫn này, máu được xem như là nguồn lây truyền quan
trọng nhất và dự phòng những phơi nhiễm qua đường máu là cần thiết. Năm 1995, khái
niệm phòng ngừa phổ cập được chuyển thành phòng ngừa chuẩn (Standard Precautions).
Phòng ngừa chuẩn mở rộng khuyến cáo phòng ngừa không chỉ qua đường máu mà qua cả
các chất tiết từ cơ thể. Từ năm 2007, sau khi có dịch SARS và cúm A/H5N1 A/H1N1 bùng
phát, CDC và các tổ chức kiểm soát nhiễm khuẩn đã bổ sung khuyến cáo cẩn trọng trong
vệ sinh hô hấp (respiratory etiquette) vào phòng ngừa chuẩn để phòng ngừa cho tất cả
những người bệnh có các triệu chứng về đường hô hấp.
Phòng ngừa chuẩn được định nghĩa là tập hợp các biện pháp phòng ngừa áp dụng
cho tất cả những người bệnh trong bệnh viện không tùy thuộc vào chẩn đoán và tình
trạng nhiễm khuẩn của người bệnh. Mục tiêu của phòng ngừa chuẩn là nhằm phòng
ngừa và kiểm soát lây nhiễm chéo qua máu, dịch tiết cơ thể, chất tiết (trừ mồ hôi) cho dù
chúng được nhìn thấy có chứa máu hay không, và da không lành lặn và niêm mạc. Coi tất
cả máu, dịch sinh học, các chất tiết, chất bài tiết (trừ mồ hôi) đều có nguy cơ lây bệnh
truyền nhiễm. Đây là biện pháp phòng ngừa quan trọng nhất, nhằm hạn chế cả sự lây truyền
từ người sang người cũng như từ người sang môi trường.
lOMoARcPSD|36067889
Phòng ngừa dựa theo đường lây truyền được định nghĩa là phòng ngừa bổ sung áp dụng
cho những bệnh nhân nghi ngờ có nhiễm những tác nhân gây bệnh quan trọng lây truyền
qua tiếp xúc, qua không khí hoặc qua giọt bắn. Ba phòng ngừa này có thể kết hợp với nhau
cho những bệnh có nhiều đường lây truyền. Khi sử dụng đơn thuần hay phối hợp chúng
phải được kết hợp với phòng ngừa chuẩn.
Việc tuân thủ các quy định của cách ly phòng ngừa đóng góp quan trọng vào việc
làm giảm nhiễm khuẩn liên quan đến cơ sở y tế, phơi nhiễm nghề nghiệp cho nhân viên y
tế và tạo ra môi trường chăm sóc y tế an toàn cho cả người bệnh và nhân viên y tế.
2. SINH BỆNH HỌC
2.1. Cơ chế truyền bệnh
Lây truyền những tác nhân nhiễm khuẩn trong các cơ sở khám chữa bệnh đòi hỏi 3
yếu tố: Nguồn bệnh (hoặc nguồn dự trữ) các bệnh nguyên nhiễm trùng, cá thể nhạy cảm,
cổng vào và đường lây truyền vi sinh vật (Hình 2.1). Trong 3 yếu tố này, đường lây truyền
là yếu tố dễ kiểm soát nhất. Kiểm soát được đường lây truyền sẽ phòng ngừa được sự lây
truyền bệnh.
Số lượng Độc lực của Đường lây truyền Cổng vào Cá thể
VSV nhạy cảm
Hình 2. 1: Sơ đồ chuỗi lây truyền bệnh (Nguồn: Kiểm soát nhiễm khuẩn bệnh viện,
NXB Y học, 2011, Lê Thị Anh Thư)
2.2. Các đường lây truyền
2.2.1. Lây truyền qua tiếp xúc
Lây truyền qua tiếp xúc có thể trực tiếp hoặc gián tiếp. Lây truyền qua tiếp xúc trực
tiếp xảy ra do sự tiếp xúc trực tiếp giữa các bề mặt cơ thể và truyền vi sinh vật từ người
bệnh này qua người bệnh khác hay từ nhân viên y tế. Lây truyền qua tiếp xúc gián tiếp xảy
ra do sự tiếp xúc giữa chủ thể nhạy cảm với một vật thể trung gian bị nhiễm. Bệnh lây
truyền qua đường này thường do cộng sinh hay nhiễm trùng những vi sinh vật đa kháng,
các nhiễm trùng da và đường ruột như MRSA, Herpes Simplex, chốc, ghẻ, chấy rận, đậu
mùa, zona, nhiễm cúm (kể cả H5N1), SARS. Những trẻ em dưới 6 tuổi thường dễ bị lây
truyền virus đường ruột, viêm gan A qua đường này.
2.2.2. Lây truyền qua giọt bắn

lOMoARcPSD|36067889
Lây truyền qua giọt bắn: xảy ra do những bệnh nguyên lây truyền qua những giọt
phân tử hô hấp lớn (>5 m) tạo ra trong trong quá trình ho, hắt hơi, nói chuyện hoặc trong
một số thủ thuật như hút rửa, nội soi. Sự lây truyền qua giọt bắn cần sự tiếp xúc gần giữa
người bệnh và người nhận bởi vì những giọt bắn chứa vi sinh vật xuất phát từ người mang
vi sinh vật thường chỉ di chuyển một khoảng ngắn trong không khí (< 1 mét) và đi vào kết
mạc mắt, niêm mạc mũi, miệng của người kế cận. Các bệnh nguyên thường gặp lây theo
đường này bao gồm viêm phổi, ho gà, bạch hầu, cúm (kể cả H5N1), SARS, quai bị và viêm
màng não.
2.2.3. Lây truyền qua không khí
Lây truyền qua không khí xảy ra do sự lây lan những giọt nước bốc hơi trong không
khí chứa tác nhân nhiễm khuẩn có kích thước phân tử nhỏ hơn (<5 m) phát sinh ra khi
bệnh nhân ho, hay hắt hơi. Vi sinh vật lan truyền theo cách này có thể phân tán rộng trong
dòng không khí, có thể lơ lửng trong không khí lưu chuyển trong môt thời gian dài. Vì thế
chúng có thể bị hít vào hoặc tích tụ lại ở những vật chủ nhạy cảm trong cùng một căn phòng
hoặc có thể phân tán đi đến một khoảng cách xa hơn tùy thuộc vào các yếu tố môi trường.
Những vi sinh vật truyền bằng đường khí như lao phổi, rubeola, thủy đậu. H5N1 và SARS
cũng có thể lây qua đường này khi thực hiện các thủ thuật có tạo khí dung. Việc xử lý
không khí và thông khí là cần thiết để ngăn ngừa sự truyền bệnh.
2.2.4. Phơi nhiễm với các bệnh nguyên đường máu
Phơi nhiễm với các bệnh nguyên đường máu xảy ra do kim hoặc do các vật bén bị
vấy máu/dịch tiết người bệnh đâm phải hoặc do mắt, mũi, miệng, da không lành lặn tiếp
xúc với máu/dịch tiết của người bệnh. Ngòai ra, máu, chất tiết, và dịch tiết còn có thể từ
môi trường bị vấy máu, dịch tiết, chất tiết truyền qua niêm mạc, da không lành lặn vào
người bệnh .
Tuy nhiên, đa số các phơi nhiễm không dẫn đến mắc bệnh. Nguy cơ nhiễm nhiều
hay ít phụ thuộc các yếu tố :
- Tác nhân gây bệnh: Phơi nhiễm với HBV có nguy cơ nhiễm
bệnh hơn HCV hoặc HIV.
- Loại phơi nhiễm: Phơi nhiễm với máu có nguy cơ hơn với
nước bọt .
- Số lượng máu gây phơi nhiễm: Kim rỗng lòng chứa nhiều
máu hơn kim khâu hoặc lancet .
- Đường phơi nhiễm: phơi nhiễm qua da nguy cơ hơn quan
niêm mạc hay da không lành lặn .
- Số lượng virus trong máu người bệnh vào thời điểm phơi
nhiễm.
- Điều trị dự phòng sau tiếp xúc sẽ làm giảm nguy cơ.
Theo môt nghiên cứu đa quốc gia, nguy cơ mắc bệnh khi bị kim đâm hay vết đứt
từ nguồn người bệnh có VGSV B có cả hai kháng nguyên bề mặt HBsAg và kháng
nguyên e (HBeAg) là 22-31%, từ nguồn máu chỉ có HBsAg đơn thuần là 1-6% (Bảng
2.1), từ nguồn VGSV C là 1.8% (khoảng: 0%-7%), từ nguồn nhiễm HIV là 0.3%.
Bảng 2. 1: Nguy cơ nhiễm HBV cho NVYT (Nguồn: Kiểm soát nhiễm khuẩn bệnh

lOMoARcPSD|36067889
viện, NXB Y học, 2011, Lê Thị Anh Thư)
Kim tiêm có
chứa
Viêm gan
lâm sàng
Nhiễm HBV về mặt
huyết thanh học
HBsAg+
HBeAg +
1-6%
22-31%
23-37%
37-62%
2.2.5. Các chất của cơ thể có thể truyền tác nhân gây bệnh qua đường
máu
Các chất của cơ thể có thể truyền tác nhân gây bệnh qua đường máu bao gồm:
- Tất cả máu và sản phẩm của máu
- Tất cả các chất tiết nhìn thấy máu
- Dịch âm đạo
- Tinh dịch
- Dịch màng phổi
- Dịch màng tim
- Dịch não tuỷ
- Dịch màng bụng
- Dịch màng khớp
- Nước ối
Những lọai dịch tiết được xem hiếm khi là nguyên nhân lây truyền các bệnh nguyên
đường máu bao gồm:
- Sữa người
- Nước mắt, nước bọt mà không thấy rõ máu trong nước bọt
- Nước tiểu không có máu, hoặc phân
3. CÁC BIỆN PHÁP PHÒNG NGỪA CHUẨN
3.1. Vệ sinh tay
Vệ sinh tay là nội dung cơ bản của Phòng ngừa chuẩn và là biện pháp
hiệu quả nhất trong nỗ lực kiểm soát sự lây truyền tác nhân gây bệnh trong các cơ sở y tế.
Cơ sở y tế phải đảm bảo có nước sạch, có đủ các phương tiện rửa tay và có sẵn các dung
dịch sát khuẩn tay nhanh có chứa cồn ở những nơi thăm khám, chăm sóc người bệnh.
- Trong chăm sóc người bệnh, tránh sờ vào bề mặt các vật dụng,
trang thiết bị khi không cần thiết để phòng lây nhiễm tay từ môi trường hoặc
lây nhiễm cho môi trường do tay bẩn.
- Thực hiện quy trình rửa tay thường quy theo đúng hướng dẫn rửa
tay của Bộ Y Tế
+ Thực hiện vệ sinh tay với nước và xà phòng theo đúng quy trình khi tay nhìn thấy
vấy bẩn bằng mắt thường hoặc sau khi tiếp xúc với máu và dịch tiết.

lOMoARcPSD|36067889
+ Sát khuẩn tay bằng dung dịch sát khuẩn tay nhanh có chứa cồn theo đúng quy
trình, khi tay không thấy bẩn bằng mắt thường.
- Năm thời điểm vệ sinh tay khi chăm sóc người bệnh theo khuyến
cáo của Tổ chức Y tế Thế giới:
+ Trước khi tiếp xúc với người bệnh.
+ Trước khi thực hiện các thao tác vô khuẩn.
+ Sau khi tiếp xúc với máu, dịch cơ thể, các chất bài tiết.
+ Sau khi tiếp xúc với người bệnh.
+ Sau khi tiếp xúc với môi trường xung quanh người bệnh .
- Khi chuyển chăm sóc từ nơi nhiễm sang nơi sạch trên cùng người
bệnh cũng cần vệ sinh tay
- Sau khi tháo găng phải vệ sinh tay
- Không được để móng tay dài, mang móng tay giả khi chăm sóc
người bệnh - Phương tiện và dụng cụ cần trang bị cho mỗi vị trí rửa tay
thường quy
+ Phương tiện dùng cho rửa tay phải làm bằng vật liệu dễ cọ rửa
+ Bồn rửa tay và vòi nước có cần gạt đạt tiêu chuẩn
+ Nước sạch (tuỳ theo điều kiện của từng nơi, thông thường dùng nước máy và các
đường dẫn nước đặt nằm trong tường, không nên dùng nước nóng)
+ Xà phòng (dung dịch, xà phòng bánh nhỏ)
+ Giá đựng xà phòng
+ Thùng hoặc hộp đựng khăn lau tay có nắp đậy, tốt nhất rút khăn từ bên dưới
+ Khăn lau tay một lần
+ Thùng (chậu) đựng khăn bẩn
- Nơi cần trang bị dung dịch sát khuẩn tay nhanh
+ Đầu giường người bệnh nặng, người bệnh cấp cứu
+ Trên các xe tiêm, thay băng
+ Bàn khám bệnh
+ Tường cạnh cửa ra vào mỗi buồng bệnh
- Tập huấn, kiểm tra, giám sát sự tuân thủ rửa tay phải được thực
hiện định kỳ và có thông tin phản hồi cho NVYT
3.2. Sử dụng phương tiện phòng hộ
Phương tiện phòng hộ bao gồm: găng tay, khẩu trang, áo choàng, tạp dề, mũ, mắt
kính/ mặt nạ và ủng hoặc bao giày. Mục đích sử dụng phương tiện phòng hộ cá nhân là để
bảo vệ NVYT, người bệnh, thân nhân và người thăm bệnh khỏi bị nguy cơ lây nhiễm và
hạn chế phát tán mầm bệnh ra môi trường bên ngoài. Nguyên tắc sử dụng phương tiện
PHCN là phải tùy thuộc vào mục đích sử dụng. Mang phương tiện phòng hộ khi dự kiến
sẽ làm thao tác có bắn máu dịch tiết vào cơ thể.

lOMoARcPSD|36067889
3.3. Thực hiện quy tắc vệ sinh hô hấp
- Cơ sở y tế cần xây dựng kế hoạch quản lý tất cả các người bệnh có
các triệu chứng về đường hô hấp trong giai đoạn có dịch
- Tại khu vực tiếp nhận bệnh cần có hướng dẫn để đưa người bệnh
có các triệu chứng về đường hô hấp vào khu vực riêng
- Mọi người bệnh có các triệu chứng về đường hô hấp đều phải tuân
thủ theo các quy tắc về vệ sinh hô hấp (Hình 2.2)
- Che miệng mũi bằng khăn giấy và bỏ khăn giấy trong thùng rác
hoặc dùng ống tay áo để che nếu không có khăn giấy, không dùng bàn tay
- Mang khẩu trang y tế
- Rửa tay ngay sau khi tiếp xúc với chất tiết
- Đứng hay ngồi cách xa người khác khoảng 1 mét

lOMoARcPSD|36067889
Hình 2. 2: Poster hướng dẫn vệ sinh hô hấp (Nguồn: Kiểm soát nhiễm khuẩn bệnh
viện, NXB Y học, 2011, Lê Thị Anh Thư)
3.4. Sắp xếp người bệnh thích hợp
- Nên sắp xếp người bệnh không có khả năng kiểm soát dịch tiết, chất bài tiết, dịch
dẫn lưu vào phòng riêng (đặc biệt trẻ em có bệnh đường hô hấp, tiêu hóa) - Sắp xếp người
bệnh dựa vào các nguyên tắc:
+ Đường lây truyền của tác nhân gây bệnh
+ Yếu tố nguy cơ lây truyền bệnh
+ Khả năng mắc nhiễm khuẩn bệnh viện
3.5. Xử lý dụng cụ y tế để dùng lại cho người bệnh
- Dụng cụ y tế tái sử dụng đều phải được xử lý trước khi sử dụng cho
người bệnh khác
- Dụng cụ sau khi sử dụng có dính máu và dịch tiết phải được khử
nhiễm ngay hoặc bỏ vào thùng kín khi vận chuyển về nơi khử khuẩn
- Xử lý dụng cụ theo đúng quy trình (khử nhiễm, làm sạch, khử
khuẩn, tiệt khuẩn và bảo quản đúng cách)
- Cần làm sạch mọi chất hữu cơ trên dụng cụ trước quy trình khử,
tiệt khuẩn
- Dụng cụ tiếp xúc với da lành lặn (còn gọi là dụng cụ không thiết
yếu - non-critical) cần khử khuẩn mức độ thấp hoặc trung bình
- Dụng cụ tiếp xúc với niêm mạc (còn gọi là dụng cụ bán thiết yếu –
semi-crirtical) cần phải khử khuẩn mức độ cao
- Dụng cụ tiếp xúc với mô vô trùng, mạch máu (còn gọi là dụng cụ
thiết yếu -critical) cần phải được tiệt khuẩn, không ngâm khử khuẩn
- Dụng cụ tiệt khuẩn cần được giám sát chất lượng tiệt khuẩn thường
quy, bao gồm các test thử sinh học, hóa học và giám sát các thông số hoạt
động của máy tiệt khuẩn như nhiệt độ, áp suất và thời gian tiệt khuẩn
- Dụng cụ tiệt khuẩn phải được bảo quản trong môi trường đảm bảo
vô khuẩn cho đến khi sử dụng cho người bệnh. Dán nhãn các gói dụng cụ đã
tiệt khuẩn bao gồm số lô, ngày giờ tiệt khuẩn, hạn sử dụng, người đóng gói.
- Dụng cụ phải được đóng gói nguyên vẹn khi sử dụng. Tất cả dụng
cụ tiệt khuẩn đựng trong các bao đóng gói đã bị hư hại, ẩm ướt, hoặc đã mở
ra cần tiệt khuẩn lại.
- Nhân viên khi tiếp xúc dụng cụ nhiễm khuẩn cần mang phương tiện
phòng hộ cá nhân thích hợp.
3.6. Tiêm an toàn và phòng ngừa phơi nhiễm do vật sắc nhọn
- Đào tạo cập nhật các kiến thức, thực hành về tiêm an toàn cho
NVYT
- Cần cung cấp đầy đủ các phương tiện tiêm thích hợp (xe tiêm, bơm
kim tiêm, kim lấy thuốc, cồn sát khuẩn tay, hộp đựng vật sắc nhọn...). - Thực
hành tiêm an toàn

lOMoARcPSD|36067889
+ Thực hiện đúng các quy trình tiêm theo hướng dẫn
+ Thực hiện các thao tác an toàn sau khi tiêm: không bẻ cong kim, không dùng hai tay
đậy lại nắp kim tiêm, không tháo kim tiêm bằng tay, không cầm bơm kim tiêm nhiễm
khuẩn đi lại ở nơi làm việc...
+ Nếu cần phải đậy nắp kim (không có thùng đựng vật sắc nhọn tại thời điểm bỏ kim),
dùng kỹ thuật xúc một tay để phòng ngừa tổn thương (Trước tiên để nắp kim lên trên một
mặt phẳng sau đó dùng một tay đưa đầu kim vào miệng nắp kim và từ từ luồn sâu kim vào
nắp. Dùng tay kia siết chặt nắp kim) (Hình 2.3)
+ Có thể sử dụng các dụng cụ tiêm có đặc tính bảo vệ trong trường hợp nguy cơ bị
kim đâm cao (ví dụ người bệnh kích thích, giãy giụa..)
+ Giảm số lượng mũi tiêm không cần thiết. Sử dụng thuốc bằng đường uống khi có
thể, lấy bệnh phẩm tập trung để tránh lấy máu nhiều lần.
Để nắp kim lên trên một Dùng một tay đưa đầu kim Dùng tay kia siết chặt
mặt phẳng kim vào miệng nắp kim và nắp kim
từ từ luồn sâu kim vào nắp
Hình 2. 3: Kỹ thuật xúc một tay (Nguồn: Kiểm soát nhiễm khuẩn bệnh viện, NXB Y
học, 2011, Lê Thị Anh Thư)
- Thực hành thủ thuật/phãu thuật an toàn
+ Khi thực hiện các thủ thuật phải luôn luôn chú ý vào trường thủ thuật và các dụng
cụ sắc nhọn
+ Nên mang hai găng trong phẫu thuật. Có thể áp dụng một số kỹ thuật thực hành an
toàn như dùng kỹ thuật mổ ít xâm lấn nhất và dùng phương pháp đốt điện để rạch da thay
cho dùng dao mổ, dùng kẹp để đóng vết mổ thay vì khâu da như kinh điển - Quản lý vật
sắc nhọn
+ Tránh chuyền tay các vật sắc nhọn và nhắc đồng nghiệp thận trọng mỗi khi chuyển
vật sắc nhọn , đặt vật sắc nhọn vào khay để đưa cho đồng nghiệp
+ Sắp xếp nơi làm việc sao cho tất cả các dụng cụ đều trong tầm với của cả hai tay và
phải có thùng thu gom vật sắc nhọn được để sát bên để giúp loại bỏ các vật sắc nhọn nhanh
và an toàn

lOMoARcPSD|36067889
- Quản lý chất thải sắc nhọn
+ Thùng thu gom vật sắc nhọn phải không bị xuyên thủng, đủ lớn để chứa các vật sắc
nhọn, có nắp và bố trí ở nơi thích hợp để tiện lợi khi loại bỏ vật sắc nhọn
+ Không được để kim tiêm vương vãi ở ngoài môi trường. Nhân viên y tế khi thấy các
kim tiêm trên sàn nhà hoặc trên mặt đất trong bệnh viện cần phải dùng kẹp gắp và bỏ vào
thùng thu gom chất thải sắc nhọn
+ Khi thu gom và xử lý các thùng thu gom vật sắc nhọn, cần quan sát kỹ xem có quá
đầy và có các vật sắc nhọn chĩa ra ngoài hay không. Tránh để tay quá gần chỗ mở của các
thùng chứa các vật sắc nhọn, không nên thu gom các thùng đựng vật sắc nhọn bằng tay
không có găng bảo hộ
- Tuân thủ quy trình báo cáo, theo dõi và điều trị sau phơi nhiễm
3.7. Xử lý đồ vải
- Xử lý đồ vải theo nguyên tắc giảm tối thiểu giũ đồ vải để tránh lây nhiễm
vi sinh vật từ đồ vải sang môi trường không khí, bề mặt và con người
- Đồ vải phải được thu gom và chuyển xuống nhà giặt trong ngày
- Đồ vải của người bệnh được thu gom thành hai loại và cho vào túi riêng
biệt: đồ vải bẩn và đồ vải lây nhiễm (đồ vải dính máu, dịch, chất thải cơ thể.) Đồ vải lây
nhiễm phải bỏ vào túi không thấm nước màu vàng. Buộc chặt miệng túi khi đồ vải đầy 3/4
túi.
- Không đánh dấu đồ vải của người bệnh HIV/AIDS để phân loại và giặt
riêng.
- Không giũ tung đồ vải khi thay đồ vải hoặc khi đếm giao nhận đồ vải tại
nhà giặt.
- Không để đồ vải bẩn xuống sàn nhà hoặc để sang giường bên cạnh.
- Không để đồ vải sạch lẫn với đồ vải bẩn trên cùng một xe khi vận chuyển.
- Xe đựng đồ vải phải kín, bao phủ đồ vải phải giặt sạch sau mỗi lần chứa đồ
vải bẩn
- Người thu gom đồ vải phải mang găng vệ sinh, tạp dề, khẩu trang
- Đồ vải phải được giặt theo các chương trình khác nhau tùy theo mức độ lây
nhiễm, chất liệu.
- Đồ vải sạch cần được bảo quản trong kho có đầy đủ giá, kệ hoặc trong tủ
sạch.
3.8. Vệ sinh môi trường
- Làm vệ sinh môi trường khoa phòng sớm trước giờ khám chữa bệnh 30
phút. Không làm vệ sinh trong buồng bệnh khi bác sĩ, điều dưỡng đang làm chuyên môn.
- Hàng ngày làm sạch và khử khuẩn các bề mặt dễ bị nhiễm vi sinh vật như
các vật dụng xung quanh người bệnh như thanh giường, tủ đầu giường, và các vật dụng
thường xuyên sờ vào như tay nấm cửa, vật dụng trong nhà vệ sinh
- Điều dưỡng trưởng khoa kiểm tra hóa chất và nồng độ hóa chất sử dụng
trong vệ sinh làm sạch
lOMoARcPSD|36067889
- Ở nơi có chăm sóc trẻ em, cần chú ý làm sạch và khử khuẩn đồ chơi của
trẻ em
- Tuân theo đúng nguyên tắc làm vệ sinh từ vùng có nguy cơ thấp đến vùng
có nguy cơ cao, từ trên xuống dưới, từ trong ra ngoài
- Thu gom rác trước khi lau bề mặt
- Làm sạch hàng ngày các bề mặt như sàn nhà, bàn ghế, lavabo rửa tay v,v.
Khi bề mặt có máu hoặc dịch cơ thể phải được xử lý ngay theo quy định
- Áp dụng phương pháp lau ẩm, không được quét khô trong các khu vực
chuyên môn (trừ khu ngoại cảnh)
- Thường xuyên thay khăn lau, dung dịch khử khuẩn làm sạch và giặt, làm
khô khăn lau sau khi sử dụng
- Người làm vệ sinh phải mang phương tiện phòng hộ thích hợp
3.9. Xử lý chất thải rắn y tế
- Cơ sở y tế cần phải xây dựng quy trình thu gom và quản lý chất thải theo
tình hình thực tế của bệnh viện và áp dụng Thông tư liên tịch số 58/2015/TTLT-BYT-
BTNMT ngày 31/12/2015 của Bộ trưởng Bộ Y Tế và Bộ trưởng Bộ Tài nguyên và Môi
trường để mọi NVYT y tế có thể áp dụng trong thực hành.
- Chất thải y tế phải được thu gom, xử lý và tiêu hủy an toàn, đặc biệt quan
tâm xử lý an toàn chất thải sắc nhọn.
- Phải phân định, phân loại chất thải ngay tại nguồn phát sinh chất thải: Chất
thải rắn y tế phải phân loại riêng theo từng nhóm và từng loại đúng quy định. Mỗi nhóm/loại
chất thải rắn phải được đựng trong các túi và thùng có mã mầu và biểu tượng theo quy
định, không đựng quá 3/4 túi, thùng.
- Đặt thùng, hộp đựng chất thải phải gần nơi chất thải phát sinh. Thùng đựng
vật sắc nhọn phải để ở xe tiêm, nơi làm thủ thuật.
- Vận chuyển rác thải từ các khoa phòng về nơi lưu giữ chất thải của cơ sở y
tế ít nhất một lần/ngày và khi cần.Thời gian lưu giữ chất thải trong các cơ sở y tế không
quá 48 giờ. Lưu giữ chất thải trong nhà bảo quản lạnh hoặc thùng lạnh có thể đến 72 giờ.
- Cơ sở y tế phải quy định đường vận chuyển và giờ vận chuyển chất thải.
Tránh vận chuyển chất thải qua các khu vực chăm sóc người bệnh và các khu vực sạch
khác. Vận chuyển rác bằng xe chuyên dụng; không được làm rơi, vãi chất thải, nước thải
và phát tán mùi hôi trong quá trình vận chuyển.
- Có nơi lưu giữ riêng chất thải y tế nguy hại và chất thải thông thường. Nơi
lưu giữ chất thải cách xa nhà ăn, buồng bệnh, lối đi công cộng và khu vực tập trung đông
người tối thiểu 100 mét. Nhà lưu giữ chất thải phải có mái che, có hàng rào bảo vệ, có cửa
và có khoá, tốt hơn có bảo quản lạnh. Diện tích phù hợp với lượng chất thải phát sinh của
cơ sở y tế. Có phương tiện rửa tay, phương tiện bảo hộ cho nhân viên, có dụng cụ, hoá chất
làm vệ sinh. Có hệ thống cống thoát nước, tường và nền chống thấm, thông khí tốt.
Tóm tắt các biện pháp phòng ngừa chuẩn
Những nội dung chính của phòng ngừa chuẩn

lOMoARcPSD|36067889
1.Vệ sinh tay
2. Sử dụng phương tiện phòng hộ cá nhân khi xử lý máu, dịch tiết, chất tiết hay
khi dự kiến sẽ tiếp xúc với máu, dịch tiết, chất tiết
3. Tuân thủ quy tắc vệ sinh hô hấp và vệ sinh khi ho
4. Làm sạch môi trường trong chăm sóc người bệnh
5. Khử, tiệt khuẩn đúng quy định các dụng cụ chăm sóc người bệnh
6. Xếp chỗ cho người bệnh thích hợp
7. Quản lý đồ vải phòng lây nhiễm
8. Thực hiện tiêm an toàn và phòng ngừa tổn thương do vật sắc nhọn 9. Xử lý
chất thải đúng quy định
4. PHÒNG NGỪA DỰA TRÊN ĐƯỜNG LÂY TRUYỀN (PHÒNG NGỪA BỔ
SUNG)
Phòng ngừa này áp dụng cho những bệnh nhân nghi ngờ có nhiễm những tác nhân
gây bệnh quan trọng lây truyền qua tiếp xúc, qua không khí hoặc qua giọt bắn. Ba phòng
ngừa này có thể kết hợp với nhau cho những bệnh có nhiều đường lây truyền. Khi sử dụng
đơn thuần hay phối hợp chúng phải được kết hợp với phòng ngừa chuẩn.
4.1. Cách ly phòng ngừa qua tiếp xúc (Contact Isolation/Precautions)
Lây truyền qua tiếp xúc xảy ra do sự tiếp xúc giữa da và da và có sự truyền vi sinh
vật từ người bệnh này qua người bệnh khác hay từ nhân viên y tế qua tiếp xúc về mặt vật
lý. Bệnh lây truyền qua đường này thường do cộng sinh hay nhiễm trùng những vi sinh vật
đa kháng, các nhiễm trùng da và đường ruột như MRSA, Herpes Simplex, chốc, ghẻ, chấy
rận, đậu mùa, zona, nhiễm cúm (kể cả H5N1), SARS. Những trẻ em dưới 6 tuổi thường
dễ bị lây truyền virus đường ruột, viêm gan A qua đường này.
Phòng ngừa lây truyền qua tiếp xúc chú ý các điểm:
- Cho bệnh nhân nằm phòng riêng. Nếu không có phòng
riêng, xếp bệnh nhân ở cùng phòng với bệnh nhân nhiễm cùng tác nhân gây
bệnh.
- Mang găng sạch, không vô trùng khi đi vào phòng. Trong
quá trình chăm sóc bệnh nhân cần thay găng sau khi tiếp xúc với vât dụng
có khả năng chứa nồng độ vi khuẩn cao (phân, dịch dẫn lưu).
- Mang áo choàng và bao giày sạch không vô trùng khi vào
phòng bệnh nhân và cởi ra trước khi ra khỏi phòng. Sau khi đã cởi áo
choàng và bao giầy, phải chú ý không được để áo quần chạm vào bề mặt
môi trường bệnh nhân hay những vật dụng khác
- Tháo găng, áo choàng trước khi ra khỏi phòng và rửa tay
ngay bằng dung dịch sát khuẩn. Sau khi đã tháo găng và rửa tay, không
được sờ vào bất cứ bề mặt môi trường hay vật dụng nào trong phòng bệnh
nhân
- Hạn chế tối đa việc vận chuyển bệnh nhân, nếu cần phải
vận chuyển thì phải chú ý phòng ngừa sự lây nhiễm do tiếp xúc.
- Thiết bị chăm sóc bệnh nhân: Nên sử dụng một lần cho
từng bệnh nhân riêng biệt. Nếu không thể, cần chùi sạch và tiệt khuẩn trước
khi sử dụng cho bệnh nhân khác.

lOMoARcPSD|36067889
4.2. Cách ly phòng ngừa qua giọt bắn (Droplet Isolation/ Precautions)
Lây truyền theo giọt bắn xảy ra do những bệnh nguyên lây truyền qua những giọt
phân tử hô hấp lớn (>5 m) tạo ra trong trong quá trình ho, hắt hơi, nói chuyện hoặc trong
một số thủ thuật như hút rửa, nội soi. Sự lây truyền qua giọt li ti cần sự tiếp xúc gần giữa
người bệnh và người nhận bởi vì những giọt li ti chứa vi sinh vật xuất phát từ người mang
vi sinh vật thường chỉ di chuyển một khoảng ngắn trong không khí (< 1 mét) và đi vào kết
mạc mắt, niêm mạc mũi, miệng của người kế cận. Các bệnh nguyên thường gặp lây theo
đường này bao gồm viêm phổi, ho gà, bạch hầu, cúm (kể cả H5N1), SARS, quai bị và viêm
màng não.
Phòng ngừa lây truyền qua giọt bắn cần chú ý các điểm sau:
- Cho bệnh nhân nằm phòng riêng. Nếu không có phòng
riêng, xếp bệnh nhân ở cùng phòng với bệnh nhân nhiễm cùng tác nhân gây
bệnh. Có thể xếp chung với bệnh nhân khác nhưng phải giữ khoảng cách
xa thích hợp tối thiểu trên 1 mét.
- Mang khẩu trang, nhất là với những thao tác cần tiếp xúc
gần với bệnh nhân.
- Hạn chế tối đa vận chuyển bệnh nhân, nếu cần phải vận
chuyển thì phải mang khẩu trang cho bệnh nhân.
- Vấn đề thông khí và xử lý không khí đặc biệt không cần đặt
ra trong đường lây truyền này.
4.3. Cách ly qua đường khí (Airborne Isolation/ Precautions)
Lây truyền bằng đường không khí xảy ra do sự lây lan những giọt nước bốc hơi
trong không khí chứa tác nhân nhiễm khuẩn có kích thước phân tử nhỏ hơn (<5 m) phát
sinh ra khi bệnh nhân ho, hay hắt hơi. Vi sinh vật lan truyền theo cách này có thể phân tán
rộng trong dòng không khí, có thể lơ lửng trong không khí lưu chuyển trong môt thời gian
dài. Vì thế chúng có thể bị hít vào hoặc tích tụ lại ở những vật chủ nhạy cảm trong cùng
một căn phòng hoặc có thể phân tán đi đến một khoảng cách xa hơn tùy thuộc vào các yếu
tố môi trường. Những vi sinh vật truyền bằng đường khí như lao phổi, rubeola, thủy đậu.
H5N1 và SARS cũng có thể lây qua đường này khi thực hiện các thủ thuật có tạo khí dung.
Việc xử lý không khí và thông khí là cần thiết để ngăn ngừa sự truyền bệnh.
Những biện pháp phòng ngừa qua đường khí bao gồm:
- Xếp bệnh nhân nằm phòng riêng cách ly áp lực âm mà
luồng khí đi vào phải từ các phòng khác trong bệnh viện và luồng khí ra
khỏi phòng phải đi ra môi trường ngoài bệnh viện qua cửa sổ. Cách đơn
giản là đặt một quạt hút và hút khí ra ngoài. Quạt hút phải đặt ở dưới sàn,
không đặt trên cao.
- Giữ cửa đóng.
- Bất kỳ người nào vào phòng phải mang khẩu trang hô hấp
đặc biệt (vd khẩu trang N95).
- Hạn chế vận chuyển bệnh nhân. Chỉ vận chuyển trong
những trường hợp hết sức cần thiết. Mang khẩu trang cho bệnh nhân khi ra
khỏi phòng.

lOMoARcPSD|36067889
TÓM TẮT BÀI
Cách ly phòng ngừa là biện pháp quan trọng nhằm ngăn ngừa sự lan truyền nhiễm
khuẩn bệnh viện, là một trong những vấn đề chủ yếu của chương trình kiểm soát nhiễm
khuẩn bệnh viện. Cách ly phòng ngừa bao gồm phòng ngừa chuẩn (phòng ngừa cho tất cả
bệnh nhân) và phòng ngừa dựa theo đường lây truyền (phòng ngừa bổ sung thêm với phòng
ngừa chuẩn trong một số bệnh lý đặc biệt).
Phòng ngừa chuẩn là tập hợp các biện pháp phòng ngừa áp dụng cho tất cả những
người bệnh trong bệnh viện không tùy thuộc vào chẩn đoán và tình trạng nhiễm khuẩn của
người bệnh, nhằm phòng ngừa và kiểm soát lây nhiễm qua máu, dịch tiết cơ thể, chất tiết.
Các nội dung chính của phòng ngừa chuẩn bao gồm: Vệ sinh tay, sử dụng phương tiện
phòng hộ cá nhân khi xử lý máu, dịch tiết, chất tiết hay khi dự kiến sẽ tiếp xúc với máu,
dịch tiết, chất tiết, tuân thủ quy tắc vệ sinh hô hấp và vệ sinh khi ho, làm sạch môi trường
trong chăm sóc người bệnh, khử, tiệt khuẩn đúng quy định các dụng cụ chăm sóc người
bệnh, xếp chỗ cho người bệnh thích hợp, quản lý đồ vải phòng lây nhiễm, thực hiện tiêm
an toàn và phòng ngừa tổn thương do vật sắc nhọn và xử lý chất thải đúng quy định
Phòng ngừa dựa theo đường lây truyền là phòng ngừa áp dụng cho những bệnh
nhân nghi ngờ có nhiễm những tác nhân gây bệnh quan trọng lây truyền, bao gồm cách ly
qua tiếp xúc, qua không khí hoặc qua giọt bắn. Ba biện pháp cách lyt này có thể kết hợp
với nhau cho những bệnh có nhiều đường lây truyền. Khi sử dụng đơn thuần hay phối hợp
chúng phải được kết hợp với phòng ngừa chuẩn.
CÂU HỎI TỰ LƯỢNG GIÁ
1. Phòng ngừa chuẩn được áp dụng cho các nhóm người bệnh nào:
A. Chỉ những người bệnh vào viện để phẫu thuật
B. Chỉ những người bệnh HIV/AIDS
C. Chỉ những người bệnh viêm gan B
D. Mọi người bệnh, không phụ thuộc vào người đó có mắc bệnh nhiễm trùng hay
không
2. Thực hiện Phòng ngừa chuẩn giúp phòng ngừa và kiểm soát lây nhiễm các bệnh nguyên
có trong:
A. Máu
B. Chất tiết
C. Chất bài tiết
D. Tất cả các câu trên đều đúng
3. Những biện pháp nào sau đây không nằm trong phòng ngừa chuẩn:
A. Rửa tay
B. Sử dụng đúng phương tiện phòng hộ cá nhân
C. Sử dụng kháng sinh dự phòng lây nhiễm D. Phòng ngừa tai nạn do vật sắc nhọn
đâm
4. Các đường lây truyền chính trong bệnh viện:
A. Đường không khí

lOMoARcPSD|36067889
B. Đường tiếp xúc
C. Đường giọt bắn
D. Tất cả các câu trên đều đúng
5. Khi ho, hắt hơi, động tác nào sau đây được khuyến cáo để phòng ngừa lây nhiễm :
A. Che mũi miệng bằng khăn giấy hoặc khủyu tay, rửa tay ngay sau đó
B. Che mũi miệng bằng bàn tay, rửa tay ngay sau đó
C. Che mũi miệng bằng khăn giấy, không cần rửa tay
D. Luôn mang khẩu trang y tế
ĐÁP ÁN
1D, 2D, 3C, 4D, 5A
TÀI LIỆU THAM KHẢO
- Tài liệu trong nước
1. Lê Thị Anh Thư (2011). Kiểm soát nhiễm khuẩn bệnh viện. Nhà xuất bản
Y học, TPHCM, tr. 47-51.
2. Bộ Y Tế (2012). Hướng dẫn phòng ngừa chuẩn trong các cơ sở khám chữa
bệnh. Ban hành kèm theo Quyết định số 3671/QĐ-BYT, tr. 1-32.
- Tài liệu ngoài nước
1. WH0 (2003). “Practical guides for Infection Control in Health Care Facilitie”.
SEARO Regional Publication-WPRO Regional Publication, 41, pp. 10-18.

lOMoARcPSD|36067889
BÀI 3 KHỬ TIỆT KHUẨN DỤNG CỤ SỬ
DỤNG LẠI VÀ HÓA CHẤT KHỬ
KHUẨN
MỤC TIÊU
Sau khi học xong bài này, sinh viên có thể:
- Trình bày được cách phân loại, nguyên tắc và phương pháp khử tiệt khuẩn
dụng cụ sử dụng trong bệnh viện.
- Vận dụng kiến thức về hóa chất khử khuẩn tiệt khuẩn trong việc tái sử dụng
các dụng cụ.
- Áp dụng được các phương pháp xử lý các dụng cụ tái sử dụng trong bệnh
viện.
- Xử lý thành thạo các tình huống phát sinh trong quá trình xử lý các dụng
cụ tái sử dụng.
- Ý thức được tầm quan trọng của công tác xử lý dụng cụ trong phòng và
kiểm soát nhiễm khuẩn tại bệnh viện.
NỘI DUNG BÀI GIẢNG
Từ ngữ viêt tắt
BV:
Bệnh viện
DC:
Dụng cụ
KBCB:
Khám bệnh, chữa bệnh
KK:
Khử khuẩn
KSNK:
Kiểm soát nhiễm khuẩn
NVYT:
Nhân viên y tế
PHCN:
Phòng hộ cá nhân
TK:
Tiệt khuẩn
TKTT:
Tiệt khuẩn trung tâm
Giải thích từ ngữ
Tiệt khuẩn (Sterilization): là quá trình tiêu diệt hoặc loại bỏ tất cả các dạng của vi
sinh vật sống bao gồm cả bào tử vi khuẩn.
Khử khuẩn (Disinfection): là quá trình loại bỏ hầu hết hoặc tất cả vi sinh vật gây
bệnh trên dụng cụ (DC) nhưng không diệt bào tử vi khuẩn. Có 3 mức độ khử khuẩn (KK):
khử khuẩn mức độ thấp, trung bình và cao.
Khử khuẩn mức độ cao (high level disinfection): là quá trình tiêu diệt toàn bộ vi
sinh vật và một số bào tử vi khuẩn.
Khử khuẩn mức độ trung bình (Intermediate-level disinfection): là quá trình
khử được M.tuberculosis, vi khuẩn sinh dưỡng, virus và nấm, nhưng không tiêu diệt được
bào tử vi khuẩn.

lOMoARcPSD|36067889
Khử khuẩn mức độ thấp (Low-level disinfection): tiêu diệt được các vi khuẩn
thông thường như một vài virut và nấm, nhưng không tiêu diệt được bào tử vi khuẩn.
Làm sạch (Cleaning): là quá trình sử dụng biện pháp cơ học để làm sạch những
tác nhân nhiễm khuẩn và chất hữu cơ bám trên những DC, mà không nhất thiết phải tiêu
diệt được hết các tác nhân nhiễm khuẩn; Quá trình làm sạch là một bước bắt buộc phải thực
hiện trước khi thực hiện quá trình khử khuẩn (KK), tiệt khuẩn (TK)
Khử nhiễm ( Decontamination): là quá trình sử dụng tính chất cơ học và hóa học,
giúp loại bỏ các chất hữu cơ và giảm số lượng các vi khuẩn gây bệnh có trên các DC để
bảo đảm an toàn khi sử dụng, vận chuyển và thải bỏ.
1. ĐẠI CƯƠNG
1.1. Tầm quan trọng của xử lý dụng cụ
Tái sử dụng các DC trong chăm sóc và điều trị tại các cơ sở khám bệnh, chữa bệnh
(KBCB) là một việc làm thường quy trong các bệnh viện ở Việt Nam. Quá trình tái sử dụng
này nếu không được tuân thủ nghiêm ngặt từ khâu làm sạch đến khâuKK và TK đúng, có
thể gây nên những hậu quả nghiêm trọng, làm ảnh hưởng đến chất lượng thăm khám và
điều trị người bệnh của bệnh viện. Nhiều quốc gia trên thế giới đã có những báo cáo về các
vụ dịch liên quan đến vấn đề xử lý DC không tốt như: tại Mỹ trong một giám sát về nội soi
đường tiêu hóa, từ năm 1974 – 2001, đã báo cáo có 36 vụ dịch gây NKBV mà nguyên nhân
là do không tuân thủ quy trình KK, TK. Một báo cáo khác của Esel D, J Hosp Infect (2002)
trên những người bệnh phẫu thuật tim, sau phẫu thuật tim một vụ dịch đã xảy ra, dẫn đến
5 người bệnh tử vong, 17 người bệnh bị nhiễm khuẩn bệnh viện, và nguyên nhân là do chất
lượng lò hấp TK đã không được kiểm soát và bảo đảm, dẫn đến các DC không được TK
như yêu cầu.
Các nước trên thế giới, cũng như các nước trong khu vực Châu Á đang đứng trước
thách thức do nhiều tác nhân gây bệnh nhiễm trùng mới xuất hiện như cúm gà, lao đa kháng
thuốc, các vi khuẩn siêu kháng thuốc, bệnh Bò điên (Prion) và những vũ khí sinh học khác.
Do vậy việc cập nhật kiến thức, xử lý DC đúng là một yêu cầu cấp thiết, nhất là ở Việt
Nam, khi việc tái sử dụng DC còn rất phổ biến. Vì vậy sự ban hành một hướng dẫn thống
nhất trong toàn quốc về xử lý DC tái sử dụng là hết sức quan trọng, giúp hạn chế tới mức
thấp nhất nguy cơ sai sót, bảo đảm an toàn cho người bệnh và chất lượng điều trị của người
thầy thuốc.
1.2. . Dịch tễ học vấn đề khử tiệt khuẩn ở Việt nam và trên thế giới
Tại Việt Nam, trong báo cáo khảo sát của Bộ Y Tế (2007) tại các bệnh viện cho
thấy: chỉ có 67% các bệnh viện có Đơn vị tiệt khuẩn trung tâm (TKTT) trong bệnh viện,
việc làm sạch bằng tay chiếm 85%, 60% các bệnh viện sử dụng máy hấp tiệt khuẩn, 2,2%
các bệnh viện có máy hấp tiệt khuẩn nhiệt độ thấp 20%-40% các bệnh viện có thực hiện
thao tác kiểm tra chất lượng dụng cụ khử khuẩn tiệt khuẩn một cách chủ động.
1.3. Các văn bản liên quan đến khử khuẩn tiệt khuẩn
Điều 62, Khoản 1, Điểm a, Luật Khám bệnh, chữa bệnh quy định về việckhử trùng
các thiết bị y tế, môi trường và xử lý chất thải tại cơ sở KBCB là việc làm bắt buộc và phải
thực hiện một cách nghiêm túc.
Điều 3, Thông tư 18/2009/TT-BYT của Bộ Y tế ngày 14/10/2009 hướng dẫn tổ
chức thực hiện công tác kiểm soát nhiễm khuẩn trong các cơ sở khám bệnh, chữa bệnh đã
quy định việc làm sạch, KK, TK dụng cụ và phương tiện chăm sóc, điều trị dùng cho người

lOMoARcPSD|36067889
bệnh. Ngoài ra, một số văn bản khác có liên quan đến việc hướng dẫn sử dụng KK, TK
như:
Quyết định số 4386/2001/QĐ-BYT ngày 13/08/2001 của Bộ trưởng BộY tế ban
hành quy chế quản lý hóa chất, chế phẩm diệt côn trùng, diệt khuẩn trong lĩnh vực y tế.
2. CÁC YẾU TỐ ẢNH HƯỞNG ĐẾN QUÁ TRÌNH KHỬ KHUẨN, TIỆT KHUẨN
2.1. Số lượng và vị trí của tác nhân gây bệnh trên dụng cụ
Việc tiêu diệt vi khuẩn có trên các DC phụ thuộc vào số lượng vi khuẩn có trên DC
và thời gian khử khuẩn. Trong điều kiện chuẩn khi đặt các thử nghiệm kiểm tra khả năng
diệt khuẩn khi hấp TK cho thấy trong vòng 30 phút tiêu diệt được 10 bào tử B. atrophaeus
(dạng Bacillus subtilis). Nhưng trong 3 giờ có thể diệt được 100.000 Bacillus atrophaeus.
Do vậy việc làm sạch DC sau khi sử dụng và trước khi thực hiện KK và TK là hết sức cần
thiết, làm giảm số lượng tác nhân gây bệnh, giúp rút ngắn quá trình KK và TK đồng thời
bảo đảm chất lượng KK, TK tối ưu. Cụ thể là cần phải thực hiện một cách tỉ mỉ việc làm
sạch với tất cả các loại DC, đặc biệt với những DC có khe, kẽ, nòng, khớp nối, và nhiều
kênh như DC nội soi. Những dụng cụ này khi KK phải được ngâm ngập và cọ rửa, xịt khô
theo khuyến cáo của nhà sản xuất trước khi đóng gói hấp TK.
2.2. . Khả năng bất hoạt các vi khuẩn của hóa chất khử khuẩn
Có rất nhiều tác nhân gây bệnh kháng với chính những hóa chất KK và TK dùng để
tiêu diệt chúng. Cơ chế đề kháng của chúng với hóa chất KK khác nhau. Do vậy, cần phải
chú ý chọn lựa hóa chất không bị bất hoạt bởi các vi khuẩn cũng như ít bị đề kháng nhất
để KK, TK. Việc chọn lựa một hóa chất phải tính đến cả một chu trình TK, thời gian tiếp
xúc của hóa chất có thể tiêu diệt được hầu hết các tác nhân gây bệnh là một việc làm cần
thiết ở mỗi cơ sở KBCB.
2.3. Nồng độ và hiệu quả của hóa chất khử khuẩn
Trong điều kiện chuẩn để thực hiện KK, các hóa chất KK muốn gia tăng mức tiêu
diệt vi khuẩn gây bệnh mà mình mong muốn đạt được, đều phải tính đến thời gian tiếp xúc
với hóa chất. Khi muốn tiêu diệt được 10
4
M. tuberculosis trong 5 phút, cần phải sử dụng
cồn isopropyl 70%. Trong khi đó nếu dùng phenolic phải mất đến 2- 3 giờ tiếp xúc.
2.4. Những yếu tố vật lý và hóa học của hóa chất khử khuẩn
Rất nhiều tính chất vật lý và hóa học của hoá chất ảnh hưởng đến quá trình KK, TK
như: nhiệt độ, pH, độ ẩm và độ cứng của nước. Hầu hết tác dụng của các hóa chất gia tăng
khi nhiệt độ tăng, nhưng bên cạnh đó lại có thể làm hỏng DC và thay đổi khả năng diệt
khuẩn.
Tăng độ pH có thể cải thiện khả năng diệt khuẩn của một số hóa chất (ví dụ như
glutaraldehyde, quaternary ammonium) nhưng lại làm giảm khả năng diệt khuẩn của một
số hóa chất khác (như phenols, hypochlorites, iodine)
Độ ẩm là yếu tố quan trọng có ảnh hưởng đến tác dụng KK, TK của các hóa chất
dạng khí như là ETO (Ethylen oxide), chlorine dioxide, formaldehyde.
Độ cứng của nước cao (quyết định bởi nồng độ cao của một số cation kim loại như
canxi, magiê) làm giảm khả năng diệt khuẩn và có thể gây lắng đọng làm hỏng các DC kim
loại.
2.5. Chất hữu cơ và vô cơ

lOMoARcPSD|36067889
Những chất hữu cơ có nguồn gốc từ máu, huyết thanh, mủ, phân hoặc những chất
bôi trơn có thể làm ảnh hưởng đến khả năng diệt khuẩn của hóa chất KK theo 2 con đường:
giảm khả năng diệt khuẩn, giảm nồng độ hóa chất, bảo vệ vi khuẩn sống sót qua quá trình
KK, TK và tái hoạt động khi những DC đó được đưa vào cơ thể. Do vậy quá trình làm sạch
loại bỏ hoàn toàn chất hữu cơ, vô cơ bám trên bề mặt, khe, khớp và trong lòng DC là việc
làm hết sức quan trọng, quyết định rất nhiều tới chất lượng KK, TK các DC trong bệnh
viện.
2.6. Thời gian tiếp xúc với hóa chất
Các DC khi được KK, TK phải tuyệt đối tuân thủ thời gian tiếp xúc tối thiểu với
hóa chất. Thời gian tiếp xúc này thường được quy định rất rõ bởi nhà sản xuất và được ghi
rõ trong hướng dẫn sử dụng.
2.7. Các màng sinh học do vi khuẩn tạo ra (biofilm)
Các vi sinh vật có thể được bảo vệ khỏi tác dụng của khóa chất KK, TK do khả
năng tiết ra những chất sinh học có khả năng tạo thành màng sinh học, bao quanh vi khuẩn
và dính với bề mặt DC và làm khó khăn trong việc làm sạch DC nhất là những DC dạng
ống. Những vi sinh vật có khả năng tạo màng sinh học này đều có khả năng đề kháng cao
với hóa chất KK, TK và gấp 1000 lần so với những vi sinh vật không có khả năng tạo ra
màng sinh học. Do vậy khi chọn lựa hóa chất KK phải tính đến khả năng này của một số
vi khuẩn như Staphylococcus, các trực khuẩn gram âm, khi xử lý những DC như : nội soi,
máy tạo nhịp, mắt kính, hệ thống chạy thận nhân tạo, ống thông mạch máu và ống thông
đường tiểu. Một số enzyme và chất tẩy rửa có thể làm hòa tan và giảm sự tạo thành những
chất sinh học này.
3. TÁC NHÂN GÂY BỆNH THƯỜNG GẶP TỪ DỤNG CỤ KHÔNG ĐƯỢC KHỬ
KHUẨN, TIỆT KHUẨN ĐÚNG
Hầu hết các tác nhân gây bệnh từ người bệnh và môi trường đều có thể lây nhiễm
vào DC chăm sóc người bệnh. Những tác nhân gây bệnh này có thể là vi khuẩn, vi rút, nấm
và ký sinh trùng. Chúng đều có thể có nguồn gốc từ trong đường tiêu hóa, đường tiết niệu,
và các cơ quan bị nhiễm khuẩn sau đó phát tán ra môi trường xung quanh người bệnh. Việc
sử dụng DC không được KK, TK đúng quy định chính là là nguồn gốc gây ra những đợt
dịch trong bệnh viện.
3.1. Các tác nhân gây bệnh thường gặp
Phần lớn là các cầu khuẩn, trực khuẩn gram dương như Staphylococcus spp,
Staphylococcus aureus, Streptococcus spp., …, các vi khuẩn gram âm như E.coli,
Klebsiella, Pseudomonas aeruginosa,… ; đặc biệt là các vi khuẩn đa kháng thuốc kháng
sinh khó điều trị cũng có thể có trên những DC dùng cho người bệnh.
Các vi rút gây bệnh đường hô hấp như cúm, virút hợp bào đường hô hấp, sởi,
lao… cũng có thể tồn tại trên các DC chăm sóc đường hô hấp người bệnh và đặc biệt là
những vi rút lây truyền qua đường máu như vi rút viêm gan B, C, HIV, … trong DC phẫu
thuật, thủ thuật là mối nguy hiểm không chỉ cho người bệnh mà còn cả người sử dụng
(nhân viên y tế) trong bệnh viện.
Các ký sinh trùng gây bệnh như ghẻ, chấy, rận, giun, …. cũng có thể có trên DC,
quần áo, chăn màn dùng cho người bệnh sẽ lây nhiễm sang người bệnh khác và NVYT.
3.2. Tác nhân gây bệnh bò điên
Tác nhân gây bệnh bò điên (Creutzfeldt-Jakob disease-CJD): tại Việt Nam chưa
công bố có ca nào nhiễm CJD. Đây là một bệnh gây rối loạn suy thoái hệ thần kinh ở người.

lOMoARcPSD|36067889
Tại Mỹ tần suất mắc bệnh là 1 ca/1 triệu dân/năm. CJD do những tác nhân nhiễm khuẩn có
bản chất là protein hoặc prion (là một dạng protein có đặc tính tương tự như vi rút nhưng
không có a-xít nucleic). Bệnh gây tổn thương ở não và lây truyền qua các chất từ não của
người bệnh hoặc bò mắc bệnh gây ra khi có tiếp xúc với nguồn bệnh. CJD không dễ bị tiêu
diệt bởi quy trình KK và TK thông thường. Những khuyến cáo mới đây cung cấp những
dữ liệu về khả năng tiêu diệt CJD. Muốn tiêu diệt CJD một cách hiệu quả, thì trước đó phải
làm sạch protein trên DC, đặc biệt là DC phẫu thuật, DC có nguy cơ nhiễm khuẩn cao khi
tiếp xúc với mô nhiễm của người bệnh (như não, dịch não tủy hoặc mắt), thì phải thực hiện
một trong các phương pháp KK, TK sau: trước tiên là làm sạch bằng dung dịch Chlorine
và sau đó TK bằng máy hấp ướt trong 1 giờ ở nhiệt độ 1210C, hoặc 18 phút ở nhiệt độ
1340C có hút chất không, hoặc 1320C trong thời gian 1 giờ đối với máy hấp áp suất, không
nên sử dụng quá 1340C, bởi vì nhiệt độ cao quá có thể gây hỏng DC và máy hấp. Một
phương pháp nữa có thể tiêu diệt được prion là TK bằng công nghệ plasma hydrogen
peroxyde thế hệ NX.
3.3. Những tác nhân gây bệnh mới xuất hiện vi khuẩn kháng thuốc và tác nhân
gây bệnh được sử dụng làm vũ khí sinh học
Các tác nhân gây bệnh mới trỗi dậy hiện nay tại cộng đồng và bệnh viện là
Cryptosporidium parvum, Helicobacter pylori, Escherichia coli O157:H7, HIV, hepatitis
C virus, rotavirus, multidrug-resistant M. tuberculosis, human papillomavirus và các
mycobacteria không gây bệnh lao (Ví dụ: Mycobacterium chelonae).
Những tác nhân gây bệnh dùng làm vũ khí sinh học nguy hiểm như Bacillus
anthracis (gây bệnh Than-anthrax), Yersinia pestis (Dịch hạch-plague), variola major (Đậu
mùa - smallpox), Francisella tularensis (tularemia), filoviruses (Ebola and Marburg
[hemorrhagic fever]), và arenaviruses (Lassa-Lassa fever) and Junin (Argentine
hemorrhagic fever). Đối với những tác nhân gây bệnh này bắt buộc phải được KK, TK
đúng theo chuẩn quy định đối với những DC dùng cho người bệnh.
4. NHỮNG BIỆN PHÁP THỰC HIỆN
4.1. . Nguyên tắc khử khuẩn và tiệt khuẩn dụng cụ
- Dụng cụ khi sử dụng cho mỗi người bệnh phải được xử lý
thích hợp,
- Dụng cụ sau khi xử lý phải được bảo quản bảo đảm vô
khuẩn và an toàn cho đến khi sử dụng,
- NVYT phải được huấn luyện và trang bị đầy đủ các phương
tiện phòng hộ khi xử lý các dụng cụ,
- Dụng cụ y tế trong các cơ sở KBCB phải được quản lý và
xử lý tập trung,
4.2. Phân loại dụng cụ
Dụng cụ được xử lý theo phân loại của Spaudling (xem bảng 1 phân loại DC và
mức độ xử lý)
Dụng cụ phải TK (thiết yếu -Critical Items): Là những DC được sử dụng để đưa
vào mô, mạch máu và các khoang vô khuẩn. Theo cách phân loại này thì những DC phẫu
thuật, các ống thông mạch máu, thông tim can thiệp, ống thông đường tiểu, DC cấy ghép
và những đầu dò sóng siêu âm, … được đưa vào trong khoang vô khuẩn, đều phải TK trước
và sau khi sử dụng.

lOMoARcPSD|36067889
Dụng cụ phải KK mức độ cao (bán thiết yếu- Semi critical Items): Là những
DC tiếp xúc với niêm mạc hoặc da bị tổn thương, tối thiểu phải được KK mức độ cao bằng
hóa chất KK.
Dụng cụ phải KK mức độ trung bình-thấp (không thiết yếu- Non critical
items): Là những DC tiếp xúc với da lành, nhưng không tiếp xúc với niêm mạc.
Bảng 3. 1: Phân loại dụng cụ và phương pháp khử khuẩn của Spaudling (Nguồn:
Hướng dẫn khử tiệt khuẩn dụng cụ trong các cơ sở khám chữa bệnh, Quyết định
3671/QĐ-BYT, 2012, Bộ Y tế)
Phương pháp
Mức độ diệt khuẩn áp dụng cho loại DC
Tiệt khuẩn (sterilization)
Tiêu diệt tất cả các vi sinh vật bao gồm cả
bào tử vi khuẩn
Những DC chăm sóc người bệnh thiết yếu
chịu nhiệt (DC phẫu thuật) và DC bán thiết
yếu dùng trong chăm sóc người bệnh
Những DC chăm sóc người bệnh thiết yếu không chịu nhiệt và bán thiết yếu
Những DC chăm sóc người bệnh không chịu nhiệt và những DC bán thiết yếu có thể
ngâm được.
Khử khuẩn mức độ cao (high level disinfection)
Tiêu diệt tất cả các vi sinh vật ngoại trừ một
số bào tử vi khuẩn
Những DC chăm sóc người bệnh bán thiết
yếu không chịu nhiệt (DC điều trị hô hấp,
DC nội soi đường tiêu hoá và nội soi phế
quản).
Khử khuẩn mức độ trung bình (intermediate level disinfection)
Tiêu diệt các vi khuẩn thông thường, hầu
hết các vi rút và nấm, nhưng không tiêu diệt
được Mycobacteria và bào tử vi khuẩn,
Một số dụng cụ chăm sóc người bệnh bán
thiết yếu và không thiết yếu (băng đo huyết
áp) hoặc bề mặt (tủ đầu giường).
Khử khuẩn mức độ thấp (low level disinfection)
Tiêu diệt các vi khuẩn thông thường và một
vài vi rút và nấm, nhưng không tiêu diệt
được Mycobacteria và bào tử vi khuẩn,
Những DC chăm sóc người bệnh không
thiết yếu (băng đo huyết áp) hoặc bề mặt
(tủ đầu giường), không có dính máu.
Một số vấn đề có thể gặp phải khi phân loại dụng cụ
Cần phải xác định rõ DC thuộc nhóm nào để quyết định lựa chọn phương pháp khử
KK, TK thích hợp là một bắt buộc đối với nhân viên làm việc tại trung tâm KK, TK của
các cơ sở KB, CB, cũng như nhà lâm sàng, người trực tiếp sử dụng những DC này. Vì vậy
việc cung cấp những kiến thức cơ bản về KK, TK DC sử dụng trên người bệnh cho tất cả
NVYT cũng là một yêu cầu bắt buộc trong các cơ sở KB, CB, cụ thể như sau:

lOMoARcPSD|36067889
Theo phân loại của Spaulding: DC như nội soi, đèn soi thanh quản, …đều phải hấp,
tuy nhiên, những DC nội soi hầu hết là không chịu nhiệt, do vậy việc áp dụng chúng cũng
phải nhờ đến nhiều biện pháp như TK nhiệt độ thấp, KK mức độ cao.
Cùng là DC nội soi, nhưng DC nội soi hô hấp, ổ bụng, …lại đưa vào khoang vô
khuẩn nên bắt buộc phải TK, trong khi những DC nội soi dạ dày ruột, được xếp vào nhóm
nguy cơ nhiễm khuẩn tương đối cao (bán thiết yếu), nên chỉ cần KK mức độ cao.
Kìm sinh thiết, bấm vào mô từ người bệnh chảy máu nặng như giãn tĩnh mạch
thực quản, hoặc lấy mẫu sinh thiết làm giải phẫu bệnhphải được TK đúng quy định vì KK
mức độ cao không đáp ứng được yêu cầu. 4.3. Biện pháp khử khuẩn tiệt khuẩn dụng
cụ
4.3.1. Làm sạch
- Dụng cụ phải được làm sạch ngay sau khi sử dụng tại các khoa phòng
- Dụng cụ sau khi sử dụng phải được làm sạch tại buồng xử lý DC của khoa
phòng hoặc/và đơn vị TK trung tâm ngay sau khi sử dụng trên người bệnh.
- Dụng cụ phải được làm sạch với nước và chất tẩy rửa có hoặc không có
chứa ezyme. Riêng đối với những dụng cụ tinh tế, dễ gãy, hỏng như dụng cụ vi phẫu, dụng
cụ nội soi, dụng cụ làm thủ thuật – phẫu thuật đặc biệt, dụng cụ có nguy cơ lây nhiễm cao,
dung dịch làm sạch tốt nhất là chất tẩy rửa có chứa enzyme trước khi KK hoặc TK tại trung
tâm TK.
- Việc làm sạch có thể thực hiện bằng tay hoặc bằng máy rửa cơ học. Khi
làm sạch bằng tay, phải trang bị đầy đủ các phương tiện làm sạch (bàn chải phù hợp, chất
tẩy rửa, …), phương tiện phòng hộ. DC phải được ngâm ngập khi làm sạch, việc làm sạch
bằng máy (ví dụ như máy rửa DC, máy rửa sóng siêu âm, máy rửa DC nội soi) cần được
thực hiện tại những cơ sở KBCB có triển khai kỹ thuật cao, có nhiều DC dễ bị hỏng khi
làm sạch bằng tay.
- Cần chọn lựa chất tẩy rửa hoặc enzyme tương thích với DC và theo khuyến
cáo của nhà sản xuất nhằm bảo đảm hiệu quả là - Các DC sau khi làm sạch cần được kiểm
tra các bề mặt, khe khớp và loại bỏ hoặc sửa chữa các DC bị gẫy, bị hỏng, han rỉ trước khi
đem KK, TK.
4.3.2 Khử khuẩn mức độ cao
- Áp dụng trong trường hợp DC bán thiết yếu khi không thể áp dụng TK.
- Làm sạch với enzyme và lau khô trước khi ngâm hóa chất KK
- Các dung dịch enzyme (hoặc chất tẩy rửa) sau mỗi lần sử dụng phải được
đổ bỏ (theo khuyến cáo của nhà sản xuất), vì nguy cơ dung dịch đó đã bị nhiễm bẩn và có
thể là môi trường tốt cho vi khuẩn phát triển sau đó lây nhiễm vào DC.
+ Chọn lựa hóa chất KK tương hợp với DC theo khuyến cáo của nhà sản xuất
+ Dung dịch KKmức độ cao thường được sử dụng là glutaraldehyde, glutaraldehyde
với phenol hoặc phenate, orthophthalaldehyde, hydrogen peroxide và peracetic acide (nồng
độ và thời gian xem phần phụ lục). DC sau khi xử lý phải được rửa sạch hóa chất và làm
khô.
+ Thời gian tiếp xúc tối thiểu cho DC bán thiết yếu phải được tuân thủ theo khuyến
cáo của nhà sản xuất. Tránh để lâu vì có thể gây hỏng DC.

lOMoARcPSD|36067889
+ Theo tổ chức FDA của Mỹ những dung dịch được sử dụng cho DC nội soi bao
gồm: dung dịch glutaraldehyde 2% ở nhiệt độ 20oC phải khử khuẩn 20 phút mới bảo đảm
hiệu quả; với orthophthaldehyde 0,55% ở 20oC là 5 phút, với hydrogen peroxide 7,35%
cộng với 0,23% peracetic acide là 15 phút ở nhiệt độ 20oC. Để giảm thời gian tiếp xúc cần
phải gia tăng nồng độ và nhiệt độ. Ví dụ như glutaraldehyde 2,5% ở nhiệt độ phòng 35oC
khử khuẩn trong 5 phút.
+ Bảo đảm nồng độ và thời gian ngâm theo đúng khuyến cáo của nhà sản xuất.
Ngâm ngập DC hoàn toàn vào hóa chất. Kiểm tra nồng độ hóa chất theo khuyến cáo của
nhà sản xuất nhất là những hóa chất dùng trong nhiều ngày.
+ Tráng DC bằng nước vô khuẩn sau khi ngâm KK, không được dùng nước máy từ
vòi thay cho nước vô khuẩn để tráng. Nếu không có nước vô khuẩn thì nên tráng lại bằng
cồn 70
0
.
+ Làm khô DC bằng gạc vô khuẩn hoặc hơi nóng vô khuẩn và bảo quản trong điều
kiện vô khuẩn. Dụng cụ KK mức độ cao chỉ nên sử dụng trong vòng 24 giờ. Nếu để quá
24 giờ phải KK lại trước khi sử dụng.
4.3.3. Khử khuẩn mức độ trung bình và thấp
- Áp dụng cho những DC tiếp xúc với da nguyên vẹn
- Chọn lựa hóa chất KK mức độ trung bình và thấp tương hợp với DC theo
khuyến cáo của nhà sản xuất
- Lau khô trước khi ngâm hóa chất KK
- Bảo đảm nồng độ và thời gian ngâm theo đúng khuyến cáo của nhà sản
xuất. Ngâm ngập DC hoàn toàn vào hóa chất. Kiểm tra nồng độ hóa chất theo khuyến cáo
của nhà sản xuất.
- Tráng DC bằng nước sạch sau khi ngâm KK
- Làm khô DC và bảo quản trong điều kiện sạch.
4.3.4. Đóng gói dụng cụ
- Các DC trước khi TK phải được đóng gói trong các phương tiện (hộp, bao
bì đóng gói chuyên biệt), phù hợp với quy trình TK.
- Chọn vật liệu dùng cho đóng gói phải phù hợp với phương pháp TK đáp
ứng những tiêu chí sau:
+ Có khả năng thẩm thấu với các phương pháp TK khác nhau: hơi nước, plasma,
ETO, …
+ Chịu được sức căng, nặng, ẩm và không bị hư hỏng trong quá trình vận chuyển
dụng cụ từ nơi tiệt khuẩn đến nơi sử dụng.
+ Có khả năng ngăn ngừa sự lây nhiễm từ bên ngoài vào DC. Các loại vật liệu đóng
gói cần được sử dụng như vải dệt chuyên dụng, vải không dệt, giấy gói chuyên dụng, các
loại bao plastic, thùng kim loại (có phin lọc) chuyên dụng theo khuyến cáo của nhà sản
xuất.
- Những DC đóng gói bằng thùng kim loại phải sử dụng thùng chuyên dụng
có phin lọc và thường xuyên kiểm tra hạn dùng của các phin lọc và hệ thống dẫn hơi nước
trong quá trình tiệt khuẩn.

lOMoARcPSD|36067889
- Dụng cụ nội soi, kìm sinh thiết, DC vi phẫu cần đóng gói trong hộp chuyên
dụng có lót miếng cố định, để khi vận chuyển không bị va đập, có thể làm hỏng, gẫy DC.
- Dụng cụ phẫu thuật đặc biệt (DC vi phẫu, DC phẫu thuật tim, DC mổ siêu
sạch) khi đóng gói bằng vải, giấy hay túi chuyên dụng, nên đóng 2 lớp, để bảo đảm vô
khuẩn cao nhất khi đưa vào phòng mổ (túi hoặc bao ngoài sẽ được cắt bỏ ngay trước khi
đưa DC vào trong phòng mổ).
- Các gói DC không được quá kích thước: 30cm x 30cm x 50cm.
4.3.5. Dán nhãn
- Các DC sau khi đóng gói, cần phải dán nhãn ghi rõ những thông tin như:
ngày TK, ngày hết hạn, tên hoặc mã số DC, lô hấp, người đóng gói.
- Việc dán nhãn phải được thực hiện ngay tại thời điểm đóng gói các DC.
4.3.6. Phương pháp tiệt khuẩn thường được chọn lựa trong các cơ sở KBCB
- Sử dụng phương pháp TK bằng máy hấp cho những DC chịu được nhiệt và
độ ẩm (nồi hấp, autoclave).
- Sử dụng phương pháp TK nhiệt độ thấp cho những DC không chịu được
nhiệt và độ ẩm (hydrogen peroxide gas plasma, ETO).
- Tiệt khuẩn bằng phương pháp ngâm peracetic acide, glutaraldehyde, có thể
dùng cho những dụng cụ TK không chịu nhiệt ở những nơi không có điều kiện có lò hấp
nhiệt độ thấp và phải được sử dụng ngay lập tức, tránh làm tái nhiễm lại trong quá trình
bảo quản.
- Tiệt khuẩn bằng phương pháp hấp khô. Ví dụ như hấp khô ở nhiệt độ 340oF
(170oC) trong 60 phút không được khuyến cáo trong TK DC tại các cơ sở KBCB vì gây
hỏng dụng cụ.
- Dù sử dụng phương pháp TK nào cũng phải giám sát thời gian TK, nhiệt
độ, độ ẩm, áp suất và các thông số khác như nồng độ hóa chất khi đưa vào chu trình tiệt
khuẩn được sử dụng, …theo đúng khuyến cáo của nhà sản xuất.
- Nơi TK các DC y tế bằng khí ETO phải bảo đảm thông khí tốt. Những DC
dạng ống dài khi hấp nhiệt độ thấp cần phải bảo đảm hiệu quả và bảo đảm chất TK phải
tiếp xúc với bề mặt lòng ống bên trong.
4.3.7. Tiệt khuẩn nhanh
- Không được TK nhanh DC dùng cho cấy ghép.
- Không được dùng TK nhanh chỉ vì sự tiện lợi và chí phí thấp trong các cơ
sở KBCB.
- Trong trường hợp không có điều kiện sử dụng các phương pháp TK khác,
có thể sử dụng TK nhanh, nhưng phải bảo đảm giám sát chắc chắn tốt những thông số sau:
+ Làm sạch DC trước khi cho vào thùng, khay TK.
+ Bảo đảm ngăn ngừa tránh nhiễm vi khuẩn ngoại sinh ở DC trong quá trình di
chuyển từ nơi TK đến người bệnh.
+ Bảo đảm chức năng của các DC sau khi TK nhanh còn tốt

lOMoARcPSD|36067889
+ Giám sát chặt chẽ quy trình TK: thông số vật lý, hóa học và sinh học.
- Không được sử dụng những thùng, khay đóng gói không bảo đảm TK DC
bằng phương pháp này.
- Chỉ nên TK nhanh khi cần thiết, như trong TK những DC không thể đóng
gói, TK bằng phương pháp khác và lưu chứa DC trước khi sử dụng. 4.3.8. Theo dõi và
giám sát kiểm tra chất lượng dụng cụ tiệt khuẩn
- Sử dụng các chỉ thị sinh học, hóa học, cơ học để giám sát quy trình TK
- Thường xuyên kiểm tra các thông số cơ học của lò hấp (thời gian, nhiệt độ,
áp suất). Các chỉ thị thử nghiệm chất lượng máy hấp ướt cần làm hằng ngày và đặt vào
máy không chứa DC (chạy không tải) và phải được kiểm tra ngay sau khi kết thúc quy
trình TK đầu tiên trong ngày. Nên có các test thử kiểm tra chất lượng máy hấp Bowie-dick
và dùng test để kiểm tra 3 thông số (áp suất, nhiệt độ và thời gian).
- Tất cả gói DC phải được dán băng chỉ thị kiểm tra nhiệt độ để xác định DC
đã được đưa vào lò TK.
- Đặt các chỉ thị hóa học vào các bộ DC phải được đặt vào phẫu thuật, nội
soi, cấy ghép,…
- Chỉ thị sinh học cần thực hiện ít nhất hằng tuần và vào các mẻ DC có cấy
ghép, dụng cụ mổ đòi hỏi vô khuẩn tuyệt đối. Phải chọn lựa loại bacillus phù hợp với quy
trình TK như sau:
- Atrophaeuse spores cho ETO và hấp khô.
- Geobacillus stearothermophilus spores cho hấp hơi nước, hydrogen
peroxide gas plasma và peracetic acide.
- Nên chọn loại máy ủ vi sinh có thời gian ủ và đọc kết quả thử nghiệm sinh
học ở nhiệt độ 55 oC - 60oC hoặc 35 oC - 37oC và trả lời kết quả càng sớm càng tốt (tốt
nhất là sau 3 giờ).
- Cần thu hồi và TK lại các gói DC và mẻ hấp không đạt chất lượng về chỉ
thị hóa học, sinh học.
- Ghi chép và lưu trữ lại tại đơn vị TKTT các thông tin kết quả giám sát mỗi
chu trình TK, bộ DC về DC đã hấp.
- Những người có trách nhiệm kiểm soát chất lượng KK, TK của cơ sở
KBCB phải được thực hiện bởi người được đào tạo chuyên ngành.
- Định kỳ mời những cơ quan có chức năng thẩm định kiểm soát chất lượng
lò hấp và các máy KK, TK.
4.3.9. Xếp dụng cụ vào buồng hấp
- DC xếp vào buồng hấp phải bảo đảm sự lưu thông tuần hoàn của các tác
nhân TK xung quanh các gói DC. Bề mặt của DC đều được tiếp xúc trực tiếp với tác nhân
TK, Không được để DC chạm vào thành buồng hấp, không được để DC che các lỗ thông
khí.
- Xếp các loại DC theo chiều dọc. Các DC đóng bằng bao plastic phải được
áp hai mặt giấy vào nhau.
- Không được xếp chồng theo bề mặt tiếp xúc dụng cụ nặng, kích thước lớn
lên trên dụng cụ nhẹ, kích thước nhỏ. 4.3.10. Lưu giữ và bảo quản

lOMoARcPSD|36067889
- Dụng cụ sau TK phải được lưu giữ ở nơi quy định bảo quản chất lượng DC
đã TK.
- Dụng cụ phải được lưu giữ trong các tủkệ bảo đảm không bị hỏng khi tiếp
xúc bên ngoài bề mặt đóng gói.
- Khi xếp các dụng cụ tiệt khuẩn vào các tủ, kện cần lưu ý DC tiệt khuẩn
trước trước xếp ở ngoài, và tiệt khuẩn sau xếp vào trong để đảm bảo DC luôn còn hạn sử
dụng.
- Các tủ, giá để DC phải cách nền nhà 12cm–25 cm, cách trần 12,5cm nếu
không gần hệ thống phun nước chống cháy, 45cm nếu gần hệ thống phun nước chống cháy.
Cách tường là 5cm, bảo đảm tuần hoàn thông khí, dễ vệ sinh, chống côn trùng xâm nhập.
- Nơi lưu giữ DC tại đơn vị TK trung tâm có thông khí tốt và phải được giám
sát nhiệt độ từ 18oC-22oC và độ ẩm 35%–60%.
- Kiểm tra thường xuyên những DC đã hết hạn sử dụng
+ Hạn sử dụng của các DCTK tùy thuộc vào phương pháp TK, chất lượng giấy gói,
tình trạng lưu trữ. DC đựng trong hộp chuyên dụng (dạng hộp tròn, có lỗ và khóa kéo) hạn
sử dụng không quá 10 ngày, loại hộp có phin lọc kiểm soát và khóa an toàn có thể lâu hơn
theo khuyến cáo của nhà sản xuất.
+ DC đóng gói bằng giấy chuyên dụng hạn sử dụng không quá 3 tháng,
+ DC đóng gói với bao plastic một mặt giấy kín làm bằng polyethylene sau khi TK
có thể để trong vòng 6 tháng và theo khuyến cáo của nhà sản xuất
+ Khi sử dụng nếu thấy nhãn trên các DC bị mờ, không rõ, hoặc không còn hạn sử
dụng cần phải TK lại những DC đó.
4.3.11. Kiểm soát chất lượng
- NVYT làm việc tại khu vực KK, TK phải được huấn luyện thường xuyên
những kiến thức cơ bản về KK, TK DC y tế.
- NVYT làm tại Đơn vị TK trung tâm, phòng mổ phải được huấn luyện
chuyên ngành và có chứng chỉ hành nghề trong lĩnh vực KK, TK từ các cơ sở huấn luyện
có tư cách pháp nhân.
- Toàn bộ hồ sơ lưu kết quả giám sát mỗi chu trình TK, bộ DC phải được
lưu trữ lại tại đơn vị TKTT.
- Những người có trách nhiệm kiểm soát chất lượng KK, TK của cơ cở
KBCB phải được đào tạo chuyên ngành.
- Thường quy mời những cơ quan có chức năng thẩm định kiểm soát chất
lượng lò hấp và các máy móc KK, TK.
4.3.12. Các dụng cụ tái sử dụng trong cơ sở khám bệnh, chữa bệnh
- Cơ sở KBCB phải xây dựng những quy định phù hợp về việc tái sử dụng
lại những DC sau khi đã dùng cho người bệnh theo đúng quy định về vô khuẩn khi chăm
sóc và chữa trị cho người bệnh cho phù hợp với thực tế.
4.3.13. Bảo đảm an toàn cho nhân viên đơn vị khử khuẩn, tiệt khuẩn

lOMoARcPSD|36067889
- Cơ sở KBCB phải cung cấp đủ phương tiện phòng hộ cá nhân cho người
làm việc tại khu vực KK, TK bao gồm, áo choàng, tạp dề bán thấm, găng tay mỏng hoặc
dày tùy theo thao tác, kính mắt, mũ, khẩu trang sạch.
- Việc sử dụng loại phương tiện PHCN phải tùy thuộc vào thao tác sẽ thực
hiện của NVYT dự định và tính toán trước.
- NVYT làm việc tại khu vực KK, TK phải áp dụng thành thạo phòng ngừa
chuẩn và phòng ngừa bổ sung khi làm thao tác KK, TK.
- NVYT làm việc tại khu vực KK, TK phải được khám sức khỏe định kỳ và
đột xuất khi có yêu cầu. Tối thiểu phải chích ngừa vac xin phòng ngừa bệnh Lao, viêm gan
B. - NVYT làm việc tại khu vực KK, TK phải được huấn luyện thường xuyên những kiến
thức cơ bản về KK, TK DC y tế.
- Với các phòng ngâm KK/TK DC bằng hóa chất, cần trang bị quạt gió và
bảo đảm thông thoáng, số lần trao đổi khí theo yêu cầu cho từng loại hóa chất và theo
hướng dẫn của nhà sản xuất.
- Với các đơn vị sử dụng phương pháp TK DC bằng ETO, FO
(Formaldehyde), cần có kế hoạch đào tạo thật kỹ cho những người mới sử dụng, đào tạo
lại hằng năm và cần trang bị các thiết bị để kiểm soát mức độ tiếp xúc hay rò rỉ của các khí
này ra môi trường (liều kế…). Các biện pháp phòng chống cháy nổ cũng cần được lưu ý
nghiêm ngặt.
4.3.14. Khử khuẩn tiệt khuẩn một số dụng cụ đặc biệt
Dụng cụ nội soi chẩn đoán
- DC nội soi mềm dùng trong chẩn đoán phải được KK mức độ cao theo
đúng quy
trình
- DC nội soi phải được tháo rời và ngâm tất cả các bộ phận của DC nội soi
vào dung dịch KK mức độ cao. Các kênh, nòng, ống của DC nội soi phải được xúc rửa,
bơm rửa nhiều lần cả bên trong và bên ngoài với bơm xịt sau đó rửa bằng bàn chải mềm
và lau với vải mềm cho đến khi sạch hết máu và các chất hữu cơ. Nên sử dụng các dung
dịch tẩy rửa có hoạt tính enzyme để bảo đảm làm sạch các khe kẽ, lòng ống bên trong, khó
làm sạch được với các xà phòng trung tính thông thường.
- Làm sạch và KK DC nội soi bằng máy KK DC nội soi tự động nên được
thực hiện trong các trung tâm kỹ thuật chuyên sâu, giúp bảo vệ DC và bảo đảm an toàn cho
NVYT và môi trường.
- Lựa chọn dung dịch KK cho DC nội soi phải tương hợp DC, quy trình, theo
hướng dẫn của nhà sản xuất, tránh sử dụng những dung dịch có thể làm hỏng DC.
- Sau khi KK mức độ cao cần phải tráng với nước vô trùng. Nếu dùng nước
máy, sau đó phải tráng lại với cồn Ethanol hoặc Isopropanol 70% – 90%.
- Phòng xử lý DC nội soi phải tách rời khỏi buồng nội soi, bảo đảm thông
khí tốt, tránh độc hại và bảo đảm an toàn cho người xử lý và môi trường.
- Phải thường quy dùng test thử kiểm tra chất lượng dung dịch KK mức độ
cao trong suốt thời gian sử dụng.
- Phải thường xuyên huấn luyện cho NVYT thực hiện KKDC nội soi.

lOMoARcPSD|36067889
- NVYT phải mang đủ phương tiện phòng hộ cá nhân khi xử lý DC nội soi.
Xử lý dụng cụ nha khoa
- Dụng cụ nha khoa đưa vào mô mềm hoặc xương (ví dụ như kìm nhổ răng,
lưỡi dao mổ, đục xương, bàn chải phẫu thuật, dao mổ rạch quanh răng) đều được xếp vào
nhóm DC thiết yếu bắt buộc phải TK sau mỗi lần sử dụng hoặc vứt bỏ.
- Dụng cụ nha khoa không đưa vào mô mềm và xương (như xi ranh hút nước,
tụ điện hỗn hợp) nhưng có thể tiếp xúc với mô mềm ở miệng và chịu được nhiệt mặc dù
được phân loại là DC bán thiết yếu, cần được TK hoặc tối thiểu là KK mức độ cao.
- Các tay khoan tối thiểu phải được khử khuẩn giữa hai bệnh nhân và tiệt
khuẩn cuối ngày, chuẩn bị cho ngày làm việc hôm sau.
Xử lý dụng cụ trong chạy thận nhân tạo và lọc máu liên tục
- Xử lý DC sử dụng trong chạy thận nhân tạo, lọc máu, lọc màng bụng phải
được xây dựng thành quy trình và tuân thủ theo đúng khuyến cáo của nhà sản xuất. Xử lý
quả lọc thận theo Quyết định1338/2004/QĐ-BYT ngày 14/4/2004, Hướng dẫn quy trình
kỹ thuật rửa và sử dụng lại quả lọc thận
- Dụng cụ trong chạy thận nhân tạo cũng phải được chia thành 3 nhóm DC:
thiết yếu như các DC đi vào trong lòng mạch (các ống thông mạch máu, dịch lọc, …) đều
phải được TK. DC bán thiết yếu không đi vào trực tiếp trong lòng mạch, nhưng có nguy
cơ đưa vi khuẩn vào (như quả lọc, hệ thống dây dẫn bên ngoài, …) phải được khử khuẩn
mức độ cao. DC không thiết yếu cũng phải tuân thủ quy định về KK, TK cho những DC
trên. Dụng cụ hô hấp
- Tất cả các DC, thiết bị tiếp xúc trực tiếp hoặc gián tiếp với niêm mạc đường
hô hấp dưới phải được TK hoặc KK mức độ cao.
- Tất cả các DC, thiết bị sau khi KK mức độ cao phải tráng nước vô khuẩn,
không được dùng nước máy từ vòi thay cho nước vô khuẩn để trángcác DC nói trên. Nếu
không có nước vô khuẩn thì nên tráng lại bằng cồn 700. Làm khô kỹ lưỡng bằng khí nén
hay tủ làm khô chuyên dụng.
- Máy giúp thở phải được lau chùi thường quy bên ngoài bằng dung dịch khử
khuẩn mức độ trung bình và bảo trì, KK định kỳ máy thở theo hướng dẫn của nhà sản xuất.
- Không KK thường quy các bộ phận bên trong của máy đo chức năng phổi,
(pulse oximetry, phế dung ký, …). TK hoặc KK mức độ cao bộ phận ngậm vào miệng, ống
dây, ống nối khi dùng cho người bệnh khác hoặc theo hướng dẫn của nhà sản xuất.
5. HÓA CHẤT KHỬ KHUẨN
Việc sử dụng hóa chất trong khử khuẩn tiệt khuẩn dụng cụ là không thể thiếu được.
các hóa chất có nhiệm vụ làm sạch và khử khuẩn ở nhiều cấp độ khác nhau từ thấp đến
cao. Việc chọn lựa không thích hợp có thể dẫn đến hỏng dụng cụ và chất lượng của quá
trình khử, tiệt khuẩn sau đó. Hơn nữa việc chọn lựa hóa chất còn phải chú ý đến khả năng
có thể gây độc hại cho môi trường và người xử lý.
Để chọn lựa một hóa chất tốt, thường phải dựa vào một số nguyên tắc sau:
- Phải có phổ kháng khuẩn rộng
- Tác dụng nhanh
- Không bị tác dụng của các yếu tố môi trường

lOMoARcPSD|36067889
- Không độc
- Không tác hại tới các DC kim loại cũng như bằng cao su, nhựa - Hiệu quả kéo
dài trên bề mặt các DC được xửlý.
- Dễ dàng sử dụng
- Không mùi hoặc có mùi dễ chịu
- Kinh tế
- Có khả năng pha loãng
- Có nồng độ ổn định kể cả khi pha loãng để sử dụng.
- Có khả năng làm sạch tốt
5.1. Tính năng tác dụng một số hoá chất khử khuẩn thường được sử dụng
5.1.1. Alcohol (cồn)
Thành phần hóa học:
- Có chứa nhóm -OH (Hydroxyl).
- Loại alcohol: thường sử dụng nhất là Ethanol (hay
Ethyl Alcohol, hay cồn
Ethylic) và Iso-propanol (hay cồn Iso-propylic)
- Nồng độ alcohol: thường sử dụng từ 60% đến 90%
Tác dụng:
- Cơ chế tác dụng là làm đông vón protein của vi sinh
vật
- Nước đóng vai trò quan trọng trong quá trình này,
do vậy không bao giờ dùng cồn nguyên chất mà thường dùng hỗn
hợp với nước
- Diệt được các vi khuẩn, vi rút, nấm, nhưng không
diệt được nha bào Công dụng:
- Thường dùng để KK nhiệt kế dùng đường miệng
và đường hậu môn, ống nghe, panh kéo, ống nội soi mềm…
- Ngoài ra còn dung để sát khuẩn da, tay và sát khuẩn
bề mặt một số thiết bị và DC, cũng như một số bề mặt cứng
- Không dùng để TKDC do không diệt được nha bào
Ưu điểm:
- Giá thành thấp
- Không để lại chất tồn dư trên DC
- Không mùi độc hại - Không nhuộm màu DC
Nhược điểm:
- Không diệt được nha bào và một số loại vi rút, nấm
- Làm thoái hóa nhựa và cao su

lOMoARcPSD|36067889
- Dễ cháy
- Bay hơi rất nhanh
5.1.2. Chlor và các hợp chất chứa Chlor Thành phần hóa học:
Các hợp chất có Chlor được sử dụng phổ biến nhất là muối Hypochlorite của natri
và canxi, còn gọi là thuốc tẩy hay nước Javel. Kế đến là Chloramine B, Chloramine T,
Chlorine Diocide và các muối Natri Dichloro Isocyanurate, NaDCC hay Natri Troclosene
(Presept). Đây là các hợp chất có tác dụng kéo dài hơn nước Javel do giữ được Chlor lâu
hơn.
Tác dụng:
- Hoạt chất có tác dụng chủ yếu của các hợp chất
chứa Chlor là Axit Hypoclorơ (HClO) ở dạng không phân ly. Hoạt
chất này sẽ bền vững hơn ở các chế phẩm chứa Chlor có pH axit,
do vậy các chế phẩm Chlor có pH càng thấp (càng axit) thì tác dụng
diệt khuẩn càng mạnh. Chẳng hạn, Natri Dichloro Isocyanurate
(NaDCC) sẽ có tác dụng mạnh hơn hẳn so với dung dịch Javel có
cùng hàm lượng Clo do hai nguyên nhân: Do Javel có bản chất
kiềm còn NaDCC có bản chất axit; hơn nữa với NaDCC, chỉ có
50% lượng Chlor sẵn có nằm ở dạng tự do(HClO và OCl-), phần
còn lại là nằm ở dạng hợp chất
(monochloroisocyanurate và dichloroisocyanurate).
- Cơ chế tác dụng chưa được lý giải đầy đủ. Có thể
là do làm oxy hóa enzyme và amino acid của vi khuẩn, ức chế tổng
hợp protein, giảm trao đổi chất...
- Diệt được các vi khuẩn, vi rút, nấm, nhưng không
diệt được nha bào. Có tác dụng KK mức độ trung bình.
Công dụng:
- Được sử dụng rộng rãi để KK một số DC, các bề
mặt, sàn nhà, tường nhà, KK và tẩy trắng đồ vải..Một số chế phẩm
khác dùng để xử lý nguồn nước
- Có tác dụng khác nhau ở các nồng độ và cách sử
dụng khác nhau, do vậy cần sử dụng theo hướng dẫn của nhà sản
xuất.
Ưu điểm:
- Giá thành không cao
- Tác dụng nhanh
- Không bị ảnh hưởng bởi độ cứng của nước
- Có thể sử dụng cho nhiều mục đích khác nhau - Dễ
rửa sạch, không để lại chất tồn dư gây kích ứng Nhược điểm:
- Cần sử dụng đúng nồng độ
- Dễ bị bất hoạt bởi các chất hữu cơ (ngoại trừ các
chế phẩm giải phóng từ từ như NaDCC)

lOMoARcPSD|36067889
- Dễ bị thoái hóa bởi ánh sáng và nhiệt độ trong quá
trình bảo quản
- Ăn mòn đối với một số kim loại
- Thời gian diệt khuẩn nhiều khi không được định rõ
- Không có biện pháp giúp xác định chính xác nồng
độ hoạt chất
- Không bền, nhất là khi ở dạng dung dịch
5.1.3. Glutaraldehyde
Thành phần hóa học:
- Công thức hóa học khi ở dạng dung dịch nồng độ
hoạt chất giải phóng 2%-2,5% Tác dụng:
- Cơ chế tác dụng là do alkyl hóa nhóm sulfhydryl,
hydroxyl, carboxyl và amino của vi sinh vật, làm biến đổi RNA,
DNA và quá trình tổng hợp protein
- Dung dịch nước có pH axit và ở trạng thái này
thường không diệt được bào tử. Chỉ khi được hoạt hóa bởi tác nhân
kiềm hóa để có pH từ 7,5 đến 8,5 (thường gọi là lọ hoạt hóa), dung
dịch mới diệt tốt nha bào. Ở pH này, dung dịch cũng ít ăn mòn DC
hơn là ở pH axit.
Công dụng:
- Được sử dụng rộng rãi từ những năm 1960 làm chất
KK mức độ cao và TK các DC nội soi, các dây máy thở, mặt nạ
gây mê và rất nhiều DC kim loại, nhựa, cao su, thủy tinh khác.
- Thời gian KK mức độ cao là 20 phút và TK là 10
giờ ở nhiệt độ phòng Ưu điểm:
- Tác dụng diệt khuẩn mạnh, phổ rộng
- Không bị bất hoạt bởi chất hữu cơ
- Không ăn mòn nếu ở dạng kiềm
- Bảo vệ ống nội soi nếu chế phẩm không chứa chất
hoạt động bề mặt (surfactant).
Nhược điểm:
- Đã có hiện tượng đề kháng với một số
Mycobacteria
- Hơi dung dịch kích ứng, nên thông khí phòng
thường xuyên để bảo đảm 7-15 thông khí/giờ
- Dạng axit có thể gây ăn mòn
- Hại cho ống nội soi nếu chế phẩm có chứa
surfactant
5.1.4. Ortho-phthalaldehyde (OPA) Thành phần hóa học:

lOMoARcPSD|36067889
- Công thức là C6H4(CHO)2 hay 1,2-
benzenedicarboxaldehyde. Dung dịch 0.55% OPA màu xanh
dương, trong suốt, pH 7.5.
Tác dụng:
- Cơ chế tác dụng là do alkyl hóa nhóm sulfhydryl,
hydroxyl, carboxyl và amino của vi sinh vật, làm biến đổi RNA,
DNA và quá trình tổng hợp protein.
- KK mức độ cao trong 5 phút ở nhiệt độ phòng. Có
tác dụng nhanh và mạnh với các chủng vi khuẩn, vi rút, đặc biệt
diệt cả các chủng vi khuẩn Mycobacteria đã kháng lại với
Glutaraldehyde. Công dụng:
- Dùng thay thế Glutaraldehyde làm chất KK mức độ
cao các DC nội soi, các dây máy thở, mặt nạ gây mê và rất nhiều
DC kim loại, nhựa, cao su, thủy tinh khác.
Ưu điểm:
- Thời gian KK mức độ cao nhanh nhất (5 phút)
- Tương hợp với nhiều loại chất liệu khác nhau
- Không bị bất hoạt bởi chất hữu cơ
- Rất ít độc do ít bay hơi - Bị bất hoạt bởi chất hữu
cơ - Bị bất hoạt bởi chất hữu cơ.
Nhược điểm:
- Có thể làm bắt mầu với ống soi, khay ngâm, da…,
do OPA có thể tương tác với protein còn sót lại. Đây cũng là dấu
hiệu để các nhà quản lý nhận ra là quá trình làm sạch chưa được kỹ
lưỡng, cần phải cải tiến.
5.1.5. Peracetic Axit
Thành phần hóa học:
- Công thức là CH3CO3H, còn gọi là axit peracetic
hay axit peroxyacetic hay PPA Tác dụng:
- Cơ chế tác dụng chưa rõ ràng, có thể giống các chất
oxy hóa.
- Diệt khuẩn mạnh, phổ rộng, bao gồm cả nha bào
- Được sử dụng ở nhiều nộng độ khác nhau, dùng
riêng hay phối hợp với các chất khác như Hydrogen Peroxide
Công dụng:
- Dùng để KK mức độ cao hay TK các DC nội soi,
các DC phẫu thuật, nha khoa, các dây máy thở, mặt nạ gây mê và
rất nhiều DC kim loại, nhựa, cao su, thủy tinh khác. Có thể dùng
ngâm hay dùng máy.
Ưu điểm:

lOMoARcPSD|36067889
- Phổ diệt khuẩn rộng. Diệt nha bào trong thời gian
tương đối ngắn
- Ít độc
- Tương hợp nhiều loại chất liệu khác nhau Nhược
điểm:
- Dung dịch kém bền. Thời gian sử dụng của dung
dịch rất ngắn - Gây ăn mòn DC, đặc biệt là đồng, thép, sắt...
- Giá thành khá cao
5.1.6. Hydrogen Peroxide
Thành phần hóa học:
- Công thức là H2O2
Tác dụng:
- Cơ chế tác dụng là tạo ra gốc tự do Hydroxyl (OH-
), tấn công vào màng lipid của vi khuẩn, DNA và những thành phần
khác của tế bào
- Diệt khuẩn mạnh, phổ rộng, bao gồm cả vi khuẩn,
vi rút, nấm và cả nha bào
- Có thể dùng riêng với nồng độ từ 6%-25% (hay
dùng nhất là 7,5%), hoặc dùng kết hợp với axit Peracetic.
Công dụng:
- Dùng để KK mức độ cao hay TK các DC nội soi ở
nồng độ 7,5%.
Ưu điểm:
- Rất bền, đặc biệt là khi bảo quản trong thùng tối
Nhược điểm:
- Có một số trường hợp có ảnh hưởng đến hình thức
và chức năng ống nội soi
5.1.7. Iodophors
Thành phần hóa học:
- Là các hợp chất hữu cơ có chứa Iốt, kết hợp của Iốt
và một chất mang hữu cơ hay chất hòa tan, giúp giải phóng Iốt dần
dần - Thường dùng nhất là Povidone Iodine Tác dụng:
- Cơ chế tác dụng là tấn công màng tế bào, phá vỡ
cấu trúc và tổng hợp protein và axit nucleic
- Diệt được các vi khuẩn kể cả trực khuẩn lao,vi rút,
nhưng cần thời gian dài hơn để diệt một số nấm và nha bào. Các
chế phẩm sẵn có trên thị trường thường không có chỉ định diệt nha
bào

lOMoARcPSD|36067889
Công dụng:
- FDA chưa phê duyệt hợp chất có Iốt nào làm chất
KK mức độ cao hay TK
- Phù hợp nhất là để sát trùng da. Ngoài ra dùng để
KK lọ cấy máu và các thiết bị y tế như nhiệt kế, ống nội soi...
Ưu điểm:
- Ít độc, ít kích ứng, nhưng đôi khi có gây dị ứng
- Tác dụng nhanh khi ở đúng nồng độ Nhược điểm:
- Có thể nhuộm màu DC
- Dễ bị bất hoạt bởi protein và các chất hữu cơ khác
- Không bền với nhiệt, ánh sáng và nước cứng
- Ăn mòn
- Phải pha loãng (khi cần) theo đúng chỉ dẫn của nhà
sản xuất
- Không dùng cho catheter bằng silicon vì có thể làm
hỏng ống silicon
5.1.8. Phenolics (Các dẫn chất Phenol) Thành phần hóa học:
- Các dẫn chất của Phenol được tạo thành khi thay
nguyên tử H của vòng thơm
- Bằng các gốc hữu cơ như alkyl, phenyl, benzyl hay
halogen. Phổ biến nhất là hai dẫn chất Ortho-phenyl phenol và
Ortho-phenyl-parachloro-phenol..
Tác dụng:
- Cơ chế tác dụng là phá hủy tế bào và làm kết tủa
protein của vi sinh vật
- Nhìn chung diệt được các vi khuẩn, vi rút, trực
khuẩn lao (ở một số nồng độ nhất định), nhưng không diệt được
nha bào, tuy nhiên kết quả các nghiên cứu không đồng nhất.
Đây là chất KK mức độ thấp.
Công dụng:
- Thường dùng để lau chùi, vệ sinh môi trường như
sàn nhà, tường, giường bệnh, tay nắm, các bề mặt phòng thí
nghiệm.
- Dùng để KK mức độ thấp một số DC không thiết
yếu
- Không được FDA công nhận là chất TK hay KK
mức độ cao, tuy nhiên đôi khi được dùng để khử nhiễm các DC
thiết yếu và bán thiết yếu trước khi đem đi KK mức độ cao hay TK
Ưu điểm:
- Giá thành thấp

lOMoARcPSD|36067889
- Không ăn mòn Nhược điểm:
- Có thể tạo vết nứt, nhuộm màu, làm mềm một số
DC nhựa, cao su
- Bị bất hoạt bởi chất hữu cơ
- Thường khá độc
- Mùi không dễ chịu
- Có thể bị hấp thu vào các DC nhựa, cao su xốp
5.1.9. Formaldehyde
Thành phần hóa học:
- Công thức là HCHO, thường gọi là Formol. Dung
dịch nước chứa 37% gọi là Formalin
Tác dụng:
- Tiêu diệt vi sinh vật bằng cách alkyl hóa amino và
nhóm sulhydrate của protein.
- Ở nồng độ phù hợp, có phổ khuẩn rộng, diệt được
cả nha bào Công dụng:
- Mặc dù có thể sử dụng để làm chất KK mức độ cao
hay chất TK, nhưng rất ít được sử dụng ngày nay do khí kích ứng,
có khả năng gây ung thư.
Ưu điểm:
- Phổ diệt khuẩn rộng, bao gồm cả nha bào
- Giá thành thấp
- Không ăn mòn Nhược điểm:
- Khí trong, không màu nên khó nhìn thấy
- Mùi cay, kích ứng
- Có thể gây ung thư, đột biến gen
5.1.10. Quaternary mmonium ompounds (hợp chất amoni bậc 4)
Thành phần hóa học:
- Đây là tên chung cho các chất có chứa nguyên tử ni
tơ N, kết hợp với 4 gốc hữu cơ khác nhau. Loại thường dùng trong
y tế như: alkyl dimethyl benzyl amoni clorua, alkyl didecyl
dimethyl amoni clorua và dialkyl dimethyl amoni clorua.
Tác dụng:
- Cơ chế tác dụng là bất hoạt các enzyme sinh năng
lượng, đông vón protein và phá hủy màng tế bào của vi sinh vật
- Nhìn chung diệt được các vi khuẩn, vi rút thân dầu
(có vỏ bọc), nấm, nhưng không diệt được trực khuẩn lao, vi rút than
nước (không có vỏ) và nha bào. Đây là chất KK mức độ thấp.

lOMoARcPSD|36067889
Công dụng:
- Thường dùng để lau chùi, vệ sinh môi trường thông
thường như sàn nhà, tường, đồ đạc. Một số ít chế phẩm dùng để
KK cho các DC y tế không thiết yếu như ống nghe, huyết áp kế...
Ưu điểm:
- Gần như không độc
- Không kích ứng
- Không mùi
- Giá thành thấp
- Chất tẩy rửa chất hữu cơ tốt Nhược điểm:
- Hiệu quả giảm mạnh bởi xà phòng và các chất tẩy
rửa khác, độ cứng của nước, chất hữu cơ và các chất dịch chứa
nhiều protein.
- Nếu dùng để lau bề mặt cứng bằng vải bông thì các
sợi vải sẽ hấp thụ và làm giảm đáng kể tác dụng kháng khuẩn
- Phải thay dung dịch thường xuyên
- Phải pha loãng đúng cách
- Tác dụng diệt khuẩn yếu, kìm khuẩn nhiều hơn là
KK
5.2. Tóm tắt tính năng tác dụng của một số hóa chất
Bảng 3. 2: Tính năng tác dụng của một số hóa chất (Nguồn: Hướng dẫn khử tiệt khuẩn
dụng cụ trong các cơ sở khám chữa bệnh, Quyết định 3671/QĐ-BYT, 2012, Bộ Y tế)
Chất KK
Tác dụng diệt khuẩn
Bào tử
Vi khuẩn
lao
Vi khuẩn
khác
Siêu vi
E NE
Glutaraldehyde
2% (5phút –
3giờ)
Tốt
3 giờ
Tốt*
20 phút
Tốt
5-10 ph
Tốt
5-10 ph
Tốt
5-10 ph
Acid Peracetic
0,2% –0,35%
(5-10 phút )
Tốt
Tốt
Tốt
Tốt
Tốt
Alcohol 60%-
70%
(ethanol hoặc
isopropanol) (1-
10 phút )
Không
Tốt
Tốt
Tốt
Trung
bình
lOMoARcPSD|36067889
Hợp chất
Peroxygen 3%-
6% (20 phút )
Thay đổi
Thay đổi
Tốt
Tốt
Thay đổi
Chlorine 0,5%-
1.0%
(10 – 60 phút)
Tốt
Tốt
Tốt
Tốt
Tốt
Phenoclic 1%-
2%**
Không
TB - tốt
Tốt
Trung
bình
Kém
Hợp chất
Ammonia bậc 4
0,1%-0,5%***
Không
Thay đổi
Trung bình
Trung
bình
Kém
Tác dụng kém với trực khuẩn lao E = có vỏ; ** Có khả năng gây độc, không sử dụng trong
khoa sơ sinh NE = không; *** Có khả năng tẩy rửa tốt, nhưng khử khuẩn kém
Bảng 3. 3: Tính chất dung dịch khử khuẩn (Nguồn: Hướng dẫn khử tiệt khuẩn dụng
cụ trong các cơ sở khám chữa bệnh, Quyết định 3671/QĐ-BYT, 2012, Bộ Y tế)
Tính chất khác
Chất KK
Ổn định
Không
bị bất hoạt bởi
chất hữu cơ
Ăn mòn/ phá
hủy kim loại
Kích thích/ tăng
tính nhậy cảm
Glutaraldehyde
2% (5phút – 3giờ)
TB
(14 – 28
ngày)
Không
(Cố định )**
Không
Có***
Acid Peracetic
0,2% –0,35% (5-
10 phút )
Không
(<1 ngày )
Không
Không đáng kể
Không đáng kể
Alcohol 60%-
70%
(ethanol hoặc
isopropanol) (1-
10 phút )
Có
(đóng
thùng kín)
Có
(Cố định )**
Không đáng kể
(ảnh hưởng
chất gắn các
kính trong ống
NS)
Không
Hợp chất
Peroxygen 3%-
6% (20 phút )
TB
( 7ngày )
Có
Không đáng kể
Không
lOMoARcPSD|36067889
Chlorine
0,5%1.0% (10 – 60
phút)
Không
(<1 ngày )
Có
Có
Có****
Phenoclic
1%-2%**
Có
Không
Không đáng kể
Có
Hợp chất
Ammonia bậc 4
0,1%-0,5%***
Có
Có
Không
Không
* Dùng găng khi tiếp xúc với chất KK** Xuyên thấu kém *** Mức độ tác dụng phụ nhiều
**** Kích thích đường hô hấp
TÓM TẮT BÀI
Khử khuẩn và tiệt khuẩn là vấn đề rất cần thiết trong các cơ sở KBCB, nhằm đảm bảo các
dụng cụ y tế dùng trong điều trị và phẫu thuật không có khả năng lây truyền bệnh các vi
sinh vật gây bệnh và các bệnh truyền nhiễm cho người bệnh. Vì không cần thiết phải tiệt
khuẩn tất cả các dụng cụ dùng cho chăm sóc cho NB, các cơ sở KBCB cần đưa ra chính
sách xử lý dụng cụ tái sử dụng cho chăm sóc sức khoẻ, chính sách này chủ yếu dựa trên
mục đích sử dụng của dụng cụ, các cơ quan đích đưa dụng cụ đến và các yếu tố nguy cơ
có liên quan đến oonhieexm dụng cụ và không đảm bảo quá trình làm sạch, khử và tiệt
khuẩn dụng cụ.
Mọi nhân viên y tế trong quá trình điều trị phải nắm vững cách phân loại dụng cụ và nhũng
yêu cầu bắt buộc cho việc tái sử dụng lại dụng cụ. Nhân viên làm tại đơn vị tiệt khuẩn trung
tâm cần phải được huấn luyện đào tạo chuyên ngành về khử khuẩn tiệt khuẩn các dụng cụ
dùng lại trong các cơ sở KBCB. Nhà quả lý cần có một cái nhìn đúng đắn về tầm quan
trọng của công tác khử khuẩn, tiệt khuẩn dụng cụ để bổ sung, đào tạo nguồn nhân lực và
các máy móc, trang thiết bị cho chính sách này.
CÂU HỎI TỰ LƯỢNG GIÁ
1. Dụng cụ tái sử dụng được chia thành:
A. Dụng cụ thiết yếu
B. Dụng cụ bán thiết yếu
C. Dụng cụ không thiết yếu
D. Tất cả đều đúng
2. Dụng cụ thiết yếu là dụng cụ:
A. Đi vào khoang vô khuẩn, mạch máu cần phải khử khuẩn bậc cao
B. Đi vào da và niêm mạc bị tổn thương cần phải khử khuẩn bâc cao hoặc tiệt khuẩn,
C. Đi vào khoang vô khuẩn, mạch máu, dụng cụ phẫu thuật cần phải tiệt khuẩn,
D. Tất cả đều đúng,
3. Quy trình xử lý dụng cụ cần phải qua các bước: A. Khử khuẩn, xấy khô, đóng gói, tiệt
khuẩn
B. Làm sạch, khử khuẩn, xấy khô, đóng gói, dán nhãn, tiệt khuẩn

lOMoARcPSD|36067889
C. Làm sạch, khử khuẩn, đóng gói, dán nhãn, tiệt khuẩn.
D. Khử khuẩn, xấy khô, đóng gói, dán nhãn, tiệt khuẩn
4. Tiệt khuẩn là quá trình:
A. Tiêu diệt hầu hết các vi khuẩn gây bệnh,
B. Tiêu diệt hầu hết các bào tử, và vi khuẩn gây bệnh
C. Chỉ diệt được các vi khuẩn gây bệnh, vi rút và nấm D. Ngâm với dung dịch Cidex
OPA (Orthophataldehyde)
5. Dụng cụ nội soi mềm dùng trong chẩn đoán là:
A. Dụng cụ thiết yếu
B. Dụng cụ bán thiết yếu
C. Dụng cụ không thiết yếu
D. Tất cả đều đúng
6. Dụng cụ phẫu thuật nội soi là dụng cụ:
A. Phải tiệt khuẩn
B. Nên dùng một lần rồi bỏ
C. Chỉ cần khử khuẩn bậc cao với dung dịch Cidex OPA (Orthophataldehyde)
D. Là dụng cụ bán thiết yếu
7. Hóa chất dùng trong làm sạch thường là:
A. Hóa chất khử khuẩn
B. Các chất tẩy rửa và enzyme….
C. Peracetic acid
D. Cidex OPA
ĐÁP ÁN
1D, 2C, 3B, 4B, 5B, 6A, 7B
TÀI LIỆU THAM KHẢO
- Tài liệu trong nước
1. Bộ Y Tế (2013). Hướng dẫn thực hành kiểm soát nhiễm khuẩn môi trường
bệnh viện. Nhà xuất bản Y học, Hà Nội, tr. 33- 51.
2. Bộ Y Tế (2012). Hướng dẫn khử tiệt khuẩn dụng cụ sử dụng lại và hóa
chất khử khuẩn. Ban hành kèm theo Quyết định 3671/QĐ-BYT, tr.1-44.
3. Bộ Y Tế (2009). Hướng dẫn tổ chức thực hiện công tác kiểm soát nhiễm
khuẩn trong các cơ sở khám chữa bệnh. Thông tư 18/2009/TT-BYT, tr. 1-3. - Tài liệu
ngoài nước
1. Rutala WA, Weber DJ (2008). Guideline for Disinfection and Sterilization in
Healthcare Facilities. Healthcare Infection Control Practices Advisory Committee,
pp.1158.

lOMoARcPSD|36067889
BÀI 4 PHÒNG NGỪA PHƠI NHIỄM
CHO NHÂN VIÊN Y TẾ
MỤC TIÊU
Sau khi học xong bài này, sinh viên có thể:
- Trình bày được các biện pháp cần thực hiện để phòng ngừa phơi nhiễm
nghề nghiệp và qui trình dự phòng sau phơi nhiễm.
- Giải thích các nguy cơ lây nhiễm cho nhân viên y tế do virus gây suy giảm
miễn dịch ở người (HIV), viêm gan B, viêm gan C.
- Áp dụng thành thạo biện pháp về dự phòng phơi nhiễm đảm bảo các nhân
viên y tế tiếp xúc với máu và dịch cơ thể nhận được quản lý thích hợp.
- Ý thức được tầm quan trọng của việc tuân thủ biện pháp phòng ngừa phơi
nhiễm nhằm xây dựng môi trường chăm sóc an toàn trong các cơ sở y tế.
NỘI DUNG BÀI GIẢNG
Từ ngữ viết tắt
HBV (Hepatitis B virus): Viêm gan siêu vi B (VGSV B)
HCV (Hepatitis C virus): Viêm gan siêu vi C (VGSV C)
HIV (Human inmunodeficiency virus): Virus gây suy giảm miễn dịch ở người
NVYT: Nhân viên y tế
NB: Người bệnh
KBCB: Khám bệnh chữa bệnh
1. ĐẠI CƯƠNG
Nhân viên y tế có nguy cơ bị phơi nhiễm với các tác nhân gây bệnh lây truyền qua
đường máu, bao gồm viêm gan siêu vi B, viêm gan siêu vi C và virus HIV. Phơi nhiễm xảy
ra do kim hoặc do các vật bén bị vấy máu hay dịch tiết của người bệnh đâm phải (phơi
nhiễm qua da) hoặc do mắt, mũi, miệng, da không lành lặn tiếp xúc với máu/dịch tiết của
người bệnh (phơi nhiễm qua đường niêm mạc).
Phơi nhiễm qua tai nạn có tiếp xúc với máu và dịch cơ thể là mối lo ngại về sức
khoẻ cộng đồng, đặc biệt là trong số nhân viên y tế. Việc hiểu biết về nguy cơ, đường lây
truyền và cách phòng ngừa là một tất yếu bắt buộc đối với tất cả nhân viên y tế và ngay cả
với các đối tượng như học sinh, sinh viên đang còn ngồi trên giảng đường cũng sẽ có nguy
cơ lây nhiễm khi học tập và thực tập trong các cơ sở KBCB.
1.1. Định nghĩa
“Nhân viên y tế “ ( Health – Care Personnel): Nhân viên y tế là những người lao
động đang thực hiện công tác chăm sóc và bảo vệ sức khỏe của nhân dân tại các KBCB,
bao gồm bác sĩ, điều dưỡng, kỹ thuật viên, hộ lý, nhân viên vệ sinh, nhân viên y tế công
cộng, học sinh, sinh viên,,,, là những người có những hoạt động tiếp xúc liên quan tới NB
hoặc với máu hay dịch cơ thể khác từ NB trong bệnh viện, phòng xét nghiệm, hoặc những
cơ sở chăm sóc y xã hội khác.

lOMoARcPSD|36067889
“ Phơi nhiễm với HIV” (Exposure): có tiếp xúc với máu, mô hoặc dịch tiết cơ thể
của nguồn bệnh nhiễm HIV như: vết thương xuyên qua da do kim đâm hoặc da bị cắt bởi
những vật sắc, nhọn.
Tiếp xúc qua niêm mạc hoặc hoặc vùng da bị tổn thương của NVYT (vết trầy sước,
nứt nẻ, viêm da,…) với các nguồn nhiễm HIV.
Tiếp xúc trên vùng da lành nhưng thời gian tiếp xúc lâu từ vài phút trở lên hoặc tiếp
xúc trên diện rộng với máu, mô, dịch cơ thể. Hoặc bất kỳ tiếp xúc trực tiếp nào với nồng
độ HIV cao trong phòng thí nghiệm hay cơ sở sinh đẻ.
1.2. Dịch tễ
Theo thống kê của CDC 2000, có 384.000 thương tổn qua da xảy ra trên nhân viên
y tế trong bệnh viện hàng năm. Khoảng 1% nhân viên y tế làm việc tại bệnh viện có bằng
chứng của nhiễm VGSV C, hằng năm có vào khoảng 800 nhân viên y tế bị nhiễm VGSV B
sau khi bị phơi nhiễm do nghề nghiệp. Theo thống kê của WHO, toàn thế giới năm 2000
trong nhân viên y tế có khoảng 16.000 người nhiễm VGSV C, 66.000 nhiễm VGSVC, và
1.000 nhiễm HIV do phơi nhiễm nghề nghiệp từ những thương tổn qua da.
Một nghiên cứu mới đây 2013, tại một bệnh viện của trường Đại học cho thấy khi
phỏng vấn 150 NVYT cho thấy: 36,7% đã tiếp xúc với máu và dịch cơ thể ít nhất một lần
trong 3 tháng trước. Bắn máu là phơi nhiễm được báo cáo nhiều nhất (60,3%), tiếp theo là
kim đâm (28,7%) và vết cắt (10,9%). Hơn nữa, 43,6% NVYT này không được chủng ngừa
HBV, 7,3% không đeo găng tay trong thời gian xảy ra tai nạn và 41% vết thương trên da
bị thương. Phần lớn NVYT làm việc tại phòng phẫu thuật và đặc biệt nguy hiểm là không
ai báo cáo tai nạn nghề nghiệp cho các đơn vị chức năng.
Theo báo cáo của Ông Hoàng Đình Cảnh, Phó Cục trưởng Cục Phòng chống
HIV/AIDS (Bộ Y tế), cho biết số người bị tai nạn rủi ro nghề nghiệp phơi nhiễm HIV trên
toàn quốc đã được báo cáo (gồm 63 tỉnh, thành và các bộ, ngành) năm 2014 cho thấy có
951 người bị tai nạn rủi ro nghề nghiệp, tập trung chủ yếu ở nhóm cán bộ y tế, công an, lao
động - thương binh và xã hội, quân đội... Trong số này, có 853 người được khám tư vấn
xác định có nguy cơ và được điều trị dự phòng bằng thuốc kháng virus (ARV). Trước đó,
năm 2013 cũng có 914 người bị tai nạn rủi ro nghề nghiệp với 765 người có nguy cơ và
được điều trị dự phòng bằng thuốc ARV. Điều may mắn là trong số tất cả trường hợp này,
không ai bị nhiễm HIV.
1.3. Phương thức lây truyền
Phơi nhiễm với các tác nhân gây bệnh qua đường máu xảy ra do kim hoặc do các
vật sắc nhọn bị dính máu dịch tiết của NB đâm phải hoặc do mắt mũi miệng da không lành
lặn tiếp xúc với máu dịch tiết của NB. Trong đó chủ yếu qua tổn thương do kim hoặc vật
sắc nhọn. Ngoài ra máu chất tiết chất bài tiết còn có thể xuất phát từ môi trường và dụng
cụ bị nhiễm truyền qua niêm mạc da không lành lặn vào NB và NVYT. Tuy nhiên, nguy
cơ mắc bệnh sau phơi nhiễm nhiều hay ít phụ thuộc các yêu tố:
- Tác nhân gây bệnh: phơi nhiễm với HBV có nguy cơ nhiễm bệnh cao hơn
HCV hoặc HIV
- Loại phơi nhiễm: phơi nhiễm với máu có nguy cao cơ hơn với nước bọt.
- Số lượng máu gây phơi nhiễm: kim rỗng chứa nhiều máu hơn kim khâu
hoặc kim chích máu.
lOMoARcPSD|36067889
- Đường phơi nhiễm: phơi nhiễm qua da nguy cơ hơn qua niêm mạc hay da
không lành lặn.
- Tình trạng phơi nhiễm.
+ Số lượng virus trong máu NB vào thời điểm phơi nhiễm.
+ Số lượng virus trong máu NB vào thời điểm phơi nhiễm.
+ Điều trị dự phòng sau phơi nhiễm sẽ làm giảm nguy cơ.
Theo một nghiên cứu đa quốc gia nguy cơ mắc bệnh khi bị kim đâm hay vết thương
có từ nguồn NB có viêm gan B có cả hai kháng nguyên bề mặt HBsAg và kháng nguyên e
(HBeAg) là 22%-31% từ nguồn máu chỉ có HBsAg đơn thuần là 1%-6% từ nguồn viêm
gan C là 1.8% (khoảng: 0%-7%) từ nguồn nhiễm HIV là 0.3%.
Bảng 4. 1: Nguy cơ nhiễm HIV sau phơi nhiễm (Nguồn: Hướng dẫn phòng ngừa chuẩn
trong các cơ sở KBCB, Quyết định 3671/ QĐ-BYT, 2012, Bộ Y tế)
Phơi nhiễm với máu
Tỉ lệ
Khoảng tin cậ y 95%
Qua da
0.3%
0.2%-0.5%
Qua niêm mạc
0.09%
0.2%-0.5%
Trên da lành
Chưa đánh giá chính xác
Dịch tiết
Chưa đánh giá chính xác
Bảng 4. 2: : Nguy cơ nhiễm HBV sau khi bị kim đâm qua da từ nguồn bệnh HBV
(Nguồn:.Hướng dẫn phòng ngừa chuẩn trong các cơ sở KBCB, Quyết định 3671/
QĐBYT, 2012, Bộ Y tế)
Nguồn nhiễm
Tỉ lệ viêm gan lâm sàng
Tỉ lệ nhiễm HBV về mặt
HbsAg +
22%-31%
37%-62%
HbsAg +
1%-6%
23%-37%
2. ĐÁNH GIÁ MỨC ĐỘ DỰ PHÒNG SAU PHƠI NHIỄM (PEP)
2.1. Đánh giá mức độ dự phòng sau phơi nhiễm với HIV
- Khoảng thời gian trải qua kể từ khi phơi nhiễm có nguy cơ
- Khả năng lây nhiễm HIV của nguồn phơi nhiễm
- Nguy cơ lây truyền do nguồn nhiễm và loại phơi nhiễm
lOMoARcPSD|36067889
- Hiệu quả của liệu pháp để điều chỉnh nguy cơ đó
- Độc tính của liệu pháp
- Gánh nặng tuân thủ điều trị các thuốc kháng retrovirus
- Nguy cơ phơi nhiễm loại dịch (Bảng 4.3)
- Xác định xem tiếp xúc da qua da, niêm mạc hoặc không nguyên vẹn với
chất lỏng cơ thể có khả năng truyền nhiễm có nguy cơ lây truyền HIV, HBV hay
HCV
Bảng 4. 3: Đánh giá nguy cơ dựa theo phân loại dịch (Nguồn: Centers for Disease
Control and Prevention, 2001)
LOẠI DỊCH
HIV
HBV
HCV
Bệnh phẩm có nồng độ
HIV, HBV or HCV
Có
Có
Có
Máu, huyết thanh, huyết
tương hoặc các dạng sinh
học khác
Chất lỏng bị ô nhiễm máu
Có
Có
Có
Màng phổi, màng ngoài
tim, dịch màng ngoài da,
màng bụng và dịch não
tủy
Có
Có
Có
Tinh dịch, tiết dịch âm
đạo
Có
Có
Có
Nước bọt
Không, trừ khi
bị ô nhiễm với
máu
Có
Không, trừ
khi bị ô nhiễm
với máu
Sữa mẹ
Có
Có khả năng sinh
học,
Đặc biệt nếu núm
vú là
Bị nứt hoặc chảy
máu hoặc nếu
Mẹ là HBeAg tích
cực
Có khả năng sinh
học,
Đặc biệt nếu núm
vú là
Bị nứt hoặc chảy
máu hoặc nếu
Mẹ là HBeAg tích
cực
Ghép mô hoặc cơ quan
Có
Có
Có

lOMoARcPSD|36067889
Máu được hiến tặng và
các sản phẩm máu được
sản xuất
Nguy cơ tối thiểu tại
Canada
Nguy cơ tối thiểu tại
Canada
Nguy cơ tối thiểu
tại Canada
Mặc dù HBV và HIV đã được tìm thấy trong các chất bài tiết như nước mắt, ói
mửa, phân và nước tiểu, Tuy nhiên, các nghiên cứu dịch tễ học cho thấy không liên quan
đến các chất này trong việc truyền nhiễm HBV và HIV. Nguy cơ lây truyền chỉ tăng lên
nếu những chất tiết này đã bị nhiễm bẩn máu bị nhiễm khuẩn.
Đánh giá theo nguy cơ theo loại phơi nhiễm
Loại phơi nhiễm và ước tính nguy cơ dựa trên mức độ phơi nhiễm với nguồn nhiễm
HIV (Bảng 4.4) cần được xem xét trước khi đề xuất phác đồ điều trị HIV PEP
Bảng 4. 4: Đánh giá HIV PEP theo loại phơi nhiễm
(Nguồn: New York State
Department of Health AIDS Institute, 2013)
Loại phơi nhiễm
Cách thức phơi nhiễm
Loại phơi nhiễm
HIV đã được
khuyến cáo (nguy
cơ phơi nhiễm
cao)
- Có tiếp xúc âm đạo và xâm nhập vào âm đạo hoặc hậu môn
b
- Dùng chung kim
b
- Chấn thương do tiếp xúc với máu hoặc các chất dịch có khả năng
lây nhiễm (bao gồm các loại kim rỗng, vết cắn người, tai nạn) từ
một nguồn được biết tới bị nhiễm HIV hoặc đã biết các yếu tố
nguy cơ
Tiếp xúc rủi ro
thấp đòi hỏi đánh
giá từng trường
hợp phơi nhiễm
với HIV
(Tiếp xúc rủi ro
thấp hơn: đánh
giá các yếu tố làm
tăng nguy cơ
trước khi đề xuất
bắt đầu dự phòng
HIV)
- Tiếp xúc miệng-âm đạo (tiếp xúc và xâm nhập)
- Tiếp xúc miệng-hậu môn (tiếp xúc và xâm nhập)
- Tiếp xúc trực tiếp bằng miệng với hoặc có xuất tinh
- Chích tiếp xúc trực tiếp dương vật với hoặc có xuất tinh
- Chấn thương do tiếp xúc với máu hoặc các chất lỏng có khả năng
lây nhiễm khác (kể cả kim khâu tay với một mũi kim rỗng, vết cắn
người, tai nạn) từ một nguồn có HIV không biết trước đó.
Các yếu tố làm gia tăng nguy cơ:
- Nguồn là người nhiễm HIV có tải lượng vi rút cao
- Có tiếp xúc với niêm mạc miệng không lành lặn (như vết loét
miệng, viêm nướu, vết thương)
- Phơi nhiễm với máu – đây là vấn đề quan trọng để ghi nhận mức
độ phơi nhiễm có thể là tối thiểu và quan trọng nếu nó bị bỏ qua và
không được ghi nhận bởi người bị phơi nhiễm. nếu người bị phơi
nhiễm có báo cáo về việc phơi nhiễm với máu thì PEP phải được
chỉ định.
- Có loét bộ phận sinh dục hoặc có bệnh lây truyền qua đường tình
dục khác

lOMoARcPSD|36067889
Loại phơi nhiễm
không có chỉ định
PEP
- Hôn
c
- Tiếp xúc miệng-miệng mà không bị tổn thương niêm mạc (hồi sức
miệng-miệng)
- Những vết cắn của con người không liên quan đến máu
- Tiếp xúc với kim chích hoặc vật sắc nhọn không tiếp xúc gần đây
với máu
d
- Thủ dâm nhau mà không có sự tổn thương của da hoặc tiếp xúc với
máu
- Tìm kim trong cộng đồng, không thấy máu
a bảng 2.4 đánh giá nguy cơ theo hành vi đặc biệt b
với nguồn biết có nhiễm và không nhiễm HIV
c Không có nguy cơ nếu hôn chạm môi, có nguy cơ nếu hôn mở miệng và sâu nếu có đau
miệng, chảy máu lợi và gây chảy máu d “ ví dụ như kim tiêm và kim lấy máu ở người
bệnh tiểu đường để đo đường máu
Bảng 4. 5: Tính khả năng phơi nhiễm từ người HIV theo hành động phơi nhiễm
(Nguồn: New York State Department of Health AIDS Institute, 2013)
Loại phơi nhiễm
Đánh giá nguy cơ
Tài liệu tham khảo
Đường máu
Truyền máu
90%
Patel, và cộng sự (2014)
Kim đâm khi đang tiêm
chích
0,63%
Patel, và cộng sự (2014)
Kim đâm xuyên da
0,23 %
Patel, và cộng sự (2014)
Tình dục
Qua đường hậu môn
1,4%
Patel, và cộng sự (2014)
Qua đường âm đạo
0,08%
Patel, và cộng sự (2014)
Xâm nhập vào hậu môn
khi giao hợp
0,11%
Patel, và cộng sự (2014)
Xâm nhập vào âm đạo
0,04%
Patel, và cộng sự (2014)
Quan hệ tình dục bằng
miệng
Thấp
a
Varghese, và cộng sự (2002)
Page-Shafer, và cộng sự (2002)
Xâm nhập qua đường
miệng
Thấp
a
Patel, và cộng sự (2014)
Khác
b

lOMoARcPSD|36067889
Cắn mức độ không đáng
kể
không đáng kể
Pretty, và các cộng sự (1999)
Khạc nhổ dính dịch không
đáng kể
không đáng kể
Bắn chất dịch không đáng
kể (tinh dịch hoặc nước
bọt)
không đáng kể
Dùng chung đồ chơi tình
dục
không đáng kể
a HIV truyền qua đường tình dục bằng miệng đã được ghi nhận, nhưng hiếm khi, Ước
tính chính xác về rủi ro không có sẵn. Khuyến khích sử dụng PEP trong phòng lây nhiễm
HIVkhi quan hệ tình dục bằng miệng có xuất tinh, mặc dù khuyến cáo về nguy cơ thấp b
Lây truyền HIV qua đường phơi nhiễm này về mặt kỹ thuật là có thể nhưng rất khó xảy
ra và Không có trường hợp nào được ghi nhận. Nguy cơ gia tăng xảy ra khi hoạt động
liên quan đến việc tiếp xúc với máu
2.2. Đánh giá nguy cơ phơi nhiễm với VGSV B
Đối với tiếp xúc qua da và màng nhầy lớp niêm mạc, cần cân nhắc nhiều yếu tố khi
đưa ra quyết định dự phòng vắc xin viêm gan loại B và / hoặc globulin miễn dịch (HBIg),
bao gồm cả dự đoán tình trạng huyết thanh, tình trạng miễn nhiễm viêm gan B và đáp ứng
vac xin.
Mọi NVYT nên được phòng bằng văcxin viêm gan B: (b) Quản lý các cá nhân tiếp
xúc qua da hoặc niêm mạc với nguồn không bị nhiễm hoặc rủi ro thấp, các yêu tố cho thấy
HBV lây truyền hiệu quả hơn HIV. Khi nguồn là các yếu tố nguy cơ sau đây:
- Nhiều bạn tình,
- Loại hình quan hệ tình dục (quan hệ tình dục qua đường hậu môn có nguy
cơ cao hơn so với quan hệ tình dục qua đường âm đạo, có nguy cơ cao hơn so với dùng
miệng-hậu môn);
- Tiếp xúc trực tiếp qua đường miệng và / hoặc miệng-miệng dường như
không ảnh hưởng đến nguy cơ bị nhiễm HBV;
- Sự có mặt của các bệnh lây truyền qua đường tình dục khác;
- Nguồn gốc là từ một quốc gia lưu hành;
- Mức HBV trong DNA cao hoặc dương tính kháng nguyên HBe trong
nguồn.
Những người bị phơi nhiễm, kể cả nạn nhân bị xâm hại tình dục cũng phải được
quản lý bằng vắc xin viêm gan loại B và / hoặc HBIg
2.3. Đánh giá nguy cơ lây nhiễm VGSV C

lOMoARcPSD|36067889
Mặc dù HCV lây truyền hiệu quả hơn so với HIV bằng đường tiêm, truyền. Lây
qua tiếp xúc tình dục kém hiệu quả hơn nhiều so với cả HBV lẫn HIV. Những người có
nhiều nguy cơ phơi nhiễm là:
- Những người có nhiều bạn tình và những người có các bệnh truyền nhiễm
lây qua đường tình dục có nguy cơ gia tăng khi bị các tai nạn rủi ro.
- Đồng nhiễm HIV dường như làm tăng tỷ lệ lây truyền HCV, trong khi
những cá thể không phát hiện được RNA có tải HCV có nguy cơ truyền HCV cực thấp
hoặc gần như không.
3. NGUYÊN TẮC PHÒNG NGỪA
3.1. Đối với nhân viên y tế
- NVYT phải được học về dự phòng phơi nhiễm (bao gồm đánh giá nguy cơ
phơi nhiễm, cách xử lý ngay sau khi phơi nhiễm và dụ phòng)
- NVYT khi bị tai nạn phải có trách nhiệm khai báo
- NVYT phải được tham vấn thử test HBV, HCV, HIV ngay khi vào làm ở
BV
- Thử test ngay khi có phơi nhiễm và theo dõi nếu (+)
- Báo cáo phơi nhiễm cho những người có trách nhiệm
- Hồ sơ của NVYT cần được ghi nhận và lưu trữ,
- Theo dõi sau phơi nhiễm cần phải được duy trì cho đến khi chấm dứt phơi
nhiễm
3.2. Đối với nhà quản lý
- Lãnh đạo lên kế hoạch kiểm soát phơi nhiễm cho NVYT và xây
dựng quy trình điều trị dự phòng cho NVYT sau khi phơi nhiễm với HIV.
- Xây dựng những mẫu báo cáo để đánh giá, tham vấn, điều trị và
theo dõi phơi nhiễm với các bệnh lây qua đường máu do nghề nghiệp cho
NVYT ngay tức khắc sau tai nạn theo quy định của Bộ Y Tế.
- Thuốc kháng virus lúc nào cũng phải có sẵn để cung cấp kịp thời.
- Phân công người có trách nhiệm tham vấn sau phơi nhiễm, tham
vấn của các chuyên gian về trị liệu HIV khi cho dùng điều trị dự phòng, tuy
nhiên không được làm chậm trễ việc sử dụng thuốc dự phòng.
- Tổ chức các lớp huấn luyện trình tự xử trí khi có tai nạn nghề
nghiệp xảy ra: từ xử lý tai nạn ngay sau khi có phơi nhiễm, tới viết bản tường
trình đến tham vấn, nhận thuốc điều trị và vào sổ theo dõi.
- Mọi NVYT khi có phơi nhiễm với HIV đều được theo dõi bảo mật
tại những những phòng, khoa chịu trách nhiệm về vấn đề này.
3.3. Đối với NV kiểm soát nhiễm khuẩn
- Xây dựng các tài liệu hướng dẫn, quy trình, quy định về dự phòng
phơi nhiễm cho NVYT và trình lãnh đạo bệnh viện phê duyệt,
- Tư vấn cho NVYT về các trường hợp có hay không có phơi nhiễm
khi có yêu cầu, và định kỳ cho các khoa có nguy cơ cao.

lOMoARcPSD|36067889
- Thực hiện huấn luyện, giáo dục cho toàn thể NVYT về phòng ngừa
tai nạn nghề nghiệp và dự phòng phơi nhiễm
- Kiểm tra, giám sát việc thực hành của NVYT khi có nguy cơ phơi
nhiễm với máu và dịch của NB nhiễm các tác nhân lây truyền qua đường máu.
- Báo cáo cho các nhà quản lý, phòng ban thường xuyên mỗi tháng,
quý, năm để có kế hoạch cải tiến và ngăn ngừa kịp thời.
4. BIỆN PHÁP PHÒNG NGỪA
4.1. Thực hiện đúng hướng dẫn về phòng ngừa chuẩn và phòng ngừa bổ sung
Mọi nhân viên y tế đều phải thực hiện đúng các hướng dẫn về phòng ngừa chuẩn
và phòng ngừa bổ sung do BYT ban hành theo quyết định 361/QĐ-BYT về hướng dẫn
phòng ngừa chuẩn, hướng dẫn tiêm an toàn
Những nội dung chính của phòng ngừa chuẩn bao gồm:
- Vệ sinh tay
- Sử dụng phương tiện phòng hộ cá nhân
- Vệ sinh hô hấp và vệ sinh khi ho và hắt hơi
- Sắp xếp NB
- Tiêm an toàn và phòng ngừa tổn thương do vật sắc nhọn
- Vệ sinh môi trường
- Xử lý dụng cụ
- Xử lý đồ vải
- Xử lý chất thải
4.2. Quy trình dự phòng sau phơi nhiễm
4.2.1. Quy trình dự phòng sau phơi nhiễm với HIV Bước
1: Xử trí vết thương phơi nhiễm
- Khi tai nạn xảy ra, vết thương và những chỗ da đã
tiếp xúc trực tiếp với máu hoặc dịch cơ thể nên nhanh chóng rửa
với xà bông và nước; - Niêm mạc cần được dội rửa bằng nước
sạch.
- Không có bằng chứng là dùng thuốc sát trùng để
săn sóc vết thương hoặc nặn vết thương cho chảy dịch ra làm giảm
nguy cơ lây truyền HIV.
- Không chống chỉ định dùng thuốc sát trùng. Việc
bôi các chất ăn mòn (ví dụ như thuốc tẩy) hoặc tiêm các thuốc sát
trùng hoặc tẩy trùng vào trong vết thương không được khuyến cáo.
Bước 2: Đánh giá mức độ phơi nhiễm
Đánh giá dựa trên: loại dịch tiết, đường vào và độ nặng của phơi nhiễm (Xem phần
đánh giá nguy cơ bảng…..):
- Dịch tiết là máu hoặc dịch có chứa máu, dịch có
khả năng lây nhiễm (tinh dịch, dịch âm đạo, dịch tủy sống, dịch
khớp, dịch màng phổi, bụng, tim và dịch ối).

lOMoARcPSD|36067889
- Đường vào: do thương tổn xuyên da ( do kim hoặc
các vật sắc nhọn khác đâm) hoặc do tiếp xúc với niêm mạc.
- Trường hợp bị bắn máu hoặc dịch tiết, xem xét xem
có tiếp xúc trực tiếp dịch tiết với vùng da tiếp xúc không lành lặn (
ví dụ có viêm da, trầy sước hoặc vết thương hở).
- Tiếp xúc kéo dài và xảy ra trên vùng da diện tích
lớn: phòng ngừa sau phơi nhiễm dựa trên từng trường hợp hoặc tùy
yêu cầu NVYT.
- Bất cứ sự tiếp xúc trực tiếp nào với lượng HIV đậm
đặc trong phòng thí nghiệm nghiên cứu/ cơ sở sinh đẻ đều được dự
phòng thích hợp.
- Đối với vết cắn do người gây ra, đánh giá lâm sàng
nguy cơ phơi nhiễm phải tính ở cả người bị cắn và người cắn.
Bước 3: Báo cáo phơi nhiễm
- Ngày và thời gian phơi nhiễm.
- Thủ thuật thực hiện: bao gồm nơi và cách thức xảy
ra phơi nhiễm
- Nếu phơi nhiễm là vật sắc nhọn: ghi nhận loại dụng
cụ, thời gian, cách thức xảy ra phơi nhiễm.
- Phơi nhiễm: loại, số lượng dịch/chất tiết và độ nặng
của phơi nhiễm (qua da, độ sâu của thương tổn, và lượng máu hoặc
dịch đã bơm vào qua da hoặc niêm mạc tiếp xúc), đồng thời phải
ước tính lượng của trạng của da khi phơi nhiễm ( da nứt nẻ, trầy
sước hay lành lặn).
- Nguồn phơi nhiễm: vật liệu có chứa HIV, nếu
nguồn đó bị nhiễm HIV, giai đoạn của bệnh, bệnh sử sử dụng thuốc
kháng retrovirus, lượng virus chứa, và những thông tin về kháng
thuốc chống retrovirus.
- Những chi tiết về người bị phơi nhiễm: các loại
vacine phòng ngừa đã sử dụng, tình trạng đáp ứng với vacine.
- Những chi tiết về tham vấn, xử trí và theo dõi sau
phơi nhiễm.
Bước 4: Đánh giá và xét nghiệm nguồn phơi nhiễm
Đánh giá tình trạng nhiễm HIV của người bệnh nguồn mà máu hoặc dịch tiết và
thông tin được ghi nhận từ hồ sơ bệnh án của BN:
- Xét nghiệm HIV trước đó/ kết quả XN miễn dịch
học (đếm CD4 +)
- Các triệu chứng LS: hội chứng gợi ý nhiễm HIV
tiên phát hoặc bệnh suy giảm miễn dịch chưa rõ chẩn đoán.
- Tiền sử có khả năng phơi nhiễm với HIV ( tiêm ma
túy, quan hệ tình dục với bạn tính có HIV dương tính, quan hệ tình

lOMoARcPSD|36067889
dục với nhiều bạn tình ( luyến ái khác phái/ hoặc cùng phái) hoặc
đã được truyền máu.
- Nếu biết nguồn bệnh có nhiễm HIV: giai đoạn
nhiễm HIV của người đó: CD4+, lượng virus chứa, trị liệu kháng
retrovirua hiện thời hay trước đó để lựa chọn phác đồ điều trị sau
phơi nhiễm thích hợp.
- Nếu không rõ tình trạng HIV của BN: cần thông
báo cho bệnh nhân về biến cố, để làm xét nghiệm HIV. Chú ý vấn
đề bảo mật.
- Nếu nguồn HIV âm tính và không có bằng chứng
lâm sàng hoặc triệu chứng của nhiễm HIV, không cần làm thêm xét
nghiệm.
Bước 5: Lựa chọn phác đồ điều trị dự phòng sau phơi nhiễm
Phác Đồ PEP 2 Thuốc
4 tuần (28 ngày) với cả hai thuốc Zidovudine 600mg/ngày chia ra nhiều liều:
- 300 mg: 2 lần/ ngày;
- 200 mg, 3 lần/ngày; - 100 mg/ mỗi 4 giờ) và
Lamivudine 150 mg, 2 lần/ngày.
Phác Đồ PEP Mở Rộng 3 Thuốc - Phác đồ
cơ bản +/ Indinavir 800 mg/8 giờ - Hoặc
Nelfinavir 750 mg, 3 lần/ ngày.
- Indinavir: dùng lúc bụng đói và uống nhiều nước (
ví dụ: 6 cốc nước, mỗi cốc chứa 200 ml/ ngày, với thức ăn.
Lựa chọn phác đồ phù hợp
Bảng 4. 6: Phác đồ điều trị sau phơi nhiễm với tổn thương xuyên qua da (Nguồn:
Hướng dẫn phòng ngừa chuẩn, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế )
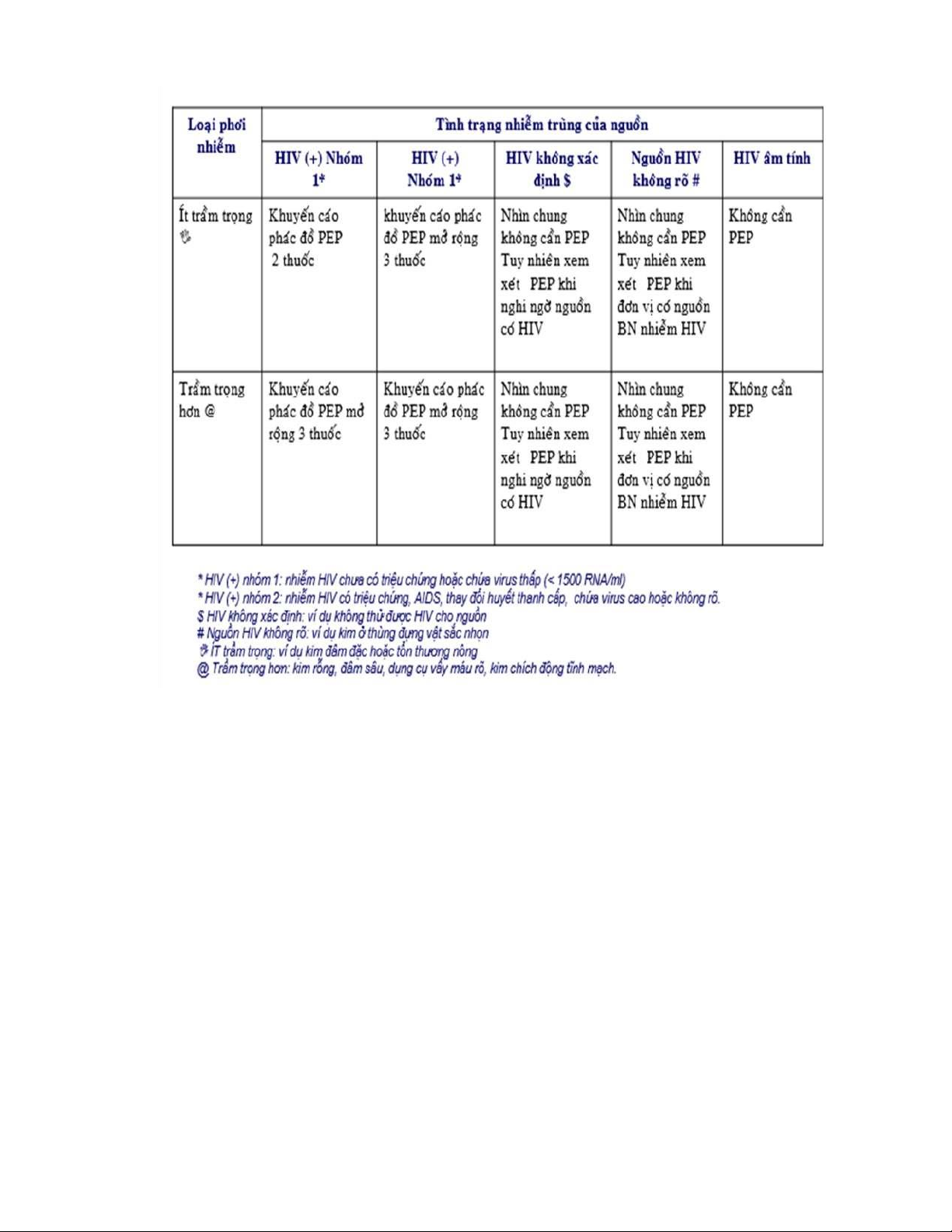
lOMoARcPSD|36067889
Bảng 4. 7: Phác đồ điều trị sau phơi nhiễm ở niêm mạc hay da không lành lặn (Nguồn:
Hướng dẫn phòng ngừa chuẩn, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế)
lOMoARcPSD|36067889
Bước 6: Xác định thời điểm bắt đầu phòng ngừa sau phơi nhiễm
- Đảm bảo phòng ngừa sau phơi nhiễm kịp thời: bắt
đầu càng sớm càng tốt.
- Phơi nhiễm phải được coi như làm một cấp cứu nội
khoa và phòng ngừa càng sớm càng tốt ( trong vòng vài giờ). Dự
phòng phơi nhiễm HIV nên bắt đầu càng sớm càng tốt, tốt nhất là
trong vòng 2 giờ sau khi phơi nhiễm. Không có lợi nếu để quá 72
giờ sau khi phơi nhiễm (Trung tâm phòng chống và kiểm soát bệnh
tật Hoa Kỳ, 2005).
- Trị liệu trễ sau phơi nhiễm (ví dụ 1, hai tuần) có thể
được xét đến, nếu các phơi nhiễm có nguy cơ cao vì thậm trí ngay
cả khi NK không được phòng ngừa, trị liệu sớm nhiễm HIV cấp có
thể có ích.
Bước 7: Theo dõi nhân viên y tế phơi nhiễm với HIV
Xét nghiệm ban đầu huyết thanh học vào thời điểm phơi nhiễm

lOMoARcPSD|36067889
- Nếu BN nguồn dương tính HIV: tham vấn theo dõi,
xét nghiệm sau phơi nhiễm, và đánh giá bệnh dù có cần điều trị
phòng ngừa sau phơi nhiễm hay không.
- Xét nghiệm tìm kháng thể HIV: ít nhất trong 6
tháng sau phơi nhiễm ( vào lúc 6, 12 tuần và 6 tháng). Một số tình
huống cần theo dõi 12 tháng gồm có: cần dùngcác phác đồ chống
retrovirus mạnh (hơn 2 thứ thuốc), hoặc phơi nhiễm cùng lúc với
HCV.
- Nên xét nghiệm HIV ngay nếu NVYT có hội chứng
retrovirus cấp, bất kể thời gian từ khi bị phơi nhiễm là bao lâu.
- Nếu BN nguồn bị nhiễm HIV/gần đây có hành vi
có nguy cơ nhiễm HIV, xét nghiệm kháng thể kháng HIV ban đầu
và theo dõi ở NVYT ( mỗi 3 và/hoặc 6 tháng sau phơi nhiễm) nên
được xem xét.
- Nên ELISA tìm kháng thể kháng HIV theo dõi thay
đổi huyết thanh Gíam sát và xử trí độc tính của thuốc dự phòng
ngừa sau phơi nhiễm Theo dõi độc tính thuốc lúc ban đầu và 2
tuần sau khi điều trị.
Tối thiểu: công thức máu, chức năng thận và gan. Gíam sát đường huyết phải được
thực hiện trên bất kỳ NVYT có dùng PIs nào trong phác đồ.
- Nếu BN được dùng ZDV: giám sát tiểu ra tinh thể,
tiểu máu, thiếu máu huyết tán và viêm gan. Nếu ghi nhận có độ
tính, nên xem xét đổi phác đồ điều trị sau khi tham khảo chuyên
gia.
- Ghi nhận những thuốc mà NVYT đang dùng và
bệnh tiềm ẩn hoặc các tình huống bất thường.
- NVYT không hoàn tất phác đồ khuyến cáo do các
tác dụng phụ, thường có thể xử trí các triệu chứng này mà không
cần thay đổi phác đồ bằng các cho các thuốc giảm nhu động ruột,
chuốc chống nôn, hoặc các thuốc chữa triệu chứng khác
Tham vấn và giáo dục
Mặc dù nhiễm HIV sau một phơi nhiễm không thường xảy ra, dù biết nguy cơ lây
truyền HIV là thấp
NVYT phải trị liệu phác đồ 4 tuần phòng ngừa và phải tuân theo các biện pháp về
hành vi để phòng ngừa sự lây truyền thứ phát, không được tự ý bỏ thuốc.
- NVYT bị phơi nhiễm được khuyên dùng các biện
pháp sau đây để ngăn ngừa lây truyền thứ phát trong giai đoạn theo
dõi, đặc biệt 6 – 12 tuần đầu sau phơi nhiễm:
- Kiêng cữ quan hệ tình dục hoặc dùng bao cao su để
ngăn ngừa lây truyền qua đường tình dục.
- Tránh mang thai

lOMoARcPSD|36067889
- Hoãn việc cho máu, huyết tương, phủ tạng, mô/
tinh dịch.
4.2.2. Dự phòng phơi nhiễm với HBV
Chủng ngừa HBV là biện pháp hiệu quả nhất để phòng ngừa viêm gan vi rút B cho
NVYT. Tất cả nhân viên y tế có nguy cơ cao bị phơi nhiễm với máu hoặc dịch tiết cần phải
được chủng ngừa VGSVB. Nếu chưa được chủng ngừa, nên chủng ngừa VGSV B sau
phơi nhiễm, bất kể tình trạng nhiễm VGSVB của người bệnh nguồn. Globulin miễn dịch
VGSVB (HBIG) có hiệu quả ngăn ngừa nhiễm VGSVB sau khi bị phơi nhiễm.
Điều trị sau phơi nhiễm nên bắt đầu càng sớm càng tốt sau khi bị phơi nhiễm, tốt
nhất là trong vòng 24 giờ, và không trể hơn 7 ngày. Cách xử trí tóm tắt qua bảng 4.8
HBIg nên được cung cấp trong vòng 48 giờ sau khi tiếp xúc. Hiệu quả của HBIg giảm đáng
kể sau 48 giờ nhưng có thể được cho đến 7 ngày sau khi phơi nhiễm. Điều này cho phép
thời gian cần thiết cho tạo globulin miễn nhiễm.
Trị liệu sau phơi nhiễm rất có hiệu quả trong phòng ngừa nhiễm VGSV B nên
không khuyến cáo theo dõi thường qui. Tuy nhiên, nếu có bất kỳ triệu chứng nào gợi
ý viêm gan nên báo lên khoa chống nhiễm khuẩn.
Bảng 4. 8: Xử trí phơi nhiễm VGSV B sau tiếp xúc với nguồn máu có /có thể có HbsAg
(Nguồn: Hướng dẫn phòng ngừa chuẩn, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế)
Người bị phơi
nhiễm
Khi Nguồn Máu Tiếp Xúc Có
HBsAg+
HBsAg-
Không rỏ hoặc không
XN
Chưa tiêm
chủng HBV
HBIG §, chủng ngừa liều
viêm gan B đầu
tiên
Chủng ngừa liều
viêm gan B đầu
tiên
Chủng ngừa liều viêm
gan B đầu tiên
Đã có
chủng
ngừa HBV
Biết có đáp ứng
kháng thể Anti
HBs+ £
Biết không đáp
ứng kháng thể
Anti HBs-
Không biết ->
Không cần điều trị
HBIG 2 liều hoặc HBIG
1 liều và tái chủng lại
Xét nghiệm tìm Anti
HBs người bị
phơi
nhiễm
Nếu nồng độ Anti HBs
không đủ: 1 liều
HBIG§, và tái chủng lại
Nếu nồng độ Anti HBs
đủ: không cần điều trị
Không cần điều
trị
Không cần điều
trị
Không cần điều
trị
Không cần điều trị
Nếu biết nguồn nhiễm
có nguy cơ cao điều trị
như HBsAg+
Xét nghiệm tìm Anti
HBs người bị phơi nhiễm
£
Nếu nồng độ Anti HBs
không đủ: tái chủng lại
Nếu nồng độ Anti HBs
đủ: không cần điều trị
§ Liều HBIG 0,06 ml/Kg TB
£ Có đáp ứng kháng thể >10IU/ml

lOMoARcPSD|36067889
4.2.3. Dự phòng phơi nhiễm với Viêm gan siêu vi C
Chưa có thuốc chủng đối với VGSV C. Immunoglobin IG và thuốc kháng virus
không được khuyến cáo cho phòng ngừa sau khi bị phơi nhiễm. Các nghiên cứu cho thấy
trị liệu sớm nhiễm HCV bằng interferon có liên quan với một tỉ lệ khỏi cao hơn. Tuy nhiên,
chưa có dữ kiện chứng minh trị liệu bắt đầu trong giai đoạn cấp của nhiễm trùng là có hiệu
quả hơn trị liệu sớm nhiễm HCV mạn tính.
Đối với nguồn bệnh, xét nghiệm ban đầu tìm anti HCV
Đối với người bị phơi nhiễm với nguồn bệnh có HCV dương tính
- Xét nghiệm anti HCV ban đầu và hoạt tính ALT; và
- Theo dõi xét nghiệm anti HCV (ví dụ, mỗi 4-6 tháng) và hoạt tính ALT
- Có thể làm xét nghiệm HCV RNA vào tuần thứ 4-6 để chẩn đoán sớm
- Xác định bằng xét nghiệm anti HCV bổ sung cho tất cả các kết quả anti
HCV dương tính bằng thử nghiệm miễn dịch men
TÓM TẮT BÀI
Phơi nhiễm với máu và dịch cơ thể của người bệnh có chứa mầm bệnh HIV, HBV,
HCV là một tai nạn (rủi ro) thường gặp trong quá trình chăm sóc và điều trị người bệnh.
Đây là một cấp cứu nội khoa mà người NVYT phải thực hành ngay lập tức và tuân thủ
đúng quy định do Bộ Y Tế đề ra. Dự phòng cho NVYT khi có tiếp xúc với máu và dịch
tiết của NB là một vấn đề đảm bảo an toàn nghề nghiệp cho NVYT.
Việc tiêm phòng vác xin HBV là một biện pháp bắt buộc cho NVYT để đảm bảo
họ không bị lây nhiễm và không lây nhiễm cho người khác trong quá trình điều trị và chăm
sóc NB.
Các cơ sở KBCB cần phải có một chính sách cụ thể và cung cấp các phương tiện
thiết yếu cho việc phòng ngừa các tai nạn cho NVYT, như phương tiện phòng hộ cá nhân,
thùng đựng chất thải sắc nhọn và thuốc dự phòng đủ cho NVYT.
Thường xuyên phải huấn luyện đào tạo kiến thức,kỹ năng thực hành phòng ngừa
tai nạn cho nhân viên y tê.
CÂU HỎI TỰ LƯỢNG GIÁ
1. Nhân viên y tế là:
A. Những người lao động đang thực hiện công tác chăm sóc và bảo vệ sức khỏe của
nhân dân tại các KBCB,
B. Các bác sĩ, điều dưỡng, kỹ thuật viên, hộ lý, nhân viên vệ sinh, nhân viên y tế
công cộng, học sinh, sinh viên,
C. Những người có những hoạt động tiếp xúc liên quan tới NB hoặc với máu hay
dịch cơ thể khác từ NB trong bệnh viện, phòng xét nghiệm, hoặc những cơ sở
chăm sóc y xã hội khác. D. Tất cả đều đúng
2. Phơi nhiễm là tình trạng:
A. Có tiếp xúc với máu, mô hoặc dịch tiết cơ thể của nguồn bệnh nhiễm HIV như:
vết thương xuyên qua da do kim đâm hoặc da bị cắt bởi những vật sắc, nhọn

lOMoARcPSD|36067889
B. Bắt tay,ôm, hôn người bệnh
C. Vận chuyển người bệnh bằng băng ca
D. Tất cả đều đúng
3. Thời gian thiết lập điều trị dự phòng tốt nhất là:
A. Ngay sau khi bị phơi nhiễm
B. Không quá 72 giờ kể từ sau phơi nhiễm
C. Sau 1 tuần
D. Không cần quan tâm đến thời gian
4. Xử lý ban đầu ngay sau khi bị phơi nhiễm là quan trọng nhất bao gồm:
A. Sát khuẩn ngay với dung dịch sát khuẩn
B. Nặn máu, bôi cồn
C. Rửa ngay dưới vòi nước sạch
D. Tất cả đều đúng
5. Thời gian uống thuốc dự phòng là:
A. 1 tuần
B. 1 tháng (4 tuần)
C. 6 tháng
D. 1 năm
6. Khi bị tác dụng phụ của thuốc NVYT cần:
A. Ngưng thuốc ngay
B. Đến gặp bác sĩ điều trị để được tư vấn
C. Cứ uống vài ngày sau sẽ hết D. Tự thay đổi thuốc cũng được
7. Khi bị phơi nhiễm không nên:
A. Cho máu B. Hiến tạng
C. Tình dục không an toàn
D. Tất cả đều đúng
ĐÁP ÁN: 1D, 2A, 3A, 4C, 5B, 6B, 7D
TÀI LIỆU THAM KHẢO
1. Ling Moi Lin, Seto Wing Hong (2014). Sổ tay kiểm soát nhiễm khuẩn dùng
cho NVYT Khu vực Châu Á. Nhà xuất bản Y học, Hà Nội, tr.101-122.
2. Bộ Y Tế (2013). Hướng dẫn thực hành kiểm soát nhiễm khuẩn môi trường
bệnh viện. Nhà xuất bản Y học, Hà Nội, tr.102-112 .
3. Bộ Y Tế (2012). Hướng dẫn phòng ngừa chuẩn trong các cơ sở khám chữa
bệnh. Ban hành kèm theo Quyết định số 3671/QĐ-BYT, tr. 1-32.

lOMoARcPSD|36067889
BÀI 5 VỆ SINH TAY
MỤC TIÊU
Sau khi học xong bài này, sinh viên có thể:
- Trình bày được các thuật ngữ sử dụng trong vệ sinh tay, các thời điểm cần
vệ sinh tay theo Tổ chức Y tế Thế giới (WHO), chỉ định và kỹ thuật vệ sinh tay.
- Giải thích được khái niệm “lây truyền mầm bệnh qua bàn tay” và mối liên
hệ giữa vệ sinh tay và nhiễm khuẩn bệnh viện.
- Thực hành đúng kỹ thuật vệ sinh tay thường qui bằng xà phòng và nước,
kỹ thuật sát khuẩn tay nhanh bằng dung dịch chứa cồn.
- Tôn trọng người bệnh qua việc tăng cường ý thức, duy trì thói quen vệ sinh
tay và tính chuyên nghiệp của nhân viên y tế trong công tác kiểm soát nhiễm khuẩn.
NỘI DUNG BÀI GIẢNG
1. ĐẠI CƯƠNG
1.1. Các thuật ngữ
Hand wash, hand washing = rửa tay
Hand hygiene = vệ sinh tay
Hand hygiene indication = chỉ định vệ sinh tay
Hand hygiene moment = thời điểm vệ sinh tay
Hand hygiene products = sản phẩm vệ sinh tay
Hand hygiene practice/technique = thực hành/kỹ thuật vệ sinh
tay 1.2. Mối liên quan giữa vệ sinh tay và nhiễm khuẩn bệnh viện
Hậu quả của nhiễm khuẩn bệnh viện:
- Tăng chi phí điều trị
- Kéo dài thời gian nằm viện
- Tăng tỷ lệ bệnh tật và tử vong
Nhiễm khuẩn bệnh viện và vệ sinh tay có mối liên quan mật thiết: nếu không thực hiện
vệ sinh tay hoặc thực hiện không đúng sẽ làm tăng tỷ lệ nhiễm khuẩn bệnh viện. Nói cách
khác, vệ sinh tay đã được chứng minh là biện pháp hữu hiệu nhất và kinh tế nhất trong
phòng ngừa nhiễm khuẩn bệnh viện.
1.3. Vi khuẩn thường trú trên da bàn tay
Số đơn vị tạo khuẩn lạc trung bình trên toàn bộ da bàn tay: 1,85x10
4
CFU
- Tối thiểu: 0
- Tối đa: 7.68x10
5
CFU
Theo cm
2
da bàn tay: trung bình 4.64x10
2
CFU/cm
2
- Tối đa là 1.92x10
4
CFU/cm
2
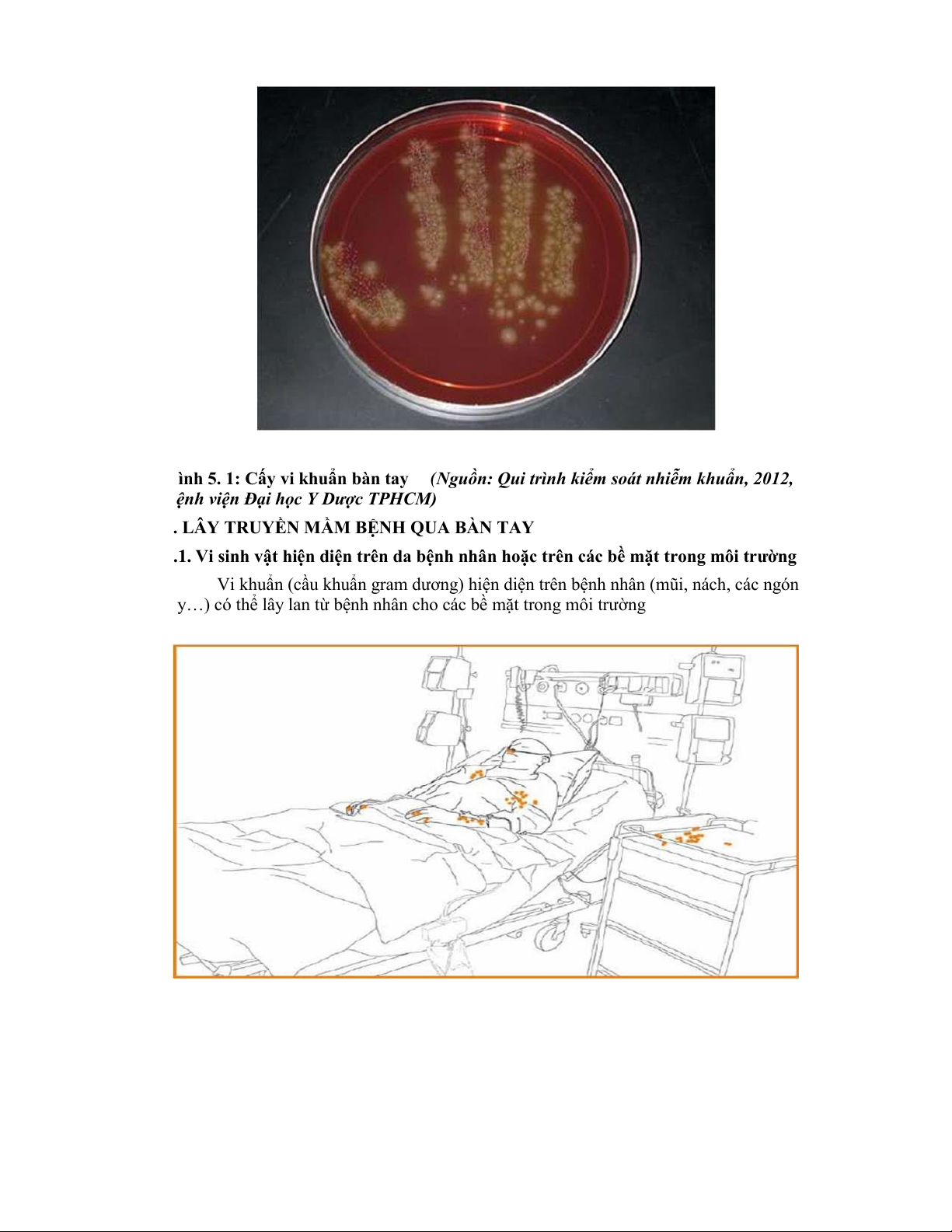
lOMoARcPSD|36067889
Hình 5. 2: Vi sinh vật hiện diện trên bệnh nhân và trên mặt bàn (Nguồn: Qui trình
kiểm soát nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM)
2.2. Sự di chuyển của vi sinh vật qua bàn tay của nhân viên y tế
Hình 5. 1: Cấy vi khuẩn bàn tay
(
Nguồn: Qui trình kiểm soát nhiễm khuẩn, 2012,
Bệnh viện Đại học Y Dược TPHCM)
2
. LÂY TRUYỀN MẦM BỆNH QUA BÀN TAY
2.1.
Vi sinh vật hiện diện trên da bệnh nhân hoặc trên các bề mặt trong môi trường
Vi khuẩn (cầu khuẩn gram dương) hiện diện trên bệnh nhân (mũi, nách, các ngón
tay…) có thể lây lan từ bệnh nhân cho các bề mặt trong môi trường
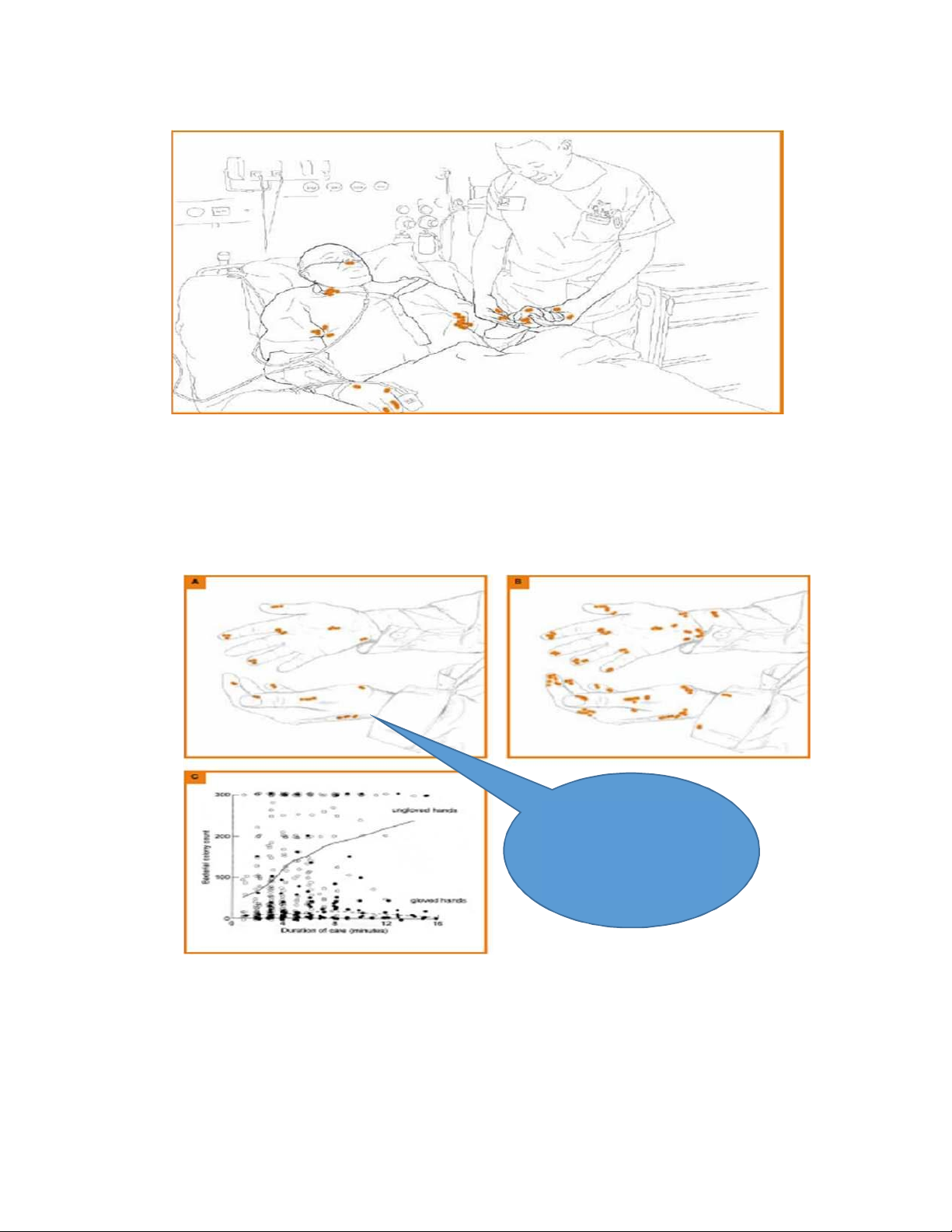
lOMoARcPSD|36067889
Vi khuẩn có thể lan truyền từ bệnh nhân sang bàn tay của người nhân viên y tế qua tiếp
xúc trực tiếp giữa NVYT và bệnh nhân.
Hình 5. 3: Lây truyền vi sinh vật giữa bệnh nhân và NVYT qua trung gian bàn tay
(Nguồn: Qui trình kiểm soát nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM)
2.3. Vi sinh vật sống sót trên bàn tay nhân viên y tế
Vi khuẩn sống sót được trên bàn tay của nhân viên y tế và sinh sôi tăng trưởng theo
thời gian lâu dần
Hình 5. 4: Vi khuẩn sống sót và sinh sôi trên bàn tay của nhân viên y tế (Nguồn: Qui
trình kiểm soát nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM)
2.4. Hậu quả của không rửa tay hoặc rửa tay không sạch
Vi khuẩn sống
sót được trên
bàn tay của
NVYT
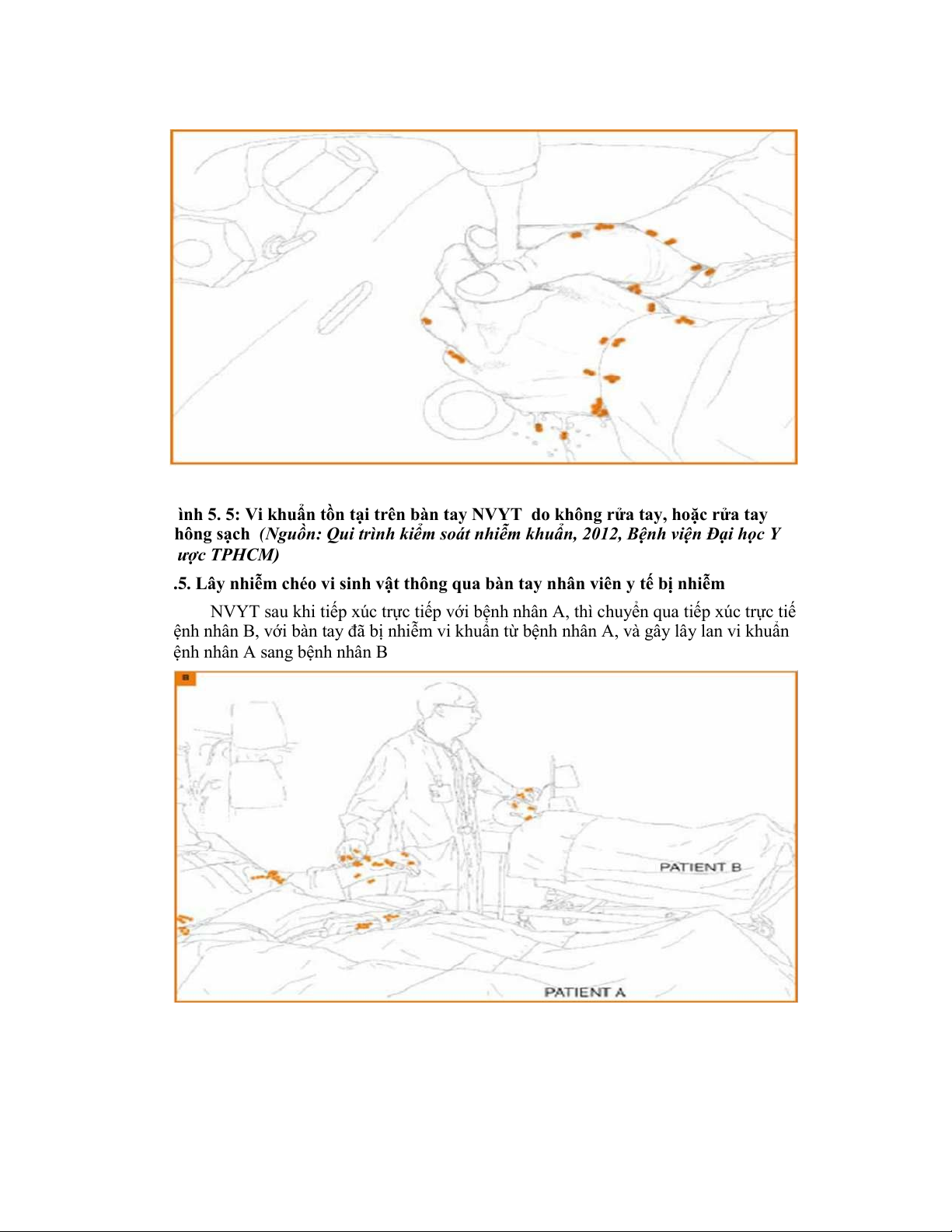
lOMoARcPSD|36067889
Khi không rửa tay, hoặc rửa tay không sạch (không đúng kỹ thuật, hóa chất không
hiệu quả, thời gian tiếp xúc ngắn…) vi khuẩn vẫn tồn tại trên bàn tay NVYT
Hình 5. 6: Lây nhiễm chéo vi sinh vật giữa các bệnh nhân thông qua bàn tay NVYT
(Nguồn: Qui trình kiểm soát nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM)
NVYT sau khi tiếp xúc với túi đựng nước tiểu của bệnh nhân, thì bàn tay đã bị nhiễm vi
khuẩn (trực khuẩn gram âm) rồi chuyển qua bắt tay người bệnh, và lây lan vi khuẩn từ
vùng niệu lên bàn tay người bệnh
Hình 5. 5: Vi khuẩn tồn tại trên bàn tay NVYT do không rửa tay, hoặc rửa tay
không sạch
(
Nguồn: Qui trình kiểm soát nhiễm khuẩn, 2012, Bệnh viện Đại học Y
Dược TPHCM)
2.5
. Lây nhiễm chéo vi sinh vật thông qua bàn tay nhân viên y tế bị nhiễm
NVYT sau khi tiếp xúc trực tiếp với bệnh nhân A, thì chuyển qua tiếp xúc trực tiếp
bệnh nhân B, với bàn tay đã bị nhiễm vi khuẩn từ bệnh nhân A, và gây lây lan vi khuẩn từ
bệnh nhân A sang bệnh nhân B
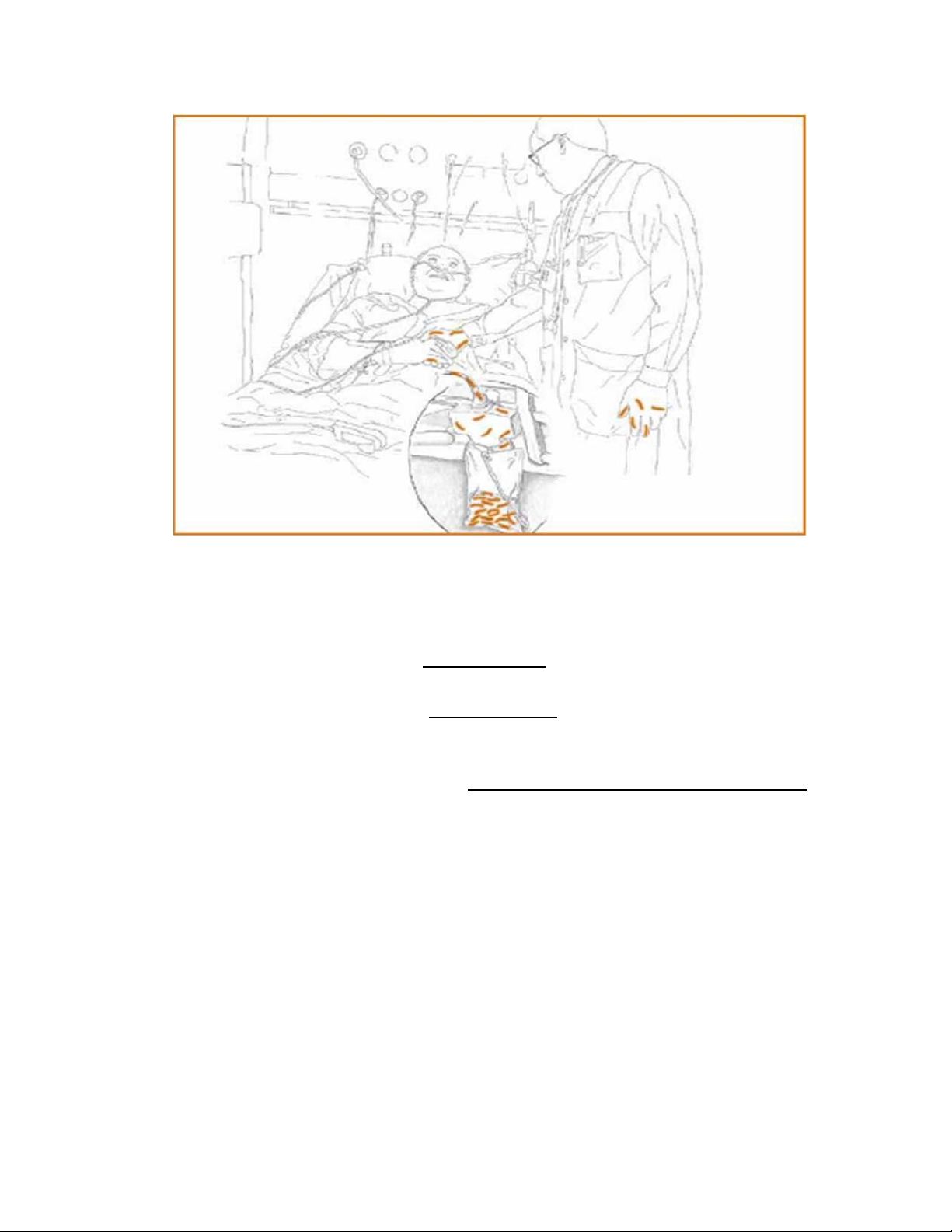
lOMoARcPSD|36067889
Hình 5. 7: Lây nhiễm chéo vi sinh vật từ túi đựng nước tiểu (Nguồn: Qui trình kiểm
soát nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM)
3. CHỈ ĐỊNH VỆ SINH TAY
- Rửa tay với nước và xà bông khi “nhìn thấy dơ bằng mắt thường”;
khi “nhìn thấy dính máu và dịch tiết bằng mắt thường”; “sau khi đi vệ sinh”
- Rửa tay với nước và xà bông khi nghi ngờ/hoặc có bằng chứng
tiếp xúc với tác nhân vi khuẩn tạo bào tử (ví dụ trong khi xảy ra vụ dịch nhiễm
Clostridium difficile)
- Vệ sinh tay bằng dung dịch sát khuẩn tay nhanh có chứa cồn
trong tất cả các trường hợp liệt kê sau đây, và với điều kiện tay không bị bẩn
nhìn thấy được
+ Trước & sau khi tiếp xúc (đụng chạm) với bệnh nhân
+ Trước khi thực hiện một thủ thuật xâm nhập (dù có mang găng hay không)
+ Sau khi tiếp xúc (đụng chạm) với dịch cơ thể, chất bài tiết, chất nhầy niêm mạc,
da có vết thương/vết trầy xước (da không nguyên vẹn), và băng-gạc vết thương
+ Khi di chuyển từ một vùng cơ thể bị nhiễm (của người bệnh) sang một vùng cơ
thể khác
+ Sau khi tiếp xúc (đụng chạm) với các vật dụng & bề mặt (bao gồm cả các dụng
cụ y tế) trong vùng chung quanh bệnh nhân
+ Sau khi tháo bỏ găng (dù là găng vô trùng hay không)
- Một số vấn đề khác
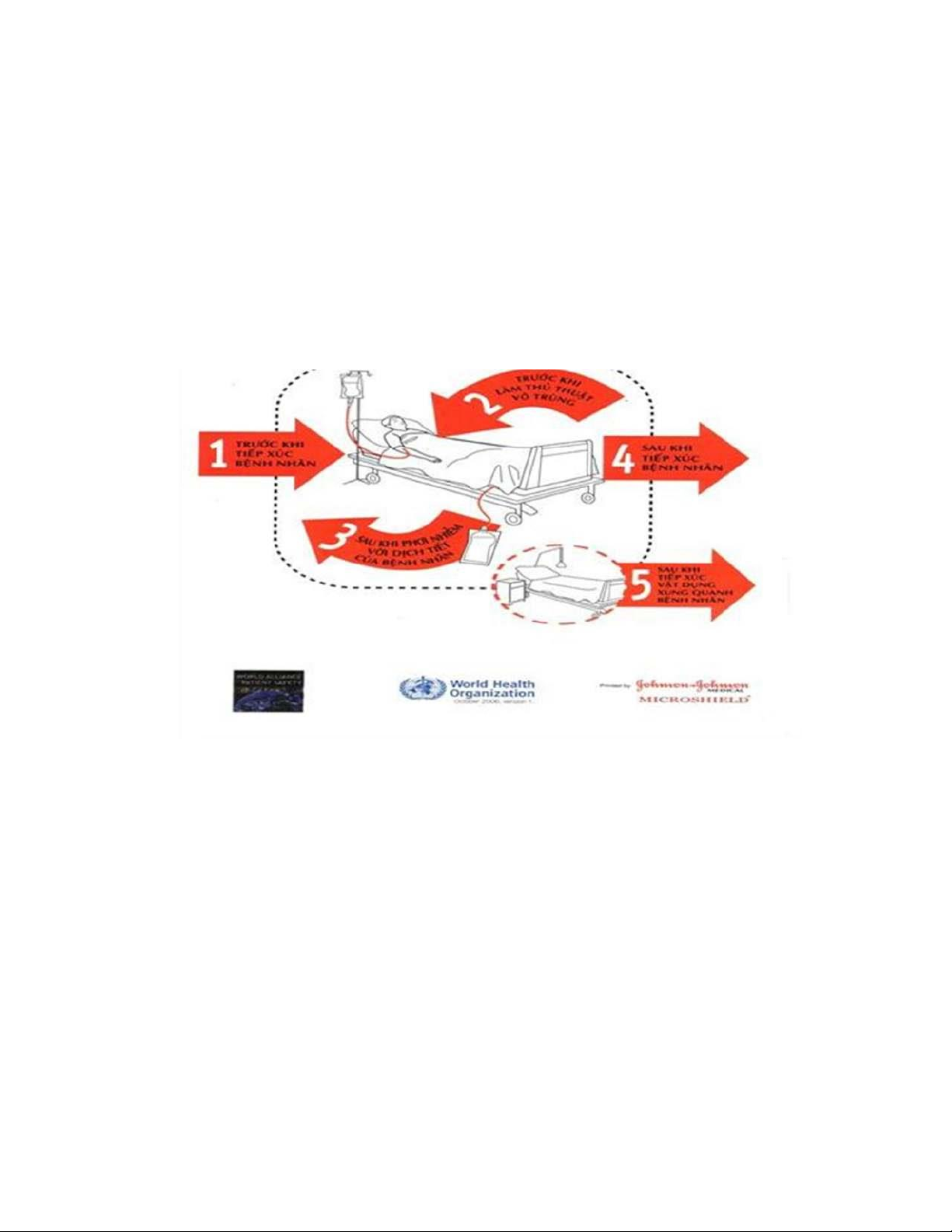
lOMoARcPSD|36067889
+ Trước khi chuẩn bị thuốc cho bệnh nhân hoặc trước khi chuẩn bị thức ăn: cần sát
khuẩn tay nhanh hoặc rửa tay với nước và xà bông thông thường/kháng khuẩn
+ Xà bông và cồn không nên dùng cùng lúc
- 5 thời điểm Vệ sinh tay khi ở trong vùng chăm sóc bệnh nhân
(1) Trước khi tiếp xúc (đụng chạm) bệnh nhân
(2) Trước khi tiến hành một thủ thuật vô khuẩn
(3) Sau khi tiếp xúc (đụng chạm) với máu và dịch cơ thể của bệnh nhân
(4) Sau khi tiếp xúc (đụng chạm) bệnh nhân
(5) Sau khi tiếp xúc (đụng chạm) vào vùng xung quanh bệnh nhân
Hình 5. 8: Các thời điểm vệ sinh tay theo Tổ chức y tế Thế giới (WHO) (Nguồn: Kiểm
soát nhiễm khuẩn bệnh viện, NXB Y học, 2011, Lê Thị Anh Thư)
4. QUY TRÌNH KỸ THUẬT VỆ SINH TAY
4.1. Sát khuẩn tay nhanh với dung dịch/gel có chứa cồn
Quy trình sát khuẩn tay nhanh gồm 6 bước kỹ thuật như Hình 5.9
Ghi chú: Mỗi bước chà 5 lần
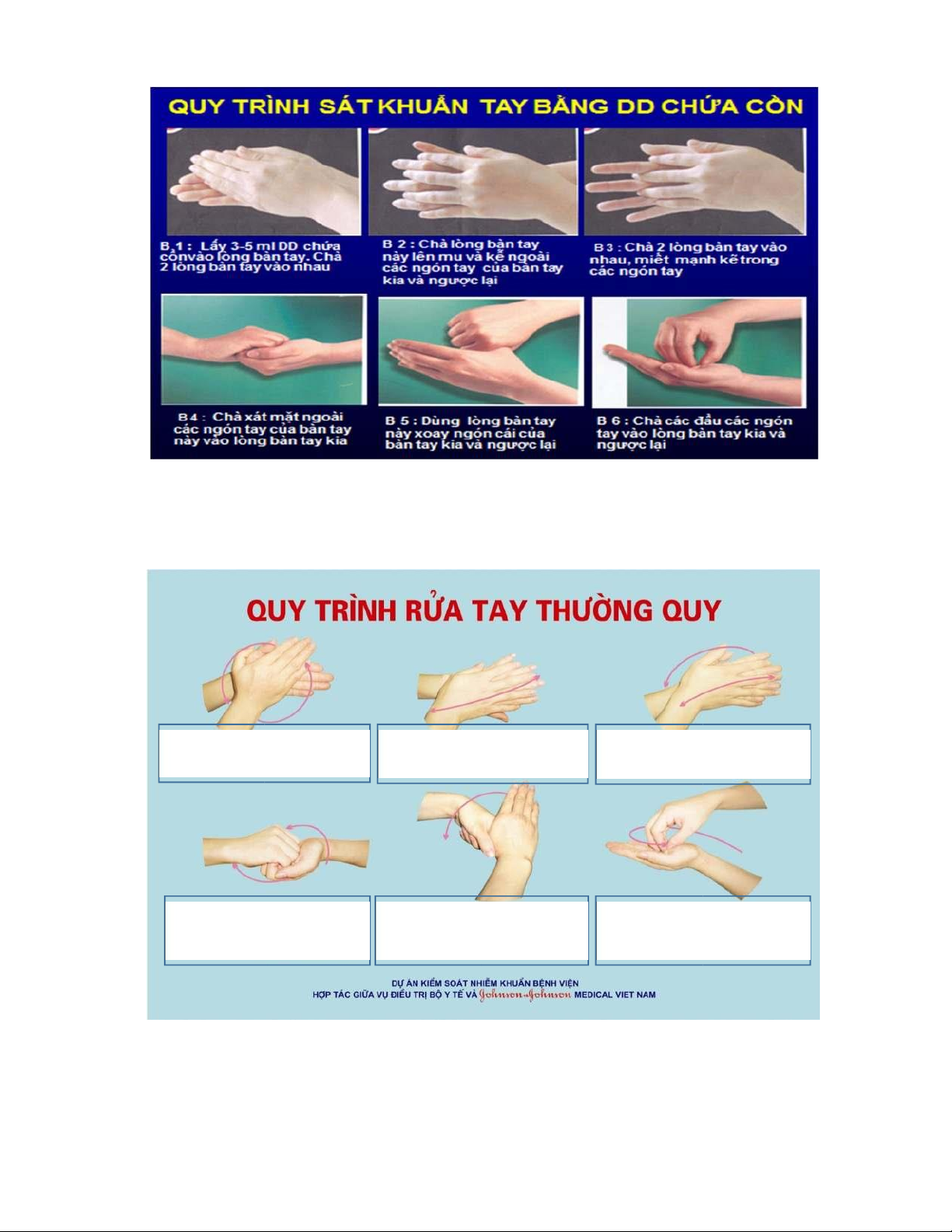
lOMoARcPSD|36067889
Hình 5. 9: Quy trình sát khuẩn tay nhanh bằng dung dịch chứa cồn (Nguồn: Qui trình
kiểm soát nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM)
4.2. Rửa tay với nước và xà phòng
Quy trình rửa tay thường quy gồm 6 bước kỹ thuật như Hình 5.10
Ghi chú: Mỗi bước chà 5 lần, tổng thời gian tối thiểu 30 giây
Hình 5. 10: Quy trình rửa tay với nước và xà phòng (Nguồn: Qui trình kiểm soát nhiễm
khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM)
Bước 1: Làm ướt tay bằng nước, lấy
xà phòng và chà hai lòng bàn tay vào
nhau
Bước 2: Chà lòng bàn tay này lên mu
và kẽ ngoài các ngón tay của bàn tay
kia và ngược lại
Bước 3: Chà hai lòng bàn tay vào
nhau, miết mạnh kẽ trong các ngón
tay
Bước 4: Chà mặt ngoài các ngón tay
của bàn tay này vào lòng bàn tay kia
Bước 5: Dùng lòng bày tay này xoay
ngón cái của bàn tay kia và ngược lại
Bước 6: Xoay đầu ngón tay này vào
lòng bàn tay kia và ngược lại. Rửa
sạch tay dưới vòi nước chảy đến cổ
tay và làm khô tay

lOMoARcPSD|36067889
TÓM TẮT BÀI
Vệ sinh tay được xem là biện pháp đơn giản, dễ thực hiện, hiệu quả về chi phí cũng
như có thể cứu sống hàng triệu người.
Vệ sinh tay là một qui trình bắt buộc, phải được thực hiện thường xuyên và nghiêm
túc bởi NVYT để gia tăng sự an toàn cho người bệnh và NVYT.
Cần quan tâm hơn việc giáo dục, phổ biến sâu rộng những kiến thức về hiệu quả của vệ
sinh tay đến từng NVYT, từng người dân trong cộng đồng nhằm cải thiện hơn nữa ý thức,
thói quen vệ sinh tay của mọi người.
CÂU HỎI TỰ LƯỢNG GIÁ
1. Trong quy trình rửa tay thường quy, thao tác “chà hai lòng bàn tay vào nhau và miết
mạnh kẽ trong các ngón tay” là bước thứ mấy:
A. Bước 4
B. Bước 3
C. Bước 2
D. Bước 5
2. Thời điểm nào sau đây KHÔNG nằm trong “5 thời điểm rửa tay” khi chăm sóc bệnh
nhân:
A. Trước khi tiếp xúc vật dụng xung quanh bệnh nhân
B. Trước khi tiếp xúc đụng chạm vào bệnh nhân
C. Sau khi có nguy cơ tiếp xúc đụng chạm vào dịch tiết bệnh nhân
D. Trước khi thực hiện các thủ thuật chăm sóc vô khuẩn
3. Theo 5 thời điểm cần vệ sinh tay của WHO, tình huống nào sau đây thuộc thời điểm số
2:
A. Trước khi bắt tay, trợ giúp bệnh nhân đi bộ
B. Trước khi đánh răng, mặc quần áo cho bệnh nhân, chuẩn bị thuốc
C. Trước khi tiêm thuốc
D. Tất cả các câu trên đều đúng
4. Khi tiếp xúc đụng chạm vào bệnh nhân theo thứ tự từ bệnh nhân A đến bệnh nhân B rồi
đến bệnh nhân C, nên sát khuẩn tay nhanh vào lúc nào:
A. Trước khi chạm vào bệnh nhân A và sau khi chạm vào bệnh nhân C
B. Chỉ sau khi chạm vào bệnh nhân C
C. Chỉ trước khi chạm vào bệnh nhân A
D. Trước khi chạm vào các bệnh nhân A, B, C và sau khi chạm vào bệnh nhân C
5. Bạn chọn cách vệ sinh tay nào sau khi nghi ngờ có tiếp xúc đụng chạm vào dịch tiết của
bệnh nhân:
A. Sát khuẩn tay nhanh hoặc rửa tay với nước và xà phòng
B. Rửa tay với nước và xà phòng

lOMoARcPSD|36067889
C. Sát khuẩn tay nhanh hoặc rửa tay với nước và xà phòng tùy mức độ phơi nhiễm
dịch tiết
D. Sát khuẩn tay nhanh
ĐÁP ÁN
1B, 2A, 3C, 4D, 5B
TÀI LIỆU THAM KHẢO
1. Lê Thị Anh Thư (2011). Kiểm soát nhiễm khuẩn bệnh viện. Nhà xuất bản
Y học, TPHCM, tr. 37-43.
2. Ling Moi Lin, Seto Wing Hong (2014). Sổ tay kiểm soát nhiễm khuẩn dành
cho nhân viên y tế khu vực châu Á. Nhà xuất bàn Y học, TPHCM, tr. 43-50.

lOMoARcPSD|36067889
BÀI 6 SỬ DỤNG PHƯƠNG TIỆN PHÒNG
HỘ CÁ NHÂN TRONG PHÒNG NGỪA
CÁCH LY
MỤC TIÊU
Sau khi học xong bài này, sinh viên có thể:
- Trình bày được tầm quan trọng của sử dụng phương tiện phòng hộ cá nhân.
- Giải thích được nguyên tắc của sử dụng phương tiện phòng hộ cá nhân và
nguyên tắc phòng chống lây nhiễm cho nhân viên y tế và môi trường khi sử dụng phương
tiện phòng hộ cá nhân.
- Lựa chọn và sử dụng đúng phương tiện phòng hộ cá nhân trong phòng ngừa
chuẩn và phòng ngừa dựa trên đường lây truyền.
- Ý thức chấp hành tốt qui định về sử dụng phương tiện phòng hộ cá nhân
trong phòng và kiểm soát nhiễm khuẩn nhằm xây dựng môi trường làm việc an toàn tại các
cơ sở y tế.
NỘI DUNG BÀI GIẢNG
1. ĐẶT VẤN ĐỀ
Mục đích sử dụng phương tiện phòng hộ cá nhân là để bảo vệ NVYT, người bệnh,
thân nhân và người thăm bệnh khỏi bị nguy cơ lây nhiễm và hạn chế phát tán mầm bệnh ra
môi trường bên ngoài. Nguyên tắc sử dụng phương tiện phòng hộ (PTPH) là phải tùy thuộc
vào mục đích sử dụng. Mang phương tiện phòng hộ khi dự kiến sẽ làm thao tác có bắn máu
dịch tiết vào cơ thể. Càc nghiên cứu hồi cứu so sánh giữa hai nhóm nhân viên bị nhiễm
SARS và không bị nhiểm SARS trong khi chăm sóc bệnh nhân SARS cho thấy việc sử
dụng khẩu trang, găng, áo choàng, kính bảo vệ không đầy đủ, nhận thức không đầy đủ về
biện pháp phòng hộ là các yếu tố nguy cơ khiến nhân viên bị nhiễm. Một nghiện cứu trên
77 nhân viên bị nhiễm SARS so với 180 chứng cho thấy tỉ lệ bị mắc bệnh là 61.5% nếu
không dùng phòng hộ và tỉ lệ bảo vệ có thể lên đến 100% nếu sử dụng đầy đủ các biện
pháp phòng hộ.
Phương tiện phòng hộ là những vật dụng để phòng hộ cá nhân bao gồm: găng tay,
khẩu trang, áo choàng, tạp dề, mũ, mắt kính/ mặt nạ và ủng hoặc bao giày.
2. NGUYÊN TẮC SỬ DỤNG
Sử dụng PTPH nhằm bảo vệ niêm mạc miệng, mũi mắt và da của NVYT khỏi máu
và dịch tiết các chất lây nhiễm. Sử dụng PTPH tùy thuộc vào mục đích và tình huống sử
dụng.
- Phòng ngừa chuẩn: Mang PTPH khi dự kiến sẽ làm thao tác có bắn
máu dịch tiết vào cơ thể.
- Phòng ngừa theo đường lây truyền: Mang PTPH tùy thuộc vào
đường lây truyền, ví dụ, tiếp xúc bệnh nhân lao phổi phải lưu ý việc mang khẩu
trang N95 thay vì khẩn trang y tế thộng thường.
- PTPH chỉ hiệu quả khi áp dụng nó cùng với những biện pháp
KSNK khác như tổ chức quy trình sàng lọc, cách ly, vệ sinh môi trường, quản

lOMoARcPSD|36067889
lý chất thải. Quan trọng nhất cần chú ý trong sử dụng PTPH là việc tuân thủ
đúng quy trình sử dụng các PHCN này.
- Thực hành mặc và tháo bỏ PTPH cá nhân phải được thực hiện thuần
thục trước khi chăm sóc người bệnh, đặc biệt trong các trường hợp nhiễm quan
trọng.
- Chuẩn bị đầy đủ các vật dụng của bộ PTPH cá nhân trước khi mặc.
- Khi đã vào phòng bệnh, tránh sờ hoặc điều chỉnh PTPH cá nhân.
- Phải đảm bảo PTPH cá nhân phủ kín toàn bộ cơ thể, không được
hở da trần.
- Khi tháo PTPH cá nhân, chú ý các nguyên tắc:
+ Mặt ngoài PTPH cá nhân lây nhiễm cao, khi tháo phải lộn mặc ngoài vào trong,
luôn cuộn PTPH cá nhân trong lúc tháo, không được giũ PTPH cá nhân khi tháo
+ Phần trước PTPH cá nhân có nguy cơ lây nhiễm cao hơn phần sau, nên sờ vào
phần sau để tháo PTPH cá nhân.
+ Tháo các PTPH cá nhân ở vùng mặt sau cùng, khẩu trang phải tháo sau cùng.
+ PTPH cá nhân chỉ dùng một lần, là chất thải lây nhiễm, sau khi tháo phải bỏ ngay
vào thùng chất thải lây nhiễm (thùng màu vàng). Thùng đựng chất thải phải đủ lớn và phải
có nắp đậy tự động.
3. CÁC LOẠI PHƯƠNG TIỆN PHÒNG HỘ CÁ NHÂN
3.1. Loại PTPH
PTPH cá nhân có thể sử dụng từng loại (trong phòng ngừa chuẩn) hoặc sử dụng bộ
PTPH (trong phòng ngừa dựa trên đường lây truyền). Các bộ PTPH có hai loại: Loại 1:
Loại quần, áo choàng và mũ trùm đầu riêng biệt
- Áo choàng chống thấm hoặc áo choàng có kèm tấm choàng
chống thấm
- Quần chống thấm
- Tạp dề chống thấm
- Khẩu trang y tế
- Khẩu trang N95
- Kính bảo hộ
- Mặt nạ che mặt - Găng tay y tế.
- Găng cao su
- Mũ che đầu loại trùm kín đầu và cổ
- Bao giầy loại ống cao
- Ủng cao su
- Có sẵn dung dịch vệ sinh tay nhanh
Loại 2: Loại quần, áo choàng, mũ trùm đầu và bao giày chung
- Bộ quần, áo choàng, nón và bao giày chung, có khóa kéo
phía trước

lOMoARcPSD|36067889
- Tạp dề chống thấm
- Khẩu trang y tế
- Khẩu trang N95
- Kính bảo hộ
- Mạng che mặt
- Găng tay y tế
- Găng cao su
- Ủng chống thấm và chống thủng
- Ủng cao su
- Có sẵn dung dịch vệ sinh tay nhanh.
3.2. Tiêu chí kỹ thuật
- Kính bảo hộ (Hình 6.1) và mạng che mặt (Hình 6.2) phải
cố định chặt vào khuôn mặt và ngăn chặn không để dịch thấm vào.
- Khẩu trang y tế phải không thấm nước và không được xẹp
ở vùng mặt
- Khẩu trang hô hấp phải kháng thấm (Hình 6.3)
- Găng tay: Khuyến cáo dùng găng nitrile hơn găng latex
- Găng ngoài nên chọn loại dài tay tới khuỷu
- Áo choàng và tạp dề phải kháng thấm máu và dịch (Hình
6.4)
- Ủng cao su kháng thấm
- Bao giầy cao đến gần gối, kháng thấm, chống trượt
- Nón che đầu và cổ, có chổ mở phía trước để tháo ra sau
(Hình 6.5)
- Bộ trang phục y tế trước khi mặc PTPH nên sử dụng bộ
quần áo mặc bên trong quần áo phẫu thuật (Hình 6.6)
Hình 6. 1: Kính bảo hộ (Nguồn: Qui trình Kiểm soát nhiễm khuẩn, 2009, Bệnh viện
Chợ Rẫy)

lOMoARcPSD|36067889
Hình 6. 2: Mạng che mặt (Nguồn: Qui trình Kiểm soát nhiễm khuẩn, 2009, Bệnh viện
Chợ Rẫy)
Khẩu trang N 95 loại nón Khẩu trang N 95 loại nếp gấp
Hình 6. 3: Các loại khẩu trang N 95 (Nguồn: Qui trình Kiểm soát nhiễm khuẩn, 2009,
Bệnh viện Chợ Rẫy)
Áo choàng Áo choàng liền quần liền mũ Tạp dể mặc ngoài áo choàng
Hình 6. 4: Áo choàng và tạp dề (Nguồn: Qui trình Kiểm soát nhiễm khuẩn, 2009, Bệnh
viện Chợ Rẫy)

lOMoARcPSD|36067889
Hình 6. 5: Mũ trùm kín đầu và cổ (Nguồn: Qui trình Kiểm soát nhiễm khuẩn, 2009,
Bệnh viện Chợ Rẫy)
Hình 6. 6: Bộ quần áo mặc bên trong bộ PTPH (Nguồn: Qui trình Kiểm soát nhiễm
khuẩn, 2009, Bệnh viện Chợ Rẫy)
4. QUY TRÌNH SỬ DỤNG
Trình tự sử dụng phương tiện phòng hộ tùy thuộc vào mục đích sử dụng, tuy nhiên
khi tháo ra cần chú ý tháo phương tiện bẩn nhất ra trước (găng tay). Trong quá trình mang
các phương tiện PTPH không được sờ vào mặt ngoài và phải thay khi rách, ướt. Trước khi
rời khỏi phòng bệnh, cần tháo bỏ phương tiện phòng hộ cá nhân. Trước khi rời phòng bệnh,
cần tháo bỏ PTPH và vệ sinh tay. Khi tháo bỏ cần chú ý tháo phương tiện bẩn nhất ra trước
(ví dụ găng tay). Trong lúc mang PTPH không được sờ vào mặt ngoài và phải thay khi
rách, ướt.
4.1. Mang găng
4.1.1. Các trường hợp sử dụng găng
- Găng vô trùng được mang trong quá trình làm thủ
thuật/phẫu thuật nhằm mục đích ngăn ngừa lây truyền vi sinh vật
cho người bệnh.
- Mang găng sạch khi chăm sóc, làm các thủ thuật
chuyên môn mà dự kiến tay của NVYT có thể tiếp xúc với máu,
dịch sinh học, các chất tiết, các màng niêm mạc và da không
nguyên vẹn của người bệnh hoặc khi da tay NVYT bị xây xước.

lOMoARcPSD|36067889
- Mang găng vệ sinh khi làm vệ sinh, thu gom chất
thải, thu gom đồ vải, xử lý dụng cụ y tế và các dụng cụ chăm sóc
người bệnh.
- Không mang một đôi găng để chăm sóc cho nhiều
bệnh nhân .
- Mang găng là biện pháp hỗ trợ, không thay thế
được rửa tay.
- Găng dùng một lần không nên đem giặt hay dùng
lại vì dịch có thể đi vào qua các lỗ thủng không nhìn thấy trên găng.
- Không cần mang găng trong các chăm sóc thông
thường nếu việc tiếp xúc chỉ giới hạn ở vùng da lành lặn, như vận
chuyển người bệnh, đo huyết áp, phát thuốc.
- Nên thay găng:
+ Khi chuyển từ người bệnh này sang chăm sóc người bệnh khác
+ Sau mỗi thủ thuật và thao tác trên bênh nhân.
+ Sau khi tiếp xúc với vật dụng chứa mật độ vi sinh vật cao.
+ Khi nghi ngờ găng thủng hay rách.
+ Giữa các hoạt động chăm sóc trên cùng một người bệnh mà có tiếp xúc các chất có thể
chứa mật độ vi sinh vật cao (ví dụ sau khi đặt sonde tiểu và trước khi hút đờm qua nội khí
quản).
+ Tháo găng trước khi tiếp xúc với các bề mặt sạch trong môi trường (ví dụ, đèn, máy đo
huyết áp).
- Không sát khuẩn bên ngoài găng để sử dụng tiếp.
- Rửa tay trước khi mang găng mới hay sau khi tháo
bất kì loại găng nào (găng dùng một lần, găng phẫu thuật hay găng
vệ sinh)
- Trong trường hợp không đủ găng, có thể thay thế
găng bằng khăn giấy trong trường hợp nguy cơ tiếp xúc với dịch
tiết thấp.
4.1.2. Quy trình mang găng
- Rửa tay
- Chọn găng tay thích hợp với kích cỡ tay
- Mở hộp (bao) đựng găng
- Dùng một tay chưa mang găng để vào mặt trong
của nếp gấp găng ở cổ tay để mang cho tay kia
- Dùng 4 ngón tay của tay mang găng đặt vào nếp
gấp mặt ngoài cổ găng còn lại để mang găng cho tay kia
- Sửa lại những ngón tay mang găng cho khít và ngay
ngắn
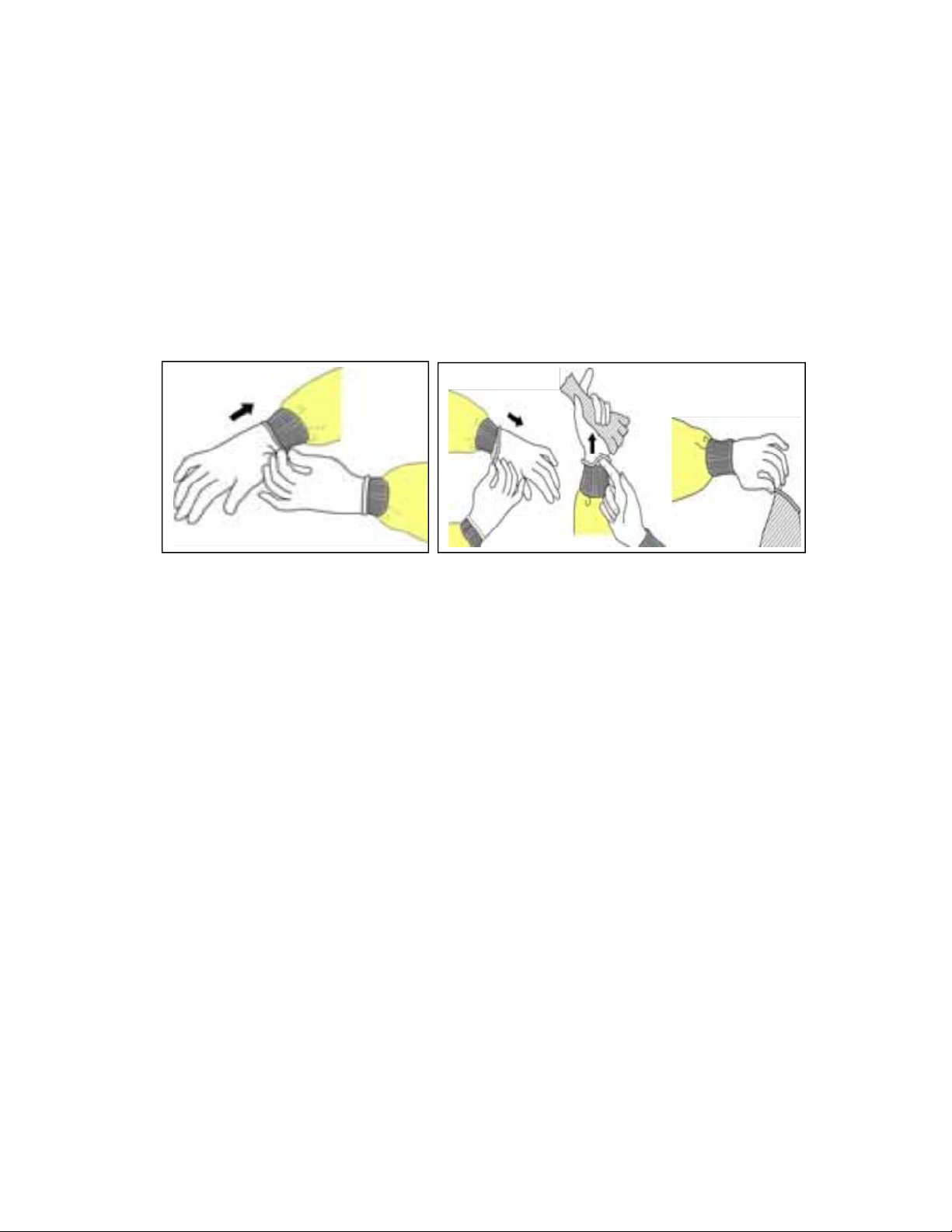
lOMoARcPSD|36067889
- Chú ý: găng tay trùm ra ngoài cổ tay áo choàng khi
chăm sóc người bệnh
4.1.3. Quy trình tháo găng
- Tay đang mang găng nắm vào mặt ngoài của găng
ở phần cổ tay của tay kia, kéo găng lật mặt trong ra ngoài
- Tay còn mang găng cầm găng đã tháo ra
- Tay đã tháo găng nắm vào mặt trong của găng ở
phần cổ tay găng của tay còn lại, kéo găng lật mặt trong ra ngoài
sao cho găng này trùm ngoài găng kia - Cho găng bẩn vào túi chất
thải lây nhiễm
Cách mang găng Cách tháo găng
Hình 6. 7: Cách mang và tháo găng (Nguồn: Kiểm soát nhiễm khuẩn bệnh viện, NXB
Y học, 2011, Lê Thị Anh Thư)
4.2. Mang khẩu trang
- Mang khẩu trang y tế thông thường (gồm có khẩu trang thường: hai
lớp; khẩu trang phẫu thuật: 3 lớp). Mang khẩu trang y tế khi dự kiến sẽ bị bắn
máu dịch tiết vào mặt mũi trong chăm sóc người bệnh hoặc khi đang chăm
sóc người bệnh nhiễm khuẩn đường hô hấp cấp có nguy cơ lây nhiễm tiềm
tàng, hoặc khi bản thân đang có bệnh đường hô hấp cần hạn chế lây nhiễm
cho người khác.
- Khẩu trang chỉ nên sử dụng một lần, không bỏ túi để dùng lại hay
đeo quanh cổ.
- Trong trường hợp khẩu trang có thể sử dụng lại, nên tuân thủ hướng
dẫn về sử dụng lại do Bộ Y Tế ban hành. Nếu khẩu trang bị ẩm ướt, rách cần
thay ngay khẩu trang mới.
- Cách mang khẩu trang y tế thông thường:
Đặt khẩu trang theo chiều như sau: Thanh kim loại nằm trên và uốn ôm khít sống
mũi, nếp gấp khẩu trang theo chiều xuống, mặt thấm tiếp xúc với người đeo, mặt không
thấm nằm bên ngoài. Đeo dây chun vào sau tai, nếu là dây cột thì cột một dây trên tai và
một dây ở cổ. Khẩu trang phải che phủ mặt và duới cằm.
- Cách tháo khẩu trang: Bề mặt trước khẩu trang có thể lây nhiễm-
không nên sờ. Năm dây trên và dây dưới khẩu trang và nhấc lên, bỏ vào thùng
rác.
Rửa tay thường quy ngay sau khi tháo găng
-
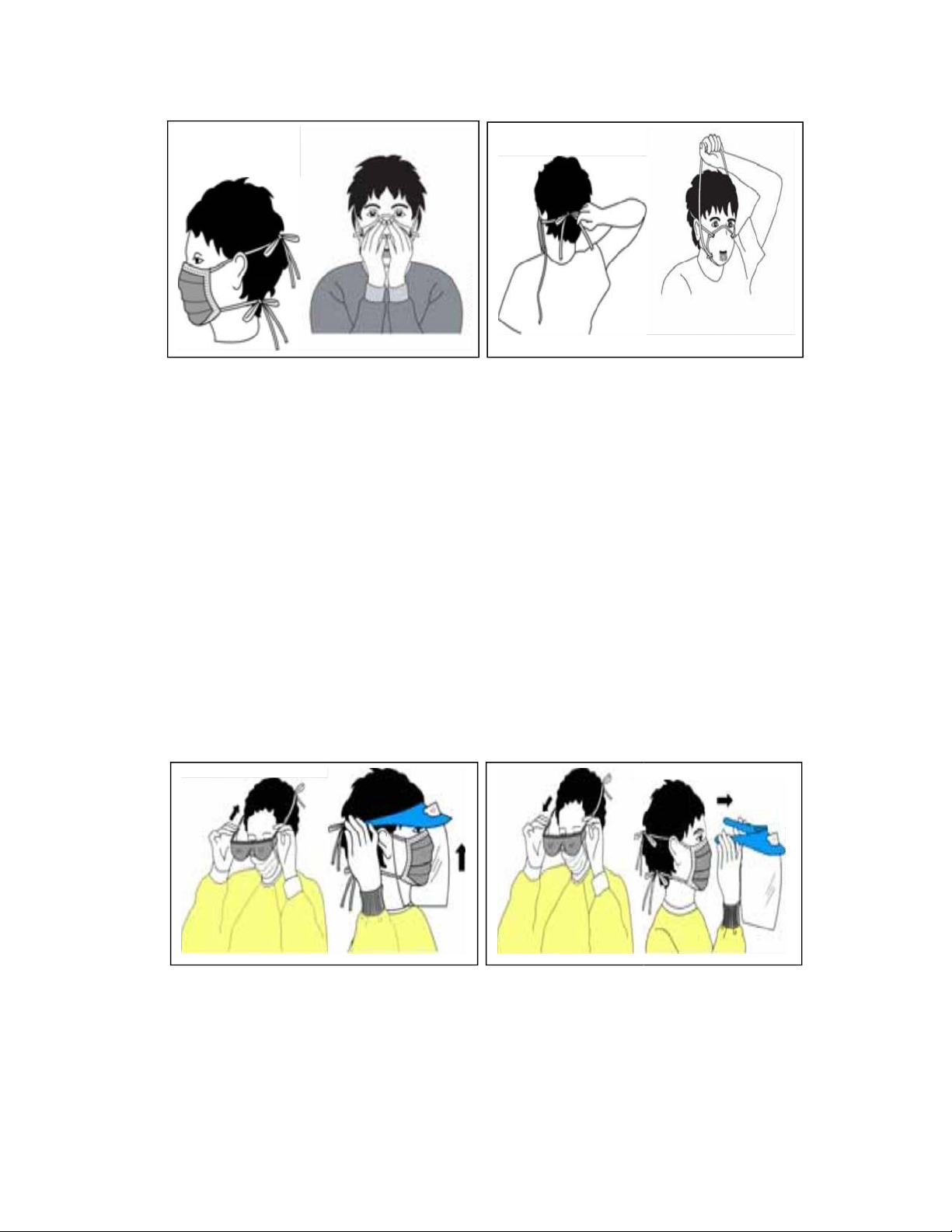
lOMoARcPSD|36067889
Cách mang khẩu trang Cách tháo khẩu trang
Hình 6. 8: Cách mang và tháo khẩu trang (Nguồn: Kiểm soát nhiễm khuẩn bệnh viện,
NXB Y học, 2011, Lê Thị Anh Thư)
4.3. Sử dụng các phương tiện che mặt và mắt
Bao gồm Kính bảo hộ, mạng che mặt khi làm các thủ thuật có nguy cơ bắn toé máu
và dịch vào mắt như: đỡ đẻ, phá thai, đặt nội khí quản, hút dịch, nhổ răng ..
- Cách mang: Đặt kính hoặc mạng che mặt lên mặt và mặt và điều
chỉnh sao cho vừa khít
- Cách tháo: Mặt ngoài của lính hoặc mạng bị lậy nhiễm. Không nên
sờ. Dùng tay năm vào quai kính hoặc mạng. Bỏ vào thùng rác hoặc vào thùng
quy định để xử lý lại.
Cách mang kính/ mạng che mặt Cách tháo kính/mạng che mặt
Hình 6. 9: Cách mang và tháo kính/ mạng che mặt (Nguồn: Kiểm soát nhiễm khuẩn
bệnh viện, NXB Y học, 2011, Lê Thị Anh Thư)
4.4. Mặc áo choàng, tạp dề
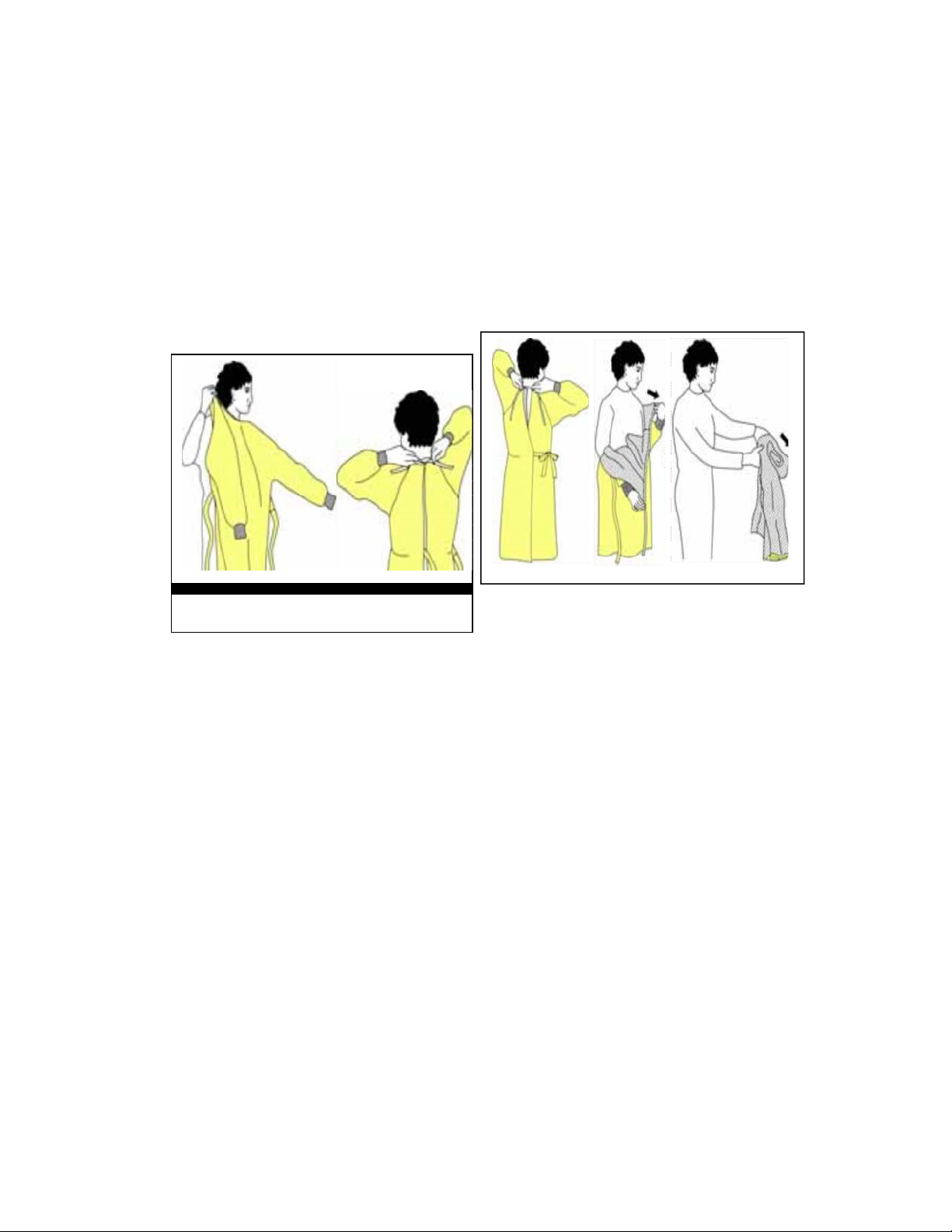
lOMoARcPSD|36067889
- Thường mặc khi làm các thủ thuật dự đoán có máu và dịch cơ thể
của người bệnh có thể bắn lên đồng phục nhân viên y tế, ví dụ:
+ Khi cọ rửa dụng cụ y tế nhiễm khuẩn
+ Khi thu gom đồ vải dính máu
- Cách mặc áo choàng: Mặc áo choàng phủ từ cổ đến chân, từ tay
đến cổ tay và phủ ra sau lưng. Cột dây ở cổ và eo.
- Cách tháo áo choàng: Mặt trước và tay áo bị nhiễm. Không sờ vào
phần này. Mở dây cổ, dây eo, kéo áo choàng từ mỗi vai hướng về phía tay
cùng bên, cho mặc nhoài vào trong, đưa áo choàng xa cơ thể, cuộn lại và bỏ
vào thùng rác hoặc thùng để xử lý lại.
Cách mặc áo choàng Cách tháo áo choàng
Hình 6. 10: Cách mặc và tháo áo choàng (Nguồn: Kiểm soát nhiễm khuẩn bệnh viện,
NXB Y học, 2011, Lê Thị Anh Thư)
4.5. Quy trình mặc và tháo bỏ trang phục phòng hộ cá nhân của nhân viên y
tế chăm sóc người bệnh trong phòng ngừa lây truyền cúm H5N1, MERS-
CoV, Ebola...
4.5.1. Trước khi vào buồng bệnh
Thực hiện theo các bước sau:
- Chọn ra tất cả những phương tiện cần thiết.
- Chuẩn bị tất cả những phương tiện cần thiết.
- Cần mặc trước trang phục y tế (quần áo mặc bên
trong quần áo phẫu thuật) trước khi mặc trang phục phòng hộ cá
nhân.
- Mặc trang phục theo thứ tự các bước như sau:
Loại 1: Loại quần, áo choàng và mũ trùm đầu riêng biệt
Bước 1. Vệ sinh tay
Bước 2. Mặc quần và áo choàng

lOMoARcPSD|36067889
Bước 3. Đi ủng chống thấm và chống thủng, trùm ngoài ống quần khi chăm sóc
người bệnh. Đi ủng cao su để xử lý tử thi hoặc xử lý môi trường.
Bước 4. Mang khẩu trang y tế chống thấm trong chăm sóc người bệnh chưa cần làm
thủ thuật tạo khí dung như thở máy, thở khí dung. Mang khẩu trang N95 trong chăm sóc
người bệnh có làm những thủ thuật tạo khí dung như đặt nội khí quản, hút đờm, cho thở
khí dung. Khi mang Khẩu trang N95, chú ý đeo dây trên trước, dây dưới sau, đeo xong
phải kiểm tra độ kín của khẩu trang.
Bước 5. Mang kính bảo hộ
Bước 6. Mang mặt nạ che mặt
Bước 7. Đội mũ trùm kín đầu và cổ
Bước 8. Vệ sinh tay
Bước 9. Mang găng. Đối với Ebola, có thể mang 2 găng. Đôi thứ nhất đeo phía
trong cổ tay áo. Đôi thứ hai trùm kín ống tay áo. Đeo thêm găng tay cao su khi xử lý tử thi
hoặc xử lý môi trường.
Bước 10. Mang tạp dề chống thấm nếu có nguy cơ tiếp xúc với máu và dịch cơ thể
nhiếu như : người bệnh có nôn ói, tiêu chảy nhiều, xử lý dụng cụ, đồ vải và tử thi). Buộc
dây trên trước, dây dưới sau.
Loại 2: Loại quần, áo choàng, mũ trùm đầu và bao giày chung
Bước 1. Vệ sinh tay
Bước 2. Mặc bộ đồ liền quần, áo choàng, mũ trùm đầu và bao giày Bước
3. Đi ủng
- Đi ủng chống thấm và chống thủng trùm ngoài ống quần khi chăm sóc người bệnh Ebola.
- Đi ủng cao su để xử lý tử thi hoặc xử lý môi trường.
Bước 4. Mang khẩu trang y tế chống thấm trong chăm sóc người bệnh chưa cần làm
thủ thuật tạo khí dung như thở máy, thở khí dung. Mang khẩu trang N95 trong chăm sóc
người bệnh có làm những thủ thuật tạo khí dung như đặt nội khí quản, hút đờm, cho thở
khí dung. Khi mang Khẩu trang N95, chú ý đeo dây trên trước, dây dưới sau, đeo xong
phải kiểm tra độ kín của khẩu trang. Bước 5. Mang kính bảo hộ
Bước 6. Mang mặt nạ che mặt
Bước 7. Đội mũ trùm đầu
Bước 8. Vệ sinh tay
Bước 9. Mang găng. Đối với Ebola, có thể mang 2 găng. Đôi thứ nhất đeo phía trong cổ
tay áo. Đôi thứ hai trùm kín ống tay áo.
Bước 10. Mang tạp dề chống thấm. Buộc dây trên trước, dây dưới sau.
Đeo găng tay cao su khi xử lý tử thi hoặc xử lý môi trường
4.5.2. Khi ra khỏi buồng bệnh
Sau khi ra khỏi buồng cách ly: cởi ngay phương tiện phòng hộ cá nhân tại buồng
đệm của khu cách ly.
Trình tự tháo bỏ theo thứ tự sau:
Quy trình tháo bỏ trang bị phòng hộ cá nhân

lOMoARcPSD|36067889
Loại 1: Loại quần, áo choàng và mũ trùm đầu riêng biệt
Bước 1. Tháo găng. Khi tháo cuộn mặt ngoài găng vào trong để tạo thành túi.
Trường hợp mang 2 găng. Tháo găng ngoài trước khi ra khỏi phòng. Sát khuẩn găng trong
bằng cồn hoặc hóa chất khử khuẩn trước khi mở của ra phòng đệm
Bước 2. Tháo tạp dề, cởi dây dưới trước, dây trên sau, cuộn ngược tạp dề bỏ vào
thùng chất thải.
Bước 3. Tháo bỏ áo choàng cuộn làm sao để mặt trong của áo choàng phủ ra ngoài
và bỏ ngay vào thùng chất thải
Bước 4. Tháo bỏ quần và ủng hoặc bao giầy cùng lần, lộn mặt trong của quần ra
ngoài. Nếu mang ủng, đặt ủng vào thùng có dung dịch sát khuẩn
Bước 5.Tháo găng trong nếu mang 2 găng trong chăm sóc bn Ebola
Bước 6. Vệ sinh tay
Bước 7. Mang lại găng sạch nếu chăm sóc bn Ebola
Bước 8. Tháo mặt nạ che mặt
Bước 9. Tháo kính bảo hộ từ phía sau đầu
Bước 10. Tháo khẩu trang từ phía sau đầu. Khi tháo khẩu trang lưu ý tháo dây ở
dưới trước và dây trên sau, không chạm vào mặt trước của khẩu trang. Bước 11. Tháo găng
tay nếu chăm sóc bn Ebola Bước 12. Vệ sinh tay.
Loại 2: Loại quần, áo choàng, mũ trùm đầu và bao giày chung
Bước 1. Tháo găng. Khi tháo cuộn mặt ngoài găng vào trong để tạo thành túi.
Trường hợp mang 2 găng. Tháo găng ngoài trước khi ra khỏi phòng. Sát khuẩn găng trong
bằng cồn hoặc hóa chất khử khuẩn.
Bước 2. Tháo tạp dề, cởi dây dưới trước, dây trên sau, cuộn ngược tạp dề bỏ vào
thùng chất thải.
Bước 3. Tháo toàn bộ bộ trang phục phòng hộ: Mở khóa kéo. Tháo toàn bộ mũ, áo
choàng và quần một lần, ra phía sau, cuộn làm sao để mặt trong của đồ phủ ra ngoài, cuốn
tháo cùng ủng và bỏ ngay vào thùng chất thải
Bước 4. Tháo găng trong nếu mang 2 găng trong chăm sóc bn Ebola Bước
5. Vệ sinh tay.
Bước 6. Mang lại găng sạch nếu chăm sóc bn Ebola Bước
7. Tháo mặt nạ che mặt.
Bước 8. Tháo kính bảo hộ từ phía sau đầu.
Bước 10. Tháo khẩu trang từ phía sau đầu. Khi tháo khẩu trang lưu ý tháo dây ở
dưới trước và dây trên sau, không chạm vào mặt trước của khẩu trang.
Bước 11. Tháo găng tay nếu chăm sóc bn Ebola.
Bước 12. Vệ sinh tay.
Đối với xử lý tử thi hoặc xử lý môi trường, quy trình tháo bỏ được thực hiện hoàn
toàn trong phòng đệm với các bước như trên, lưu ý sau khi tháo bỏ găng tay cao su, đôi
găng ngoài sẽ được tháo bỏ cùng bộ quần áo bảo hộ.

lOMoARcPSD|36067889
5. KIỂM TRA, GIÁM SÁT SỬ DỤNG PHƯƠNG TIỆN PHCN
- Khoa Kiểm soát nhiễm khuẩn và điều dưỡng trưởng: chịu trách nhiệm kiểm
tra, giám sát, huấn luyện việc sử dụng phương tiện phòng hộ cá nhân của nhân viên
y tế.
- Nội dung giám sát:
+ Luôn có sẵn phương tiện phòng hộ cá nhân tại xe đặt trước buồng người bệnh hay
tại buồng đệm của khu cách ly.
+ Nhân viên y tế sử dụng đủ và đúng phương tiện phòng hộ cá nhân cần thiết.
- Phương pháp giám sát: bằng quan sát trực tiếp và ghi phiếu giám sát.
TÓM TẮT BÀI
Phương tiện phòng hộ là những vật dụng để phòng hộ cá nhân bao gồm: găng tay,
khẩu trang, áo choàng, tạp dề, mũ, mắt kính/ mặt nạ và ủng hoặc bao giày. Phương tiện
phòng hộ cá nhân (PTPH) được sử dụng để bảo vệ NVYT, người bệnh, thân nhân và người
thăm bệnh khỏi bị nguy cơ lây nhiễm và phát tán mầm bệnh.
Sử dụng PTPH tùy thuộc vào mục đích và tình huống sử dụng. Trong PN Chuẩn, mang
PTPH khi dự kiến sẽ làm thao tác có bắn máu dịch tiết vào cơ thể. Trong các bệnh quan
trọng, chọn và sử dụng PTPH tùy thuộc vào từng đường lây truyền khác nhau.
Cần tuân thủ đúng quy trình sử dụng các PHCN. Trước khi rời phòng bệnh, cần tháo bỏ
PTPH và vệ sinh tay. Khi tháo các PTPH cá nhân, cần chú ý tháo ra phương tiện bẩn nhất
trước (găng tay). khẩu trang phải tháo sau cùng. Trong quá trình mang các phương tiện
PTPH không được sờ vào mặt ngoài và phải thay khi rách, ướt.
CÂU HỎI LƯỢNG GIÁ
1. Sau khi chăm sóc bệnh nhân mà có mang găng thì:
A. Không cần rửa tay vì găng tay có thể thay thế việc rửa tay
B. Không cần rửa tay nếu găng không bị rách
C. Phải rửa tay vì găng tay không thể thay thế việc rửa tay
D. Có thể mang găng này để tiếp tục chăm sóc cho bệnh nhân khác
2. Mục đích của sử dụng găng tay là : A. Hạn chế vật sắc nhọn xuyên vào tay
B. Hạn chế nguy cơ phơi nhiễm với máu, dịch
C. Nhân viên y tế dễ thao tác khi thực hành chăm sóc người bệnh
D. Tất cả các câu trên đều đúng
3. Khi chăm sóc bệnh nhân mà dự kiến sẽ bị bắn toé máu vào cơ thể và mặt cần mang
những phương tiện Phòng hộ cá nhân:
A. Áo choàng và tấm che mặt
B. Áo choàng và kính mắt bảo hộ
C. Áo choàng, kính mắt bảo hộ và khẩu trang y tế
D. Áo choàng, kính mắt bảo hộ, khẩu trang y tế và găng tay

lOMoARcPSD|36067889
4. Khi tháo Phương tiện Phòng hộ cá nhân, phương tiện nào được khuyến cáo tháo sau
cùng để bảo vệ cho người nhân viên y tế:
A. Găng tay
B. Khẩu trang
C. Áo choàng
D. Kính bảo hộ
5. Khi đứng trong vòng 1 mét cách bệnh nhân có bệnh lây truyền qua đường giọt bắn hay
khi chăm sóc cho bệnh nhân lây truyền qua đường giọt bắn, cần mang khẩu trang loại:
A. Khẩu trang N 95
B. Khẩu trang y tế
C. Khẩu trang y tế hoặc Khẩu trang N 95
D. Bất kỳ loại khẩu trang nào
ĐÁP ÁN
1C, 2B, 3D, 4B, 5B
TÀI LIỆU THAM KHẢO
- Tài liệu trong nước
1. Lê Thị Anh Thư (2011). Kiểm soát nhiễm khuẩn bệnh viện. Nhà xuất bản
Y học, TPHCM, tr. 45-71.
2. Bệnh viện Chợ Rẫy (2009). Hướng dẫn quy trình kiểm soát nhiễm khuẩn.
Nhà xuất bản Y học, TPHCM, tr. 17-28.
- Tài liệu ngoài nước
1. WHO (2003). “Practical guides for Infection Control in Health Care Facilities”.
SEARO Regional Publication-WPRO Regional Publication, 41, pp. 81-92.
BÀI 7 QUẢN LÝ CHẤT THẢI Y TẾ
MỤC TIÊU
Sau khi học xong bài này, sinh viên có thể:
- Trình bày được các thuật ngữ sử dụng trong quản lý chất thải y tế, các quy
định pháp luật về quản lý chất thải y tế.
- Trình bày được cách thức phân định chất thải y tế , các quy định về bao bì,
dụng cụ, thiết bị lưu chứa chất thải y tế và phương pháp phân loại, thu gom, lưu trữ, vận
chuyển, giảm thiểu chất thải y tế.
- Thực hành đúng phân loại chất thải y tế
- Ý thức chấp hành tốt qui định về quản lý chất thải y tế theo quy định pháp
luật nhằm xây dựng môi trường làm việc an toàn tại các cơ sở y tế
NỘI DUNG BÀI GIẢNG
1. ĐẠI CƯƠNG

lOMoARcPSD|36067889
Chất thải y tế, đặc biệt là chất thải y tế nguy hại, chứa đựng bên trong các yếu tố
lây nhiễm bệnh hoặc có đặc tính nguy hại đối với sức khỏe con người và môi trường xung
quanh. Do đó, việc quản lý chất thải y tế là một khâu quan trọng trong kiểm soát và phòng
ngừa lây truyền của các bệnh truyền nhiễm.
2. QUY ĐỊNH CỦA PHÁP LUẬT: THÔNG TƯ 58/2015
Ngày 31/12/2015, Thông Tư Liên Tịch “Quy chế quản lý chất thải y tế” số
58/2015/TTLT-BYT-BTNMT được ban hành nhằm thống nhất việc quản lý tất cả các loại
chất thải y tế phát sinh trong hoạt động tại tất cả các cơ sở y tế hoạt động trên lãnh thổ Việt
Nam.
3. GIẢI THÍCH THUẬT NGỮ
Chất thải y tế là chất thải phát sinh trong quá trình hoạt động của các cơ sở y tế,
bao gồm chất thải y tế nguy hại, chất thải y tế thông thường và nước thải y tế.
Chất thải y tế nguy hại là chất thải y tế chứa yếu tố lây nhiễm hoặc có đặc tính
nguy hại khác vượt ngưỡng chất thải nguy hại, bao gồm chất thải lây nhiễm và chất thải
nguy hại không lây nhiễm.
Quản lý chất thải y tế là quá trình giảm thiểu, phân định, phân loại, thu gom, lưu
giữ, vận chuyển, tái chế, xử lý chất thải y tế và giám sát quá trình thực hiện.
Giảm thiểu chất thải y tế là các hoạt động làm hạn chế tối đa sự phát thải chất thải
y tế.
Thu gom chất thải y tế là quá trình tập hợp chất thải y tế từ nơi phát sinh và vận
chuyển về khu vực lưu giữ, xử lý chất thải y tế trong khuôn viên cơ sở y tế.
Vận chuyển chất thải y tế là quá trình chuyên chở chất thải y tế từ nơi lưu giữ chất
thải trong cơ sở y tế đến nơi lưu giữ, xử lý chất thải của cơ sở xử lý chất thải y tế cho cụm
cơ sở y tế, cơ sở xử lý chất thải y tế nguy hại tập trung hoặc cơ sở xử lý chất thải nguy hại
tập trung có hạng mục xử lý chất thải y tế.
Cơ sở y tế bao gồm cơ sở khám bệnh, chữa bệnh (trừ phòng khám bác sĩ gia đình;
phòng chẩn trị y học cổ truyền; cơ sở dịch vụ đếm mạch, đo nhiệt độ, đo huyết áp; chăm
sóc sức khỏe tại nhà; cơ sở dịch vụ hỗ trợ vận chuyển người bệnh trong nước và ra nước
ngoài; cơ sở dịch vụ kính thuốc; cơ sở dịch vụ làm răng giả; bệnh xá; y tế cơ quan, đơn vị,
tổ chức); cơ sở y tế dự phòng; cơ sở đào tạo và cơ sở nghiên cứu có thực hiện các xét
nghiệm về y học.
4. PHÂN ĐỊNH CHẤT THẢI Y TẾ
4.1. Chất thải lây nhiễm
Chất thải lây nhiễm sắc nhọn là chất thải lây nhiễm có thể gây ra các vết cắt hoặc
xuyên thủng bao gồm: kim tiêm; bơm liền kim tiêm; đầu sắc nhọn của dây truyền; kim
chọc dò; kim châm cứu; lưỡi dao mổ; đinh, cưa dùng trong phẫu thuật và các vật sắc nhọn
khác.
Chất thải lây nhiễm không sắc nhọn bao gồm: Chất thải thấm, dính, chứa máu hoặc
dịch sinh học của cơ thể; các chất thải phát sinh từ buồng bệnh cách ly.
Chất thải có nguy cơ lây nhiễm cao bao gồm: Mẫu bệnh phẩm, dụng cụ đựng, dính
mẫu bệnh phẩm, chất thải dính mẫu bệnh phẩm phát sinh từ các phòng xét nghiệm an toàn
sinh học cấp III trở lên theo quy định tại Nghị định số 92/2010/NĐ-CP ngày 30 tháng 8

lOMoARcPSD|36067889
năm 2010 của Chính phủ quy định chi tiết thi hành Luật Phòng, chống bệnh truyền nhiễm
về bảo đảm an toàn sinh học tại phòng xét nghiệm.
Chất thải giải phẫu bao gồm: Mô, bộ phận cơ thể người thải bỏ và xác động vật thí
nghiệm.
4.2. Chất thải nguy hại không lây nhiễm
Hóa chất thải bỏ bao gồm hoặc có các thành phần nguy hại.
Dược phẩm thải bỏ thuộc nhóm gây độc tế bào hoặc có cảnh báo nguy hại từ nhà
sản xuất.
Thiết bị y tế bị vỡ, hỏng, đã qua sử dụng thải bỏ có chứa thủy ngân và các kim loại
nặng.
Chất hàn răng amalgam thải bỏ.
Chất thải nguy hại khác theo quy định tại Thông tư số 36/2015/TT-BTNMT ngày
30 tháng 6 năm 2015 của Bộ trưởng Bộ Tài nguyên và Môi trường về quản lý chất thải
nguy hại (sau đây gọi tắt là Thông tư số 36/2015/TT-BTNMT).
4.3. Chất thải y tế thông thường
Chất thải rắn sinh hoạt phát sinh trong sinh hoạt thường ngày của con người và
chất thải ngoại cảnh trong cơ sở y tế.
Chất thải rắn thông thường phát sinh từ cơ sở y tế
- Không thuộc Danh mục chất thải y tế nguy hại
- Hoặc thuộc Danh mục chất thải y tế nguy hại nhưng có yếu tố nguy hại
dưới ngưỡng chất thải nguy hại.
Sản phẩm thải lỏng không nguy hại.
5. BAO BÌ, DỤNG CỤ, THIẾT BỊ LƯU CHỨA CHẤT THẢI Y TẾ
Bao bì, dụng cụ, thiết bị lưu chứa chất thải phải có biểu tượng.
Biểu tượng các loại chất thải
Gây độc tế bào
Gây bệnh
Nguy hiểm của chất thải nguy hại
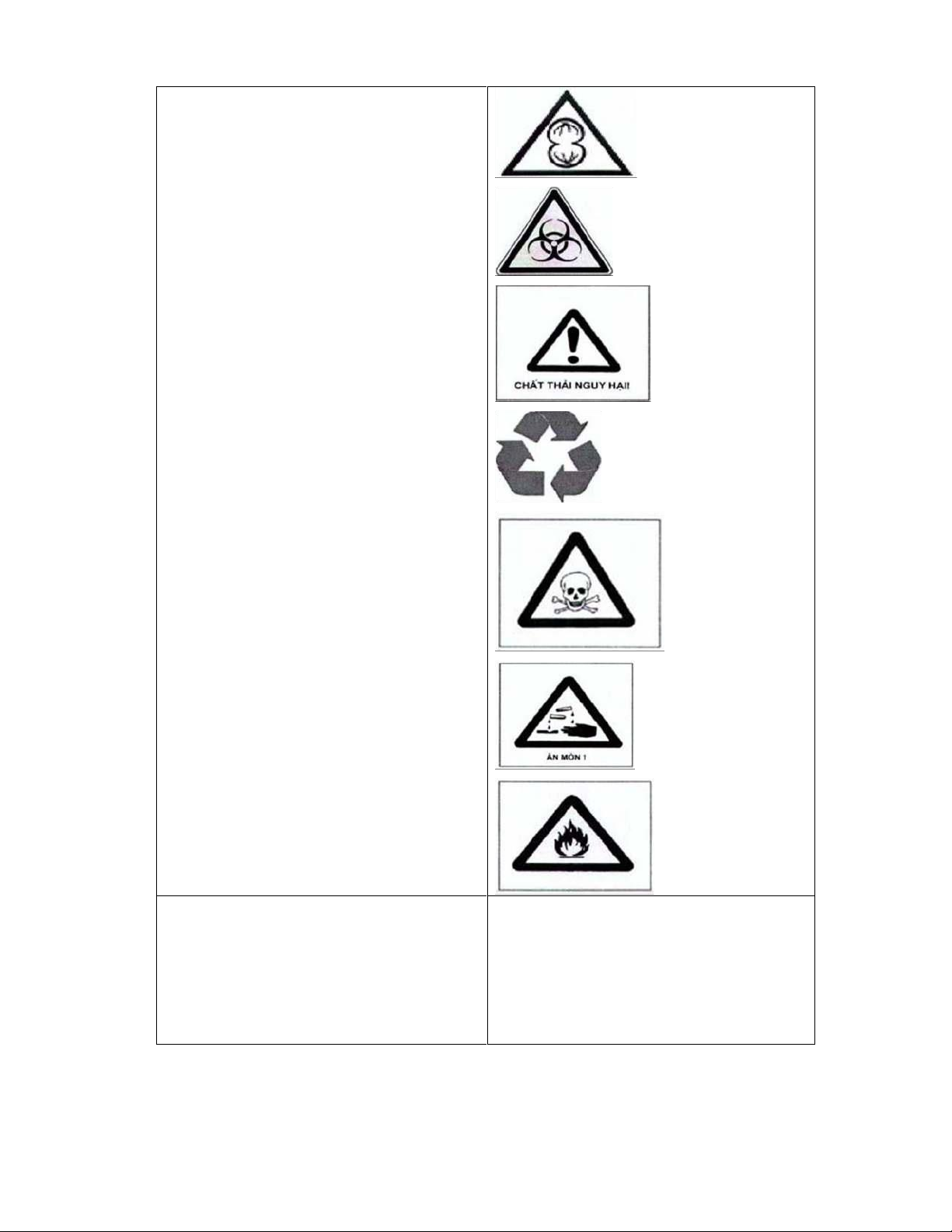
lOMoARcPSD|36067889
Tái chế
Có chứa các chất độc hại

lOMoARcPSD|36067889
Chất ăn mòn
Chất dễ cháy
Hình 7. 1: Biểu tượng các loại chất thải (Nguồn: Qui trình kiểm soát nhiễm khuẩn,
2012, Bệnh viện Đại học Y Dược TPHCM)
Bảo đảm lưu chứa an toàn chất thải, có khả năng chống thấm và có kích thước phù
hợp với lượng chất thải lưu chứa.
Màu sắc của bao bì, dụng cụ, thiết bị lưu chứa chất thải y tế quy định như sau:
- Màu vàng đối với bao bì, dụng cụ, thiết bị lưu chứa chất thải lây nhiễm
- Màu đen đối với bao bì, dụng cụ, thiết bị lưu chứa chất thải nguy hại không lây
nhiễm,
- Màu xanh đối với bao bì, dụng cụ, thiết bị lưu chứa chất thải y tế thông thường, -
Màu trắng đối với bao bì, dụng cụ, thiết bị lưu chứa chất thải tái chế.
Bao bì, dụng cụ đựng chất thải y tế sử dụng phương pháp đốt không làm bằng nhựa
PVC.
Thùng, hộp đựng chất thải có nắp đóng, mở thuận tiện trong quá trình sử dụng.
Thùng, hộp đựng chất thải sắc nhọn phải có thành, đáy cứng không bị xuyên thủng
(ngoài các quy định trên).
Thùng, hộp đựng chất thải có thể tái sử dụng theo đúng mục đích lưu chứa sau khi
đã được làm sạch và để khô.
6. PHÂN LOẠI CHẤT THẢI Y TẾ
6.1. Nguyên tắc phân loại chất thải y tế
Chất thải y tế nguy hại và chất thải y tế thông thường phải phân loại để quản lý ngay
tại nơi phát sinh và tại thời điểm phát sinh.
Từng loại chất thải y tế phải phân loại riêng vào trong bao bì, dụng cụ, thiết bị lưu
chứa chất thải theo quy định. Trường hợp các chất thải y tế nguy hại không có khả năng
phản ứng, tương tác với nhau và áp dụng cùng một phương pháp xử lý có thể được phân
loại chung vào cùng một bao bì, dụng cụ, thiết bị lưu chứa.
Khi chất thải lây nhiễm để lẫn với chất thải khác hoặc ngược lại thì hỗn hợp chất
thải đó phải thu gom, lưu giữ và xử lý như chất thải lây nhiễm.
6.2. Vị trí đặt bao bì, dụng cụ phân loại chất thải
Mỗi khoa, phòng, bộ phận phải bố trí vị trí để đặt các bao bì, dụng cụ phân loại chất
thải y tế.

lOMoARcPSD|36067889
Vị trí đặt bao bì, dụng cụ phân loại chất thải y tế phải có hướng dẫn cách phân loại
và thu gom chất thải.
6.3. Phân loại chất thải y tế
Chất thải lây nhiễm sắc nhọn: Đựng trong thùng hoặc hộp có màu vàng.
Chất thải lây nhiễm không sắc nhọn: Đựng trong túi hoặc trong thùng có lót túi và
có màu vàng.
Chất thải có nguy cơ lây nhiễm cao: Đựng trong túi hoặc trong thùng có lót túi và
có màu vàng.
Chất thải giải phẫu: Đựng trong 2 lần túi hoặc trong thùng có lót túi và có màu vàng.
Chất thải nguy hại không lây nhiễm dạng rắn: Đựng trong túi hoặc trong thùng có
lót túi và có màu đen.
Chất thải nguy hại không lây nhiễm dạng lỏng: Đựng trong các dụng cụ có nắp đậy
kín.
Chất thải y tế thông thường không phục vụ mục đích tái chế: Đựng trong túi hoặc
trong thùng có lót túi và có màu xanh.
Chất thải y tế thông thường phục vụ mục đích tái chế: Đựng trong túi hoặc trong thùng
có lót túi và có màu trắng.
7. THU GOM CHẤT THẢI Y TẾ
7.1. Thu gom chất thải lây nhiễm
Chất thải lây nhiễm phải thu gom riêng từ nơi phát sinh về khu vực lưu giữ chất thải
trong khuôn viên cơ sở y tế.
Trong quá trình thu gom, túi đựng chất thải phải buộc kín, thùng đựng chất thải phải
có nắp đậy kín, bảo đảm không bị rơi, rò rỉ chất thải trong quá trình thu gom.
Cơ sở y tế quy định tuyến đường và thời điểm thu gom chất thải lây nhiễm phù hợp
để hạn chế ảnh hưởng đến khu vực chăm sóc người bệnh và khu vực khác trong cơ sở y tế.
Chất thải có nguy cơ lây nhiễm cao phải xử lý sơ bộ trước khi thu gom về khu lưu
giữ, xử lý chất thải trong khuôn viên cơ sở y tế.
Tần suất thu gom chất thải lây nhiễm từ nơi phát sinh về khu lưu giữ chất thải trong
khuôn viên cơ sở y tế ít nhất 01 (một) lần/ngày.
Đối với các cơ sở y tế có lượng chất thải lây nhiễm phát sinh dưới 05 kg/ngày, tần
suất thu gom chất thải lây nhiễm sắc nhọn từ nơi phát sinh về khu lưu giữ tạm thời trong
khuôn viên cơ sở y tế hoặc đưa đi xử lý, tiêu hủy tối thiểu là 01 (một) lần/tháng.
7.2. Thu gom chất thải nguy hại không lây nhiễm
Chất thải nguy hại không lây nhiễm được thu gom, lưu giữ riêng tại khu lưu giữ
chất thải trong khuôn viên cơ sở y tế.
Thu gom chất hàn răng amalgam thải và thiết bị y tế bị vỡ, hỏng, đã qua sử dụng có
chứa thủy ngân: Chất thải có chứa thủy ngân được thu gom và lưu giữ riêng trong các hộp
bằng nhựa hoặc các vật liệu phù hợp và bảo đảm không bị rò rỉ hay phát tán hơi thủy ngân
ra môi trường.
Thu gom chất thải y tế thông thường: Chất thải y tế thông thường phục vụ mục đích
tái chế và chất thải y tế thông thường không phục vụ mục đích tái chế được thu gom riêng.

lOMoARcPSD|36067889
8. LƯU GIỮ CHẤT THẢI Y TẾ
Cơ sở y tế bố trí khu vực lưu giữ chất thải y tế trong khuôn viên cơ sở y tế đáp
ứng các yêu cầu sau
Cơ sở y tế thực hiện xử lý chất thải y tế nguy hại cho cụm cơ sở y tế và bệnh viện
phải có khu vực lưu giữ chất thải y tế nguy hại đáp ứng các yêu cầu kỹ thuật theo quy định.
Cơ sở y tế phải có khu vực lưu giữ chất thải y tế nguy hại đáp ứng các yêu cầu kỹ
thuật theo quy định.
Dụng cụ, thiết bị lưu chứa chất thải y tế nguy hại tại khu lưu giữ chất thải
trong cơ sở y tế thực hiện thống nhất theo quy định và phải đáp ứng các yêu cầu sau
Có thành cứng, không bị bục vỡ, rò rỉ dịch thải trong quá trình lưu giữ chất thải.
Có biểu tượng loại chất thải lưu giữ theo quy định.
Dụng cụ, thiết bị lưu chứa chất thải lây nhiễm phải có nắp đậy kín và chống được
sự xâm nhập của các loài động vật.
Dụng cụ, thiết bị lưu chứa hóa chất thải phải được làm bằng vật liệu không có phản
ứng với chất thải lưu chứa và có khả năng chống được sự ăn mòn nếu lưu chứa chất thải
có tính ăn mòn. Trường hợp lưu chứa hóa chất thải ở dạng lỏng phải có nắp đậy kín để
chống bay hơi và tràn đổ chất thải.
Chất thải y tế nguy hại và chất thải y tế thông thường phải lưu giữ riêng tại khu
vực lưu giữ chất thải trong khuôn viên cơ sở y tế
Chất thải lây nhiễm và chất thải nguy hại không lây nhiễm phải lưu giữ riêng
trừ trường hợp các loại chất thải này áp dụng cùng một phương pháp xử lý
Chất thải y tế thông thường phục vụ mục đích tái chế và chất thải y tế thông
thường không phục vụ mục đích tái chế được lưu giữ riêng Thời gian lưu giữ chất thải
lây nhiễm:
Đối với chất thải lây nhiễm phát sinh tại cơ sở y tế, thời gian lưu giữ chất thải lây
nhiễm tại cơ sở y tế không quá 02 ngày trong điều kiện bình thường. Trường hợp lưu giữ
chất thải lây nhiễm trong thiết bị bảo quản lạnh dưới 8°C, thời gian lưu giữ tối đa là 07
ngày. Đối với cơ sở y tế có lượng chất thải lây nhiễm phát sinh dưới 05 kg/ngày, thời gian
lưu giữ không quá 03 ngày trong điều kiện bình thường và phải được lưu giữ trong các bao
bì được buộc kín hoặc thiết bị lưu chứa được đậy nắp kín.
Đối với chất thải lây nhiễm được vận chuyển từ cơ sở y tế khác về để xử lý theo mô
hình cụm hoặc mô hình tập trung, phải ưu tiên xử lý trong ngày. Trường hợp chưa xử lý
ngay trong ngày, phải lưu giữ ở nhiệt độ dưới 20°C và thời gian lưu giữ tối đa không quá
02 ngày.
9. GIẢM THIỂU CHẤT THẢI Y TẾ
Cơ sở y tế phải thực hiện các biện pháp giảm thiểu phát sinh chất thải y tế theo thứ
tự ưu tiên sau:
- Lắp đặt, sử dụng các thiết bị, dụng cụ, thuốc, hóa chất và các
nguyên vật liệu phù hợp, bảo đảm hạn chế phát sinh chất thải y tế.
- Đổi mới thiết bị, quy trình trong hoạt động y tế nhằm giảm thiểu
phát sinh chất thải y tế.

lOMoARcPSD|36067889
- Quản lý và sử dụng vật tư hợp lý và hiệu quả.
10. QUẢN LÝ CHẤT THẢI Y TẾ THÔNG THƯỜNG ĐỂ TÁI CHẾ
Chỉ được phép tái chế chất thải y tế thông thường và chất thải quy định.
Không được sử dụng vật liệu tái chế từ chất thải y tế để sản xuất các đồ dùng, bao
gói sử dụng trong lĩnh vực thực phẩm.
Chất thải lây nhiễm sau khi xử lý đạt quy chuẩn kỹ thuật quốc gia về môi trường
được quản lý như chất thải y tế thông thường.
Khi chuyển giao chất thải để phục vụ mục đích tái chế, cơ sở y tế phải thực hiện
các quy định sau:
- Bao bì lưu chứa chất thải phải được buộc kín và có biểu tượng chất
thải tái chế theo quy định
- Ghi đầy đủ thông tin vào Sổ bàn giao chất thải phục vụ mục đích
tái chế theo mẫu quy định.
11. VẬN CHUYỂN CHẤT THẢI RA NGOÀI BỆNH VIỆN
Việc vận chuyển chất thải y tế nguy hại từ các cơ sở y tế đến cơ sở xử lý cho cụm
phải thực hiện bằng các hình thức sau:
- Cơ sở y tế trong cụm thuê đơn vị bên ngoài có giấy phép xử lý chất
thải nguy hại hoặc giấy phép hành nghề quản lý chất thải nguy hại để thực hiện vận
chuyển chất thải của cơ sở y tế đến cơ sở xử lý.
- Cơ sở y tế trong cụm tự vận chuyển hoặc thuê đơn vị khác không
thuộc đối tượng trên phải đáp ứng các điều 2, 3 và 4 sau đây và phải được Ủy ban
nhân dân tỉnh, thành phố trực thuộc trung ương phê duyệt tại kế hoạch thu gom,
vận chuyển, xử lý chất thải y tế trên địa bàn.
Phương tiện vận chuyển: Cơ sở y tế, đơn vị được thuê vận chuyển chất thải y tế
nguy hại sử dụng xe thùng kín hoặc xe bảo ôn chuyên dụng để vận chuyển; hoặc nếu sử
dụng các loại phương tiện vận chuyển khác để vận chuyển chất thải y tế nguy hại từ cơ sở
y tế đến cơ sở xử lý phải đáp ứng yêu cầu tại điều 3 và 4 sau đây.
Dụng cụ, thiết bị lưu chứa chất thải y tế nguy hại trên phương tiện vận chuyển phải
đáp ứng các yêu cầu sau:
- Có thành, đáy, nắp kín, kết cấu cứng, chịu được va chạm, không bị
rách vỡ bởi trọng lượng chất thải, bảo đảm an toàn trong quá trình vận chuyển
- Có biểu tượng về loại chất thải lưu chứa theo quy định
- Được lắp cố định hoặc có thể tháo rời trên phương tiện vận chuyển
và bảo đảm không bị rơi, đổ trong quá trình vận chuyển chất thải.
Chất thải lây nhiễm trước khi vận chuyển phải được đóng gói trong các thùng, hộp
hoặc túi kín, bảo đảm không bị bục, vỡ hoặc phát tán chất thải trên đường vận chuyển.
TÓM TẮT BÀI
Quản lý chất thải luôn luôn là vấn đề sống còn đối với sự phát triển bền vững của
bất kỳ ngành nghề nào, càng đặt biệt hơn trong ngành y tế. Với những đặc thù rất riêng,
các cơ sở thực hành y tế mỗi ngày sẽ làm phát sinh rất nhiều loại chất thải khác nhau, bên
cạnh những loại chất thải thông thường, là rất nhiều loại chất thải nguy hại có khả năng

lOMoARcPSD|36067889
ảnh hưởng lớn đến sức khỏe con người và môi trường chung quanh. Do đó, ngành y tế nói
riêng và các ban ngành có liên quan, cao hơn nữa là chính phủ của mỗi quốc gia trên thế
giới này đều có ban hành rất nhiều điều luật nghiêm khắc về quản lý chất thải y tế. Tại Việt
Nam, ngày 31/12/2015, Thông Tư Liên Tịch “Quy chế quản lý chất thải y tế” số
58/2015/TTLT-BYT-BTNMT được ban hành nhằm thống nhất việc quản lý tất cả các loại
chất thải y tế phát sinh trong hoạt động tại tất cả các cơ sở y tế hoạt động trên lãnh thổ Việt
Nam. Trong đó, đã ban hành rất rõ ràng các điều luật về phân định chất thải y tế, cũng như
các điều luật về phân loai, chứa đựng, vận chuyển bên trong – bên ngoài bệnh viện, xử lý.
Bất kỳ một cá nhân nào, kể cả những các nhân hoạt động trong ngành y tế hay ngoài ngành
y tế, đều phải có trách nhiệm, tùy theo mức độ liên quan, hiểu biết và áp dụng đúng những
quy định này trong thực tế, nhằm góp phần làm tốt công tác quản lý chất thải y tế trong
bệnh viện, ngăn ngừa lây lan của các bệnh truyền nhiễm, phòng tránh những ảnh hưởng
tiêu cực của chất thải y tế đối với sức khỏe con người cũng như môi trường sống của chúng
ta.
CÂU HỎI TỰ LƯỢNG GIÁ
1. Chất thải y tế là:
A. Chất thải phát sinh trong quá trình hoạt động của các cơ sở y tế, bao gồm chất
thải y tế nguy hại, chất thải y tế thông thường và nước thải y tế
B. Chất thải phát sinh trong quá trình hoạt động của các cơ sở y tế, bao gồm chất
thải y tế nguy hại và nước thải y tế.
C. Chất thải phát sinh trong quá trình hoạt động của các cơ sở y tế, bao gồm chất
thải y tế thông thường và nước thải y tế.
D. Chất thải phát sinh trong quá trình hoạt động của các cơ sở y tế, bao gồm chất
thải y tế nguy hại và chất thải y tế thông thường.
2. Về phân loại chất thải y tề, phát biểu nào sau đây là SAI:
A. Chất thải y tế nguy hại và chất thải y tế thông thường phải phân loại để quản lý
ngay tại nơi phát sinh và tại thời điểm phát sinh.
B. Từng loại chất thải y tế phải phân loại riêng vào trong bao bì, dụng cụ, thiết bị
lưu chứa chất thải theo quy định.
C. Trường hợp các chất thải y tế nguy hại không có khả năng phản ứng, tương tác
với nhau và áp dụng cùng một phương pháp xử lý cũng phải được phân loại riêng
vào bao bì, dụng cụ, thiết bị lưu chứa khác nhau
D. Khi chất thải lây nhiễm để lẫn với chất thải khác hoặc ngược lại thì hỗn hợp chất
thải đó phải thu gom, lưu giữ và xử lý như chất thải lây nhiễm.
3. Chất thải lây nhiễm bao gồm những loại nào sau đây, NGOẠI TRỪ:
A. Chất thải lây nhiễm sắc nhọn, ví dự như kim tiêm; bơm liền kim tiêm; đầu sắc
nhọn của dây truyền; kim chọc dò; kim châm cứu; lưỡi dao mổ; đinh, cưa dùng
trong phẫu thuật và các vật sắc nhọn khác.
B. Chất thải lây nhiễm không sắc nhọn, ví dụ như chất thải thấm, dính, chứa máu
hoặc dịch sinh học của cơ thể; các chất thải phát sinh từ buồng bệnh cách ly.
C. Chất thải phóng xạ, ví dụ như vỏ bọc, bao bì, hộp đựng của viên thuốc xạ trị

lOMoARcPSD|36067889
D. Chất thải giải phẫu, ví dụ như mô, bộ phận cơ thể người thải bỏ và xác động vật
thí nghiệm.
4. Chất thải nào sau đây KHÔNG là chất thải nguy hại không lây nhiễm: A. Hóa chất thải
bỏ bao gồm hoặc có các thành phần nguy hại.
B. Dược phẩm thải bỏ thuộc nhóm gây độc tế bào hoặc có cảnh báo nguy hại từ nhà
sản xuất.
C. Thiết bị y tế bị vỡ, hỏng, đã qua sử dụng thải bỏ có chứa thủy ngân và các kim
loại nặng.
D. Chất thải giải phẫu, ví dụ như mô, bộ phận cơ thể người thải bỏ và xác động vật
thí nghiệm
5. Về phân loại chất thải lây nhiễm, phát biểu nào sau đây là SAI:
A. Chất thải lây nhiễm sắc nhọn: Đựng trong thùng hoặc hộp có màu đỏ.
B. Chất thải lây nhiễm không sắc nhọn: Đựng trong túi hoặc trong thùng có lót túi
và có màu vàng.
C. Chất thải có nguy cơ lây nhiễm cao: Đựng trong túi hoặc trong thùng có lót túi
và có màu vàng.
D. Chất thải giải phẫu: Đựng trong 2 lần túi hoặc trong thùng có lót túi và có màu
vàng.
ĐÁP ÁN
1A, 2C, 3C, 4D, 5A TÀI LIỆU THAM KHẢO
1. Lê Thị Anh Thư (2011). Kiểm soát nhiễm khuẩn bệnh viện. Nhà xuất bản Y học,
TPHCM, tr. 195-204.
2. Bộ Y Tế (2013). Hướng dẫn thực hành kiểm soát nhiễm khuẩn môi trường bệnh
viện. Nhà xuất bản Y học, Hà Nội, tr.73-100.
3. Ling Moi Lin, Seto Wing Hong (2014). Sổ tay kiểm soát nhiễm khuẩn dùng cho
NVYT Khu vực Châu Á. Nhà xuất bản Y học, Hà Nội, tr.71-73.

lOMoARcPSD|36067889
BÀI 8 VỆ SINH BỆNH VIỆN
MỤC TIÊU
Sau khi học xong bài này, sinh viên có thể:
- Trình bày được các mức độ khử khuẩn/tiệt khuẩn và liệt kê các hóa chất sử
dụng trong từng mức độ.
- Trình bày được khái niệm về môi trường trong bệnh viện, nguyên tắc phân
chia khu vực theo nguy cơ lây nhiễm, nguyên tắc của công tác vệ sinh môi trường.
- Giải thích được cơ chế lây truyền mầm bệnh.
- Thực hành đúng qui trình vệ sinh bệnh viện.
- Ý thức chấp hành tốt qui định về vệ sinh bệnh viện theo quy định pháp luật
nhằm xây dựng môi trường làm việc an toàn tại các cơ sở y tế.
NỘI DUNG BÀI GIẢNG
1. ĐẠI CƯƠNG
Môi trường bệnh viện, bao gồm các bề mặt, nước, không khí… ngày càng được
chứng minh là đóng vai trò quan trọng trong con đường lây truyền của nhiều tác nhân gây
bệnh truyền nhiễm khác nhau. Do vậy, vệ sinh môi trường bệnh viện là một khâu quan
trọng trong kiểm soát và phòng ngừa lây truyền các bệnh truyền nhiễm.
2. CÁC KHÁI NIỆM CƠ BẢN VỀ LÂY TRUYỀN MẦM BỆNH
2.1. Tác nhân gây bệnh lây nhiễm
Tất cả các loại VSV có khả năng gây bệnh (vi khuẩn, virus, nấm, ký sinh trùng…)
Khả năng gây bệnh và lây nhiễm của vi sinh vật tùy thuộc vào: số lượng, độc lực,
đường lây truyền (khả năng vi sinh vật thích ứng với từng loại môi trường), cổng vào và
khả năng đề kháng của ký chủ. 2.2. Nguồn gốc tác nhân gây bệnh
Ngoại sinh (exogenous source): từ một bệnh nhân khác hoặc từ nhân viên y tế (cross-
infection) hoặc từ môi trường bên ngoài vào, hoặc qua trung gian của các dụng cụ y tế chưa
được xử lý đúng mức.
Nội sinh: (endogenous source): từ một ổ vi khuẩn ở một nơi khác trên chính cùng
cơ thể đó. 2.3. Đích (ký chủ)
Ký chủ đóng vai trò đặc biệt quan trọng trong các bệnh nhiễm trùng, đặc biệt là tại
bệnh viện, nơi tập trung nhiều bệnh nhân có sức đề kháng thấp.
Sự lây lan của các vi khuẩn đến các ký chủ mới có thể là các kết quả của sự thích
ứng và nảy nở của các vi khuẩn qua các nhiễm trùng thứ phát trên một cơ địa có bệnh cảnh
lâm sàng rõ ràng và có thể dẫn đến tử vong.
Mức độ đáp ứng của các ký chủ có thể khác nhau tùy thuộc vào mức độ đề kháng
của cơ thể. Những cơ thể của trẻ nhỏ thường rất nhạy cảm do hệ miễn dịch chưa trưởng
thành. Những người lớn tuổi lại phải đương đầu với nguy cơ nhiễm trùng lớn hơn nhiều do
các bệnh tật đang mắc phải, do sự cung cấp máu không đầy đủ và do nằm bất động đó là
những yếu tố nguy cơ đưa đến nhiễm trùng tại phổi. Đối với tất cả các lứa tuổi việc sử dụng
các thuốc gây độc tế bào và các loại steroid có thể đưa đến sự nhiễm trùng, trong khi các

lOMoARcPSD|36067889
thủ thuật xâm lấn lại tạo điều kiện cho các vi khuẩn dễ dàng xâm nhập qua hàng rào bảo
vệ đầu tiên.
Bảng 8. 1: Những yếu tố nguy cơ của ký chủ (Nguồn: Qui trình kiểm soát nhiễm khuẩn,
2012, Bệnh viện Đại học Y Dược TPHCM)
Những yếu tố nguy cơ của ký chủ
Tuổi
Quá nhỏ hoặc quá lớn
Miễn dịch đặc biệt
Thiếu các kháng thể bảo vệ
Các bệnh hiện mắc
Bệnh gan, tiểu đường, ung thư, rối loạn ngoài da, giảm
bạch cầu đa nhân trung tính …
Các nhiễm trùng hiện mắc
HIV, bệnh cúm và viêm phổi sau cúm, các thương tổn
do virus herpes có thể đưa đến nhiễm
Staphylococcus thứ phát
Đang sử dụng các thuốc điều trị
đặc hiệu
Các thuốc gây độc tế bào (gồm các thuốc làm giảm
miễn dịch sau ghép) và các steroid làm giảm sức đề
kháng, các loại kháng sinh làm rối loạn hệ vi khuẩn
thường trú và đưa đến sự xâm lấn của các vi khuẩn
kháng thuốc tại bệnh viện
Chấn thương
Do tai nạn
Vết thương do bỏng, dao đâm, súng bắn, tai nạn giao
thông
Do chủ ý
Phẫu thuật đặt ống xông tiểu hoặc xông tĩnh mạch,
thẩm phân phúc mạc
2.4. Phương thức lan truyền
Trực tiếp qua Tiếp xúc cá nhân (personal contact)
Tác nhân gây bệnh có thể lây lan qua da, miệng, vết cắt, vết thương hở hoặc bộ
phận sinh dục thông qua các tiếp xúc trực tiếp như chạm, cắn, hôn hay quan hệ tình dục.
Trực tiếp qua Giọt bắn (droplet)
Tác nhân gây bệnh có thể lây lan qua những giọt nhỏ phun trực tiếp vào kết mạc
hay màng nhầy của mắt, mũi hay miệng ngay trong lúc hắt hơi, ho, khạc nhổ, hát hoặc nói
chuyện (thường được giới hạn trong khoảng cách 01 mét).
Gián tiếp qua Vật mang (carrier)
Fomite được hiểu là các đối tượng không có sự sống nhưng lại bị ô nhiễm thụ động
bởi tác nhân gây bệnh.
Một số ví dụ như dụng cụ phẫu thuật, dụng cụ y tế (như catheter), quần áo, đồ dùng
nấu ăn hoặc ăn uống, giường, đồ vải, đồ chơi.

lOMoARcPSD|36067889
Nước, thực phẩm, đồ uống và các sản phẩm sinh học như máu, huyết thanh, huyết
tương, các mô hoặc cơ quan cũng có thể là phương tiện.
Gián tiếp qua Trung gian: côn trùng, vật nuôi (vector)
Vector thường là các loài côn trùng, mang một loạt các tác nhân lây nhiễm khác
nhau, bao gồm cả virus, vi khuẩn, ký sinh trùng. (Tuy nhiên, một vector có thể là bất kỳ
sinh vật sống nào có thể truyền tác nhân lây nhiễm cho con người).
Tác nhân gây bệnh theo nước bọt của côn trùng xâm nhập vào cơ thể khi nó cắn
qua da hoặc theo chất thải mà côn trùng bài tiết trên da có vết thương hở (do gãi hoặc chà
xát).
Đường không khí (airbone)
Droplet nuclei: giọt hạt nhân có thể vẫn còn trong không khí một thời gian dài. Giọt
hạt nhân thường là dư lượng nhỏ xuất hiện khi dịch tiết bắn ra hoặc bốc hơi.
Aerosol: hạt nhỏ lơ lửng trong không khí, bao gồm một phần hay toàn bộ tác nhân
gây bệnh, thâm nhập vào cơ thể qua đường hô hấp, đặc biệt trong các phế nang của phổi.
Những hạt này có thể lơ lửng trong không khí trong thời gian dài, một số giữ lại khả năng
gây bệnh, trong khi một số khác thoái hóa do ảnh hưởng của môi trường nhiều ánh sáng
mặt trời và môi trường khô.
Aerosol: các loại hạt với nhiều kích thước khác nhau như bụi bẩn, đất, cát nhiễm
các tác nhân gây bệnh hay phân. Các hạt này có thể tăng lên từ đất, quần áo, chăn màn,
giường hoặc sàn nhà khi chúng được di chuyển, làm sạch hay có gió thổi.
3. CÁC MỨC ĐỘ KHỬ KHUẨN/TIỆT KHUẨN – CÁC HÓA CHẤT SỬ
DỤNG TRONG KHỬ KHUẨN/ TIỆT KHUẨN
3.1. Các mức độ khử khuẩn/tiệt khuẩn
Tiệt khuẩn (Sterilization): là quá trình tiêu diệt hoặc loại bỏ tất cả các dạng của vi
sinh vật sống bao gồm cả bào tử vi khuẩn.
Khử khuẩn (Disinfection): là quá trình loại bỏ hầu hết hoặc tất cả vi sinh vật gây
bệnh trên dụng cụ (DC) nhưng không diệt bào tử vi khuẩn. Có 3 mức độ khử khuẩn (KK):
khử khuẩn mức độ thấp, trung bình và cao.
Khử khuẩn mức độ cao (High level disinfection): là quá trình tiêu diệt toàn bộ vi
sinh vật và một số bào tử vi khuẩn.
Khử khuẩn mức dộ trung bình (Intermediate-level disinfection): là quá trình khử
được M.tuberculosis, vi khuẩn sinh dưỡng, virus và nấm, nhưng không tiêu diệt được bào
tử vi khuẩn.
Khử khuẩn mức độ thấp (Low-level disinfection): tiêu diệt được các vi khuẩn thông
thường như một vài virut và nấm, nhưng không tiêu diệt được bào tử vi khuẩn.
Làm sạch (Cleaning): là quá trình sử dụng biện pháp cơ học để làm sạch những tác
nhân nhiễm khuẩn và chất hữu cơ bám trên những DC, mà không nhất thiết phải tiêu diệt
được hết các tác nhân nhiễm khuẩn; Quá trình làm sạch là một bước bắt buộc phải thực
hiện trước khi thực hiện quá trình khử khuẩn (KK), tiệt khuẩn (TK) tiếp theo. Làm sạch
ban đầu tốt sẽ giúp cho hiệu quả của việc KK hoặc TK được tối ưu.
Khử nhiễm (Decontamination): là quá trình sử dụng tính chất cơ học và hóa học,
giúp loại bỏ các chất hữu cơ và giảm số lượng các vi khuẩn gây bệnh có trên các DC để
bảo đảm an toàn khi sử dụng, vận chuyển và thải bỏ.

lOMoARcPSD|36067889
3.2. Các hóa chất sử dụng trong từng mức độ, phổ kháng khuẩn, ưu điểm và nhược
điểm
Bảng 8. 2: Một số hóa chất khử khuẩn thông dụng (Nguồn: Qui trình kiểm soát nhiễm
khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM)
Một số hóa chất khử khuẩn thông dụng
Stt
Thành phần chính
Tên thương mại
Mức độ khử/tiệt khuẩn có thể
đạt
1
Chlorin
Javen, Clorox,
Presept
Cao – trung bình
2
Hợp chất ammonium bậc 4
Stride DC,
Meliseptol, Surfanios
Trung bình – thấp
3
Alcohol 60-70% (Ethanol,
Isopropanol)
Cồn 70°, Anios spray
Trung bình – thấp
Bảng 8. 3: Tác dụng diệt khuẩn của một số hóa chất thông dụng (Nguồn: Qui trình
kiểm soát nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM)
Tác dụng diệt khuẩn của một số hóa chất thông dụng
Hóa chất
Bào tử
vi
khuẩn
Vi khuẩn lao
Vi khuẩn
khác
Siêu vi
Có vỏ bọc
Không vỏ
bọc
Clorin 0,5%
- 1%
(10-60 phút)
Tốt
Tốt
Tốt
Tốt
Tốt
Hợp chất
Amonium
bậc 4
*
Không
Thay đổi
Trung bình
Trung bình
Kém
Alcohol
60%-70%:
ethanol,
isopropanol
(1-10 phút)
Không
Tốt
Tốt
Tốt
Trung bình
Bảng 8. 4: Tính chất của một số hóa chất thông dụng (Nguồn: Qui trình kiểm soát
nhiễm khuẩn, 2012, Bệnh viện Đại học Y Dược TPHCM)
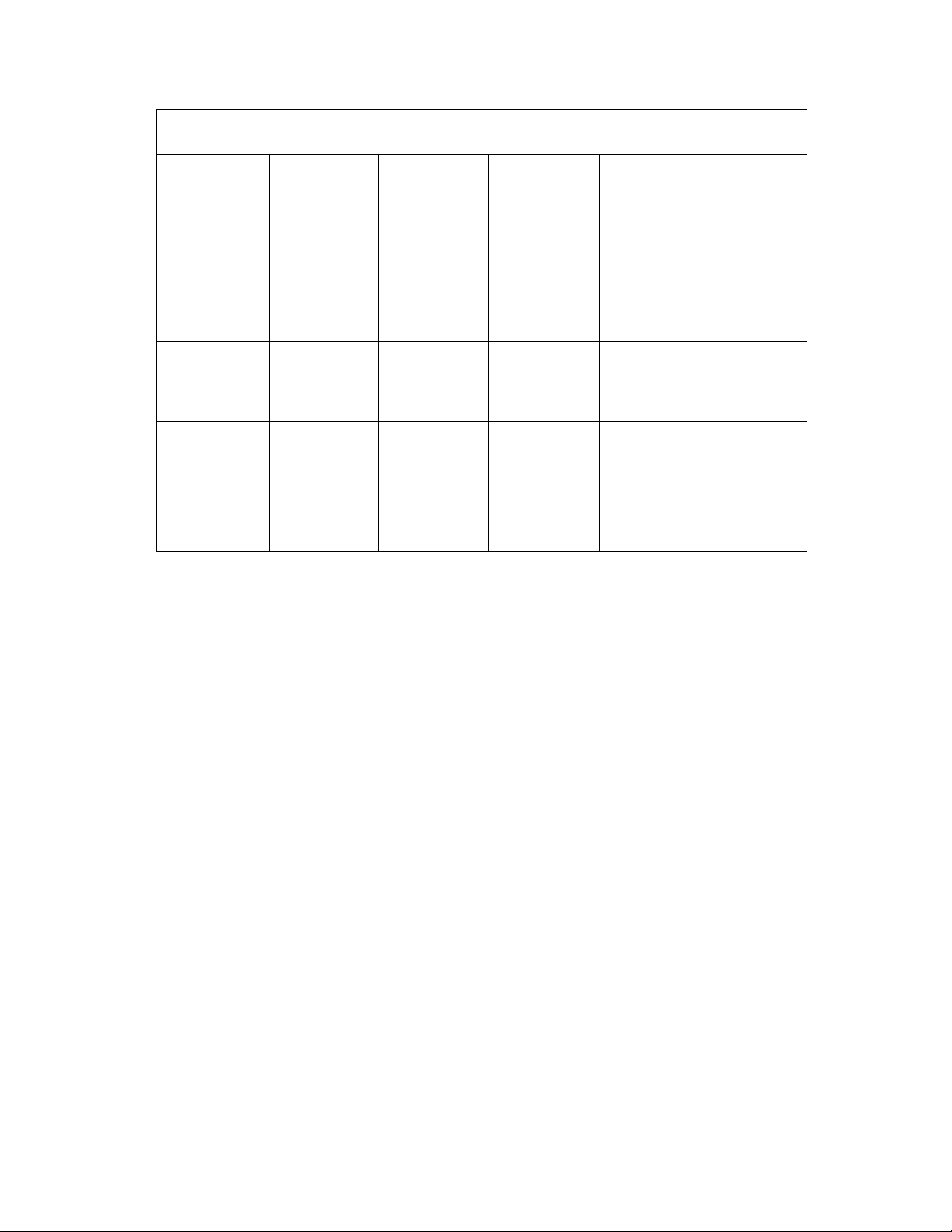
lOMoARcPSD|36067889
Tính chất của một số hóa chất thông dụng
Hóa chất
Ổn định
Không bị bất
hoạt bởi chất
hữu cơ
Ăn mòn/phá
hủy kim loại
Kích thích/tăng tính nhạy
cảm
Clorin 0,5% -
1%
(10-60 phút)
Không (<1
ngày)
Có
Có
Có (kích thích đường hô
hấp)
Hợp chất
Amonium
bậc 4
*
Có
Có
Không
Không
Alcohol
60%-70%:
ethanol,
isopropanol
(1-10 phút)
Có (đóng
thùng kín)
Có (nhưng
xuyên thấu
kém)
Không đáng
kể (ảnh
hưởng chất
keo gắn kính
nội soi)
Không
4. CÁC KHÁI NIỆM VỀ “MÔI TRƯỜNG” TRONG BỆNH VIỆN VÀ CÁC
NGUYÊN TẮC PHÂN CHIA KHU VỰC THEO NGUY CƠ LÂY NHIỄM
4.1. Môi trường bệnh viện
Bệnh viện là môi trường có tỷ lệ các tác nhân gây nhiễm khuẩn cao. Người bệnh,
nhân viên y tế, người thân và những người sống xung quanh bệnh viện phải đối mặt với
các nguy cơ nhiễm khuẩn nếu môi trường bệnh viện không được đảm bảo an toàn. Thậm
chí bệnh viện có thể trở thành tâm điểm bùng phát một số bệnh nhất định như sốt rét hay
tiêu chảy.
Môi trường “nước”
- Nước cấp đạt chất lượng theo mục đích sử dụng (sinh hoạt, ăn uống,
chăm sóc và điều trị).
- Chất thải lỏng, dịch tiết được thải bỏ đúng quy định.
Môi trường “không khí”
- Mức độ lưu thông không khí đáp ứng nhu cầu của từng hoạt động.
- Không gian riêng của mỗi người bệnh được bố trí phù hợp.
- Khoảng cách tối thiểu giữa các giường bệnh đạt yêu cầu.
- Phòng cách ly đạt yêu cầu cho người bệnh đã nhiễm hay người
bệnh có nguy cơ lây nhiễm cao.
- Khí thải từ các hoạt động, đặc biệt từ phòng của người bệnh nhiễm
và hoạt động thiêu hủy chất thải được xả thải đúng quy định.

lOMoARcPSD|36067889
Các “bề mặt”
- Môi trường bề mặt, đặc biệt ở những vị trí thường xuyên tiếp xúc,
được giám sát và khắc phục theo kế hoạch nhằm đảm bảo tiêu chuẩn vệ sinh
bệnh viện, gồm các nhóm sau:
+ Trang thiết bị y tế,
+ Thiết bị điện,
+ Nội thất,
+ Ngoại cảnh, +
Xây dựng.
- Hệ thống vật liệu sử dụng tại bệnh viện phải phù hợp với phương
pháp làm sạch và khử khuẩn tại bệnh viện.
- Vị trí đặt và tuyến di chuyển các thiết bị được bố trí thích hợp
Các “chất thải y tế”
- Phân loại, thu gom, vận chuyển và xử lý chất thải rắn, chất thải lỏng
đúng quy định.
4.2. Phân loại theo nguy cơ lây nhiễm
Phân loại nguy cơ khu vực chức năng (funtional area risk catergory) là các khu vực
chức năng được phân loại theo nguy cơ phản ánh mức cường độ và tần suất cần thiết làm
sạch.
Khu vực chức năng (funtional area) là khu vực mà quá trình làm sạch diễn ra (ví
dụ: khu vực phòng khám hay phòng mổ).
- Khu vực loại A - nguy cơ rất cao (very high risk)
- Khu vực loại B - nguy cơ cao (high risk)
- Khu vực loại C - nguy cơ trung bình (moderate risk)
- Khu vực loại D - nguy cơ thấp (low risk)
4.2.1. Khu
vực
loại
A
Định
nghĩa
:
- Khu vực loại A là những khu vực có nguy cơ lây
nhiễm RẤT CAO vì người bệnh rất nhạy cảm và/hay trải qua các
thủ thuật xâm lấn sâu.
- Tiêu chuẩn yêu cầu của vệ sinh là cực kỳ quan
trọng (critically important).

lOMoARcPSD|36067889
- Kết quả vệ sinh phải đạt được thông qua cường độ
và tần suất làm sạch ở mức cao nhất. Quy trình vệ sinh và phương
thức thực hiện cần quy định rõ ràng và nghiêm túc thực hiện.
Các khu vực chức năng loại A:
- Phẫu thuật (khoa Phẫu thuật, khoa Phẫu thuật tim
mạch, khoa Tạo hình thẩm mỹ…)
- Hồi sức tích cực (ICU)
- Hồi sức tích cực nhi (SCBU)
- Hồi sức tim
- Cấp cứu – Tiểu phẫu
- Hóa trị liệu ung thư
- Khu bệnh truyền nhiễm
- Khu vực cách ly
- Khu vực thực hiện thủ thuật xâm lấn (nội soi, chẩn
đoán hình ảnh, nội tim mạch…)
- Khoa Xét nghiệm (phòng Vi sinh) Các khu vực bổ
sung loại A:
- Phòng tắm, phòng vệ sinh, phòng nhân viên, hành
lang, nhà kho, phòng họp, khu vực hành chính, phòng ăn, phòng
chứa dụng cụ vệ sinh và các khu vực khác… tiếp giáp với các khu
vực chức năng có nguy cơ rất cao phải được xem như là thuộc nhóm
khu vực loại A và được vệ sinh với cường độ và tần suất tương
đương
4.2.2. Khu
vực
loại
B
Định
nghĩa
:
- Khu vực loại B là những khu vực có nguy cơ lây
nhiễm CAO vì người bệnh rất nhạy cảm và/hay trải các thủ thuật
xâm lấn sâu; hay dụng cụ phẫu thuật và một số vật tư khác phải xử
lý và/hay lưu trữ ở khu vực có tiêu chuẩn cao nhất.
- Tiêu chuẩn yêu cầu của vệ sinh là hết sức quan
trọng (highly important).
- Kết quả vệ sinh phải được duy trì thông qua lịch
làm sạch thường quy và khả năng làm sạch ngay khi có yêu cầu.
Các khu vực chức năng loại B:

lOMoARcPSD|36067889
- CSSD
- Kho lưu trữ hàng tiệt khuẩn
- Phòng pha chế thuốc (khoa Dược)
- Các khoa lâm sàng (Ngoại 1, 2, 3, Nội tổng hợp,
Nội tim mạch,…)
- Khoa Xét nghiệm (khu lấy máu) - Nhà vệ sinh công
cộng
Các khu vực bổ sung loại B:
- Phòng tắm, phòng vệ sinh, phòng nhân viên, hành
lang, nhà kho, phòng họp, khu vực hành chính, phòng ăn, phòng
chứa dụng cụ vệ sinh và các khu vực khác… tiếp giáp với các khu
vực chức năng có nguy cơ cao phải được xem như là thuộc nhóm
khu vực loại B và được vệ sinh thường quy
4.2.3. Khu
vực
loại
C
Định
nghĩa
:
- Khu vực loại C là những khu vực phải hạn chế tối
thiểu sự lây nhiễm - Tiêu chuẩn vệ sinh yêu cầu: rất quan trọng
(very important).
- Kết quả vệ sinh nên được duy trì thông qua lịch làm
sạch thường quy với khả năng làm sạch ngay xen kẽ.
Các khu vực chức năng loại C:
- Phòng khám
- Khu vực chờ
- Khoa xét nghiệm (chạy mẫu)
- Nhà thuốc
- Kho thuốc các loại
- Chẩn đoán hình ảnh (không xâm lấn)
- Phòng chứa dụng cụ vệ sinh (dành cho đơn vị cung
cấp dịch vụ vệ sinh) - Căn tin, nhà bếp
- Khoa phục hồi chức năng
- Nhà xác
Các khu vực bổ sung loại C:

lOMoARcPSD|36067889
- Phòng tắm, phòng vệ sinh, phòng nhân viên, hành
lang, nhà kho, phòng họp, khu vực hành chính, phòng ăn, phòng
chứa dụng cụ vệ sinh và các khu vực khác… tiếp giáp với các khu
vực chức năng có nguy cơ trung bình phải được xem như là thuộc
nhóm khu vực loại C và được vệ sinh thường quy.
4.2.4. Khu
vực
loại
D
Định
nghĩa
:
- Tiêu chuẩn vệ sinh của các khu vực chức năng có
nguy cơ thấp vẫn quan trọng nhằm đảm bảo cảnh quan môi trường
sạch sẽ và sự tin cậy trong công tác chăm sóc sức khỏe nói chung.
- Kết quả vệ sinh đạt được thông qua việc dọn dẹp
vệ sinh thường xuyên theo lịch hay theo kế hoạch đã định với khả
năng làm sạch ngay xen kẽ.
Các khu vực chức năng loại D:
- Khu vực hành chính
- Khu vực cung cấp vật tư không tiệt khuẩn
- Khu vực lưu trữ hồ sơ
- Phân xưởng kỹ thuật
- Sân vườn
- Đường nội bộ
- Nhà xe
- Khu vực ngoại biên
Các khu vực bổ sung loại D:
- Phòng tắm, phòng vệ sinh, phòng nhân viên, hành
lang, nhà kho, phòng họp, khu vực hành chính, phòng ăn, phòng
chứa dụng cụ vệ sinh và các khu vực khác… tiếp giáp với các khu
vực chức năng có nguy cơ thấp phải được xem như là thuộc nhóm
khu vực loại D và được vệ sinh thường quy.
5. NGUYÊN TẮC CỦA CÔNG TÁC VỆ SINH MÔI TRƯỜNG
5.1. Nguyên tắc thực hiện vệ sinh môi trường bệnh viện
Xử lý ngay lập tức chất bài tiết của bệnh nhân (như máu, phân, nước tiểu,…) bị đổ
lên bề mặt (như sàn, giường,…) bằng dung dịch khử khuẩn;
Mang đầy đủ phương tiện phòng hộ cá nhân khi thực hiện vệ sinh;
Làm ẩm đối với mọi quy trình, không quét khô trong các khu vực chức năng;

lOMoARcPSD|36067889
Thu gom chất thải trước khi vệ sinh bề mặt, chỉ vận chuyển chất thải đựng trong túi
đã cột kín;
Sử dụng khăn và móp riêng cho từng khu vực cá nhân;
Làm sạch trước khi khử khuẩn. Không khuyến cáo sử dụng dung dịch khử khuẩn
thường quy trên toàn bộ các bề mặt;
Phương pháp lau - theo đường zíc zắc, đường lau sau không trùng đường lau trước
theo thứ tự:
- Từ nơi ”sạch” đến ”bẩn”;
- Từ trên xuống dưới; - Từ trong ra ngoài.
Không nhúng/giặt khăn, móp tại phòng;
Không làm vệ sinh tại phòng bệnh khi có nhân viên y tế đang thực hiện kỹ thuật thăm
khám và điều trị;
Sử dụng đúng loại dung dịch, đúng nồng độ đã quy định.
5.2. Vị trí thường xuyên tiếp xúc
Vị trí thường xuyên tiếp xúc là những bề mặt có sự tiếp xúc thường xuyên với tay.
Trong cơ sở y tế, những vị trí này đòi hỏi tần suất làm sạch và khử khuẩn cao hơn các bề
mặt khác. Làm sạch và khử khuẩn luôn được thực hiện ít nhất là hàng ngày và thường
xuyên hơn ở khu vực có nguy cơ cao hơn (như Hồi sức tích cực).
Vị trí thường xuyên tiếp xúc trong phòng bệnh:
- Thanh giường
- Nút gọi điều dưỡng
- Điện thoại
- Tủ cá nhân cạnh giường
- Ghế bệnh nhân/thân nhân
- Tay nắm cửa mặt trong và ngoài
- Công tắc đèn
- Bàn phím máy tính
- Bồn rửa tay (nếu có)
Vị trí thường xuyên tiếp xúc trong nhà vệ sinh:
- Bồn cầu
- Cần gạt bồn cầu
- Các thanh vịn
- Bồn rửa tay
- Tay nắm cửa
5.3. Hướng làm sạch phòng
Làm sạch và khử khuẩn giường (1 khăn).
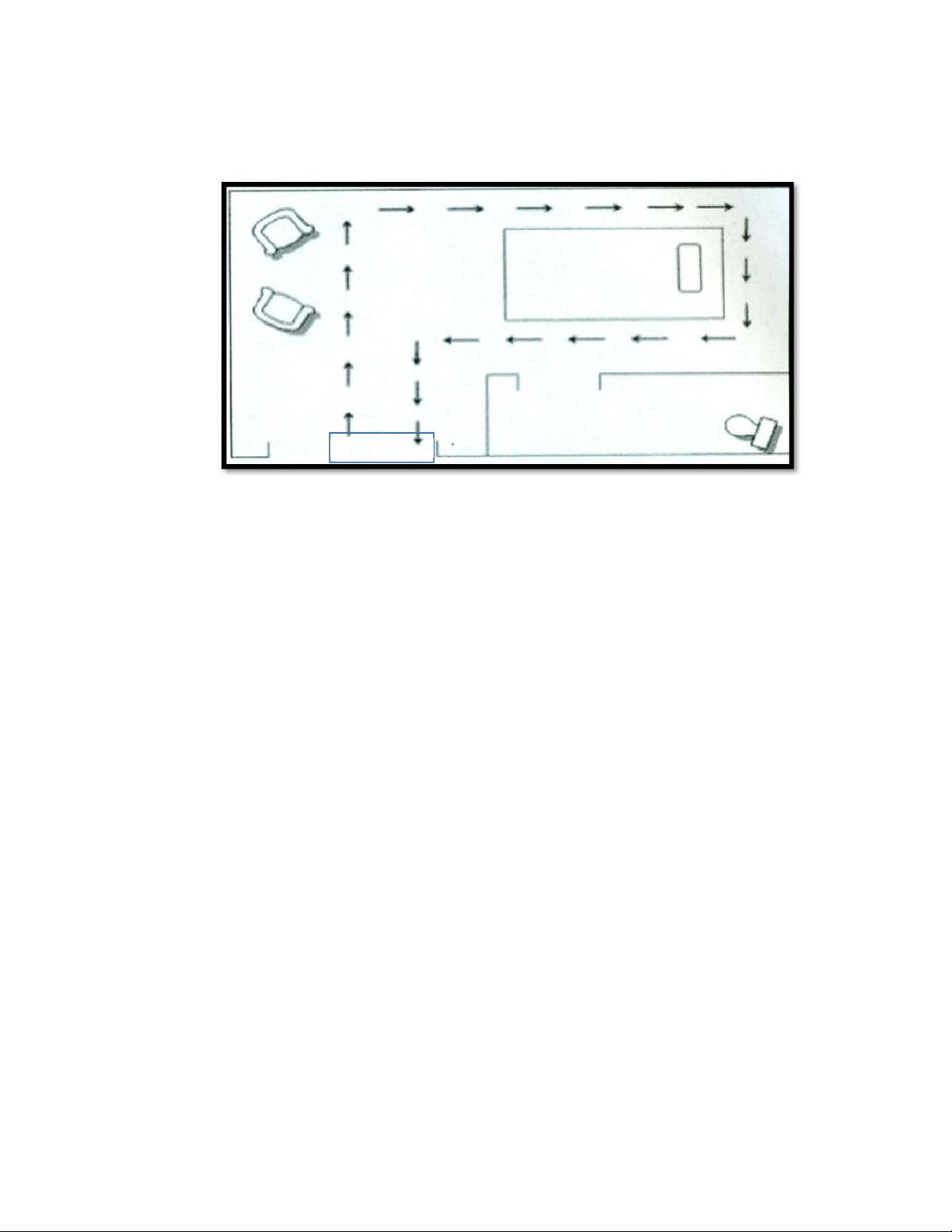
lOMoARcPSD|36067889
Bắt đầu làm sạch phần còn lại của phòng theo chiều kim đồng hồ tính từ cửa ra vào. Thay
khăn khi cần để đảm bảo khăn đủ ướt và tránh lây nhiễm chéo (3-4 khăn).
Khử khuẩn nhà vệ sinh, theo chiều kim đồng hồ, bắt đầu từ cửa nhà vệ sinh và kết thúc ở
bồn cầu (2-3 khăn).
Hình 8. 1: Hướng làm sạch phòng (Nguồn: Qui trình kiểm soát nhiễm khuẩn, 2012,
Bệnh viện Đại học Y Dược TPHCM)
5.4. Chuẩn bị phương tiện vệ sinh
Khăn lau sử dụng 01 lần (hay khăn được giặt sạch, khô sau mỗi lần sử dụng) có màu sắc
theo quy định cho từng khu vực, có số lượng đủ để vệ sinh (tối thiểu 06 khăn/ phòng).
Móp sạch, khô có màu sắc theo quy định cho từng khu vực, có số lượng đủ để vệ sinh (tối
thiểu 02 móp/20m2 hoặc 02 móp/phòng);
Xô đựng khăn thấm dung dịch làm sạch (màu xanh);
Xô đựng khăn thấm dung dịch khử khuẩn (màu đỏ);
Xô đựng móp thấm dung dịch làm sạch (màu xanh);
Xô đựng móp thấm dung dịch khử khuẩn (màu đỏ);
Xô 2 ngăn đựng khăn/móp đã sử dụng (màu vàng);
Xô pha dung dịch khử khuẩn;
Xô pha dung dịch làm sạch;
Bảng báo sàn ướt;
Các túi rác để thay mới.
5.5. Nguyên tắc chung về cách sử dụng các PTBVCN Luôn
thực hiện vệ sinh tay, mặc dù có sử dụng PTBVCN
Loại bỏ và thay thế PTBVCN ngay sau khi phát hiện thấy bất thường (hư hoặc rách)
Loại bỏ tất cả các PTBVCN ngay sau khi hoàn thành nhiệm vụ và tránh gây lây lan
cho: môi trường bên ngoài phòng cách ly; người bệnh hoặc nhân viên khác và cho chính
bản thân người chăm sóc.
Cửa ra vào

lOMoARcPSD|36067889
Cẩn thận khi cởi bỏ tất cả các PTBVCN và thực hiện VST ngay sau đó.
6. MỘT SỐ QUY TRÌNH THỰC HÀNH VỆ SINH BỆNH VIỆN CỤ THỂ
- Quy trình pha chế hóa chất vệ sinh
- Nồng độ pha một số hóa chất sử dụng khử khuẩn trong bệnh viện
- Quy trình thực hiện vệ sinh ở từng khu vực phân loại theo nguy cơ lây nhiễm: rất
cao – cao – trung bình – thấp
- Vệ sinh giường bệnh
- Vệ sinh xe tiêm
- Vệ sinh máy tính
- Vệ sinh nội thất xe cứu thương
- Quy trình phun sương khử khuẩn
- Quy trình đột xuất khi có sự cố môi trường
- Quy trình xử lý khu vực tràn đổ máu/dịch tiết
TÓM TẮT BÀI
Hiện nay, nhiều nghiên cứu khoa học đã khẳng định, môi trường (bao gồm các loại
môi trường bề mặt, không khí và nước) là nguồn dự trữ cũng như là đường lây truyền của
nhiều loại tác nhân vi sinh vật khác nhau gây bệnh cho người. Nguồn gốc của các tác nhân
này có thể là những vi sinh vật sẵn có trong môi trường, khi gặp điều kiện thuận lợi sẽ trở
thành tác nhân gây bệnh; cũng có thể là những tác nhân gây bệnh được phát tán từ người
bệnh. Khả năng tồn tại của các vi sinh vật có khả năng gây bệnh trong môi trường tùy thuộc
rất lớn vào đặc tính vi sinh của từng loài, vào điều kiện thuận lợi hay khắc nghiệt của môi
trường.
Do vậy, việc vệ sinh môi trường trong bệnh viện để phòng ngừa, ngăn chặn sự phát
tán và lây nhiễm của các vi sinh vật gây bệnh có hiệu quả đòi hỏi chúng ta phải hiểu rõ bản
chất vi sinh của vi sinh vật gây bệnh, các mức độ, khả năng và phạm vi tác động của các
hóa chất khử khuẩn – diệt khuẩn có thể sử dụng để tiêu diệt các vi sinh vật gây bệnh trong
môi trường; ngoài ra chúng ta còn phải hiểu rõ khả năng phát tán cũng như thời gian tồn
tại của chúng trong môi trường để có thể vạch ra những chiến lược và kế hoạch hiệu quả
trong tiêu diệt vi sinh vật nhưng phải khoa học, không lãng phí và không gây tổn hại tới
sức khỏe con người và môi trường.
CÂU HỎI TỰ LƯỢNG GIÁ
1. Vi khuẩn lao có thể lây truyền qua đường nào sau đây
A. Tiếp xúc
B. Giọt bắn
C. Không khí
D. Trung gian vật mang
2. Vị trí thường xuyên tiếp xúc trong phòng bệnh, NGOẠI TRỪ
A. Thanh giường
B. Nút gọi điều dưỡng

lOMoARcPSD|36067889
C. Điện thoại
D. Đèn chiếu sáng phòng
3. Vị trí thường xuyên tiếp xúc trong nhà vệ sinh bệnh viện, NGOẠI TRỪ
A. Bồn cầu
B. Cần gạt bồn cầu
C. Gương
D. Tay nắm cửa
4. Ethanol 70% là hóa chất khử khuẩn có thể đạt được mức độ nào sau đây
A. Tiệt khuẩn
B. Khử khuẩn mức độ cao
C. Khử khuẩn mức độ trung bình – cao
D. Khử khuẩn mức độ thấp – trung bình
5. Khu vực được phân loại theo nguy cơ lây nhiễm là loại A, NGOẠI TRỪ
A. Phòng pha chế thuốc của khoa Dược
B. Phòng hồi sức
C. Phòng cách ly
D. Phòng mổ ĐÁP ÁN
1C, 2D, 3C, 4D, 5A
TÀI LIỆU THAM KHẢO
1. Lê Thị Anh Thư (2011). Kiểm soát nhiễm khuẩn bệnh viện. Nhà xuất bản
Y học, TPHCM, tr. 195-204.
2. Bộ Y Tế (2013). Hướng dẫn thực hành kiểm soát nhiễm khuẩn môi trường
bệnh viện. Nhà xuất bản Y học, Hà Nội, tr. 53-66.
BÀI 9 PHÒNG NGỪA NHIỄM KHUẨN
HUYẾT LIÊN QUAN ĐẾN CATHETER
MỤC TIÊU
Sau khi học xong bài này, sinh viên có thể:
- Trình bày được tác nhân gây bệnh và cách phòng ngừa nhiễm khuẩn huyết
trên những người bệnh có đặt catheter.
- Giải thích được sinh bệnh học và yếu tố nguy cơ của nhiễm khuẩn huyết
liên quan đến catheter mạch máu.
- Áp dụng thành thạo các giải pháp tổng hợp trong phòng ngừa nhiễm khuẩn
huyết liên quan đến catheter.

lOMoARcPSD|36067889
- Tôn trọng người bệnh qua việc tuân thủ các biện pháp phòng ngừa nhiễm
khuẩn huyết liên quan đến catheter nhằm làm giảm tỉ lệ nhiễm khuẩn bệnh viện.
NỘI DUNG BÀI GIẢNG
Từ ngữ viêt tắt
Tên viết tắt
Tên đầy đủ
HSTC
Hồi sức tích cực
HSTCSS
Hồi sức tích cực sơ sinh
KBCB
Khám bệnh, chữa bệnh
KSNK
Kiểm soát nhiễm khuẩn
NB
Người bệnh
NKBV
Nhiễm khuẩn bệnh viện
NKH
NVYT
Nhiễm khuẩn huyết
Nhân viên y tế
Giải thích từ ngữ
- Catheter đặt trong lòng mạch (Intravascular catheter): là loại ống được làm
bằng vật liệu tổng hợp, đưa vào trong lòng mạch nhằm chẩn đoán và điều trị người bệnh
(NB).
- Catheter mạch máu ngoại biên (Peripheral venous catheter): thường được
sử dụng để đặt vào mạch máu ở cẳng tay và tay. Chiều dài dưới 8cm.
- Catheter động mạch ngoại vi (Peripheral arterial catheter): thường được
đưa vào các động mạch nhánh, có thể đưa vào động mạch: quay, đùi, nách, hoặc động
mạch chày sau. Chiều dài không quá 8 cm.
- Catheter có độ dài trung bình (Midline Catheter): là loại catheter thiết kế
có độ dài trung bình dùng trong đặt đường truyền tĩnh mạch trung tâm đi từ ngoại vi (như
tĩnh mạch nền, tĩnh mạch đầu).
- Catheter tĩnh mạch trung tâm (Central venous catheter-CVC): là loại
catheter thiết kế đặc biệt để đặt vào mạch máu trung tâm, mạch máu đổ trực tiếp vào các
buồng tim.
+ Một catheter đặt trong lòng mạch máu lớn với điểm cuối là ở tim hoặc gần tim để
truyền dịch, lấy máu, hoặc để theo dõi
+ Vị trí đưa catheter vào hay loại catheter không phải là tiêu chí để xác định rằng
đường truyền đưa vào đó có phải là catheter trung tâm hay không
+ Điểm cuối của catheter mới quyết định đó có phải là catheter trung tâm hay không
- Catheter mạch máu trung tâm được đặt từ tĩnh mạch ngoại biên
(Peripherally inserted central venous catheter – PICC): là một kỹ thuật đặt đi từ đường
ngoại biên vào trung tâm, thường sử dụng tĩnh mạch nền, tĩnh mạch đầu hoặc tĩnh mạch
nhánh và đi vào xoang tĩnh mạch trên. Catheter này có độ dài trên 20 cm. Tỷ lệ nhiễm
khuẩn huyết (NKH) có liên quan đến đặt catheter này thấp hơn loại catheter tĩnh mạch
trung tâm không tạo đường hầm
- Catheter không tạo đường hầm (Nontunneled Catheters): là một loại
catheter được đâm xuyên qua da vào tĩnh mạch trung tâm như tĩnh mạch dưới đòn, tĩnh

lOMoARcPSD|36067889
mạch cảnh trong hoặc tĩnh mạch đùi. Vật liệu bằng silicon, loại ống thông này có thể dùng
dài ngày, là nguyên nhân chính dẫn tới NKH liên quan đến đặt catheter.
- Catheter tạo đường hầm: là kỹ thuật đặt catheter dưới da đi song song với
mạch máu sau đó mới đâm vào mạch máu (tĩnh mạch dưới đòn, tĩnh mạch cảnh trong và
tĩnh mạch đùi), chiều dài tùy thuộc kích thước NB, nguy cơ NKH thấp, đây là một phương
pháp cải thiện hình ảnh của chính NB, nhưng khi rút, cần có sự tham gia của can thiệp phẫu
thuật rút bỏ.
1. ĐẠI CƯƠNG
1.1. Khái niệm về nhiễm khuẩn huyết trên người bệnh có đặt Catheter
Đặt catheter vào trong lòng mạch khi NB nằm điều trị trong bệnh viện, là một thao
tác thường gặp trong chăm sóc, chẩn đoán, theo dõi và điều trị. Đây là một kỹ thuật xâm
nhập vào cơ thể NB, do vậy trong quá trình thực hiện quy trình này từ chuẩn bị dụng cụ,
phương tiện, kỹ thuật vô khuẩn NB, kỹ thuật đặt, che phủ và chăm sóc sau đặt đều phải
tuyệt đối vô khuẩn. Nếu quá trình thực hiện không tuân thủ nghiêm ngặt nguyên tắc vô
khuẩn, có thể đưa các tác nhân gây bệnh vào ngay vị trí đặt sau đó vào dòng máu, dẫn đến
sự tụ tập vi khuẩn trong và ngoài lòng mạch, hậu quả là gây nhiễm khuẩn huyết.
Nhiễm khuẩn huyết xảy ra trong quá trình điều trị NB có đặt catheter là NKH tiên
phát, không có và không ở trong giai đoạn ủ bệnh của NKH tại thời điểm nhập viện và
nguyên nhân có liên quan đến việc đặt catheter.
Việc phòng ngừa NKH là một việc làm cần thiết và có thể thực hiện được nếu như
chúng ta tuân thủ nghiêm ngặt quá trình vô khuẩn khi thực hiện thủ thuật xâm lấn này.
1.2. Cơ sở xây dựng biện pháp phòng NKH trên người bệnh có đặt catheter
Nhiễm khuẩn huyết có liên quan tới việc đặt catheter vào trong lòng mạch là
nguyên nhân quan trọng gây tình trạng bệnh nặng thêm và chi phí y tế quá mức, đứng hàng
thứ 3 trong các nhiễm khuẩn bệnh viện (NKBV) thường gặp trong các cơ sở khám bệnh,
chữa bệnh (KBCB). Mỗi năm ở Mỹ có khoảng hơn 150 triệu catheter được đặt vào trong
lòng mạch (bao gồm hơn 5 triệu catheter mạch máu trung tâm) nhằm đưa thuốc, dịch các
loại, máu và các sản phẩm của máu, dinh dưỡng ngoài đường tiêu hoá, theo dõi huyết động
và lọc máu
[4], [5], [6]
. Nghiên cứu tại các khoa Hồi sức tích cực (HSTC) của Mỹ cho thấy tần
suất của NKH là 5,5 ca/1000 ngày điều trị tại khoa HSTC người lớn và 7,7/1000 ngày
mang catheter. Nguy cơ NKH cao gấp từ 2 lần – 85 lần ở những trường hợp đặt catheter
tĩnh mạch trung tâm so với catheter tĩnh mạch ngoại vi. Theo giám sát quốc gia ở Mỹ có
xấp xỉ khoảng 80.000 NKH có liên quan tới đặt catheter trên tổng số 250.000 ca NKH xảy
ra hằng năm và là nguyên nhân gây ra 2.400 – 20.000 ca tử vong/năm. Chi phí trung bình
cho 1 ca có NKH là từ 34.508 USD – 56.000 USD và tổng chi phí có thể lên tới 296 triệu
– 2,3 tỷ USD/năm
[3], [4], [6]
.
Tại Việt Nam, nghiên cứu NKH ở khoa HSTC Sơ Sinh (HSTCSS) trên NB có đặt
catheter cho thấy tần suất là 7,5 ca/1000 ngày điều trị. Chi phí ở những trẻ có NKH cao
hơn nhiều so với trẻ không có NKH, ngày điều trị kéo dài thêm hơn đến 8 ngày
[2].
Trên
NB khoa HSTC nhi tổng quát là 9,6/1000 NB nhập khoa HSTC. Thời gian nằm viện tăng
thêm 4 ngày
[1]
.
Việc áp dụng một chương trình KSNK hiệu quả trong các bệnh viện và đặc biệt là
những biện pháp nhằm giảm nguy cơ NKH sẽ đem lại hiệu quả đáng kể. Tại Thụy Sỹ
nghiên cứu một giải pháp tổng thể gồm một số biện pháp chính, được áp dụng trong 2 năm

lOMoARcPSD|36067889
bao gồm: tăng cường tuân thủ rửa tay với dung dịch sát khuẩn, chọn vị trí đặt ít nguy cơ
(tránh đặt tĩnh mạch bẹn), sát trùng da bằng Chlorhexidine 2%. Sử dụng phương tiện phòng
hộ cá nhân vô khuẩn khi tiến hành đặt, và sử dụng gạc vô khuẩn che phủ, thời gian rút
catheter ngoại biên 72 giờ đã làm giảm trên 60% các trường hợp NKH có liên quan đến
việc đặt catheter. Tương tự bệnh viện Nhi Đồng 1 sau ba năm triển khai các biện pháp
nhằm làm giảm NKH trên bệnh nhi tại khoa HSTCSS, đã làm giảm NKH từ 7,5 ca/1000
ngày mang catheter (2005) xuống 3 ca/1000 ngày mang catheter (2008), chi phí và ngày
nằm viện đều giảm
[2]
. Do vậy, hướng dẫn phòng ngừa NKH trên người bệnh đặt catheter
trong lòng mạch là cần thiết cho mọi NVYT làm việc trong các cơ sở KBCB.
2. SINH BỆNH HỌC
2.1. Sinh bệnh học và yếu tố nguy cơ có liên quan
Yếu tố người bệnh
Tình trạng suy giảm miễn dịch của NB làm gia tăng yếu tố nguy cơ NKH như:
người có phẫu thuật, dùng corticoide kéo dài, ghép tạng, người già, trẻ sơ sinh non yếu,
trẻ có bệnh nhiễm khuẩn hoặc tổn thương da hở, suy dinh dưỡng, tiểu đường, HIV… Yếu
tố can thiệp
- Yếu tố nguy cơ của NKH liên quan tới đặt catheter trong lòng mạch
phụ thuộc vào loại bệnh viện, khoa phòng sử dụng, loại catheter, kỹ thuật
đặt, kỹ thuật vô trùng, thời gian lưu catheter.
- Nhiễm khuẩn từ những loại catheter dùng ngắn ngày hoặc dài ngày.
- Vị trí đặt: loại catheter mạch máu ngoại biên, trung tâm (loại không
hoặc có tạo đường hầm).
+ Catheter ngoại biên ít nguy cơ NKH hơn catheter trung tâm. Khi đặt catheter trung
tâm nguy cơ NKH cao do mạch máu gần với tim và dễ gây sang chấn khi đặt. Việc đặt
catheter trung tâm từ ngoại biên giúp làm giảm nguy cơ này.
+ Đối với những catheter tạo đường hầm: thường liên quan đến vi khuẩn tụ tập và
tăng sinh có nguồn gốc ở trong lòng ống và tại cửa bơm thuốc (Hub) của catheter, trong
đó nhiễm khuẩn ở trong lòng catheter thường gặp nhất.
- Thời gian lưu catheter càng dài, nguy cơ NKH càng gia tăng.
Yếu tố môi trường
Đặt catheter trong môi trường có nguy cơ lây nhiễm và tình trạng cấp cứu nguy cơ
cao hơn đặt có chuẩn bị và môi trường có kiểm soát,
Sự không tuân thủ nghiêm ngặt quy trình và kỹ thuật đặt vô khuẩn cũng có thể góp
phần làm gia tăng nguy cơ NKH. Khi đặt catheter trung tâm trong điều kiện môi trường
chưa tốt và quá tải NB (BN nằm chung giường, nhân viên thiếu, quá tải công việc,…) và
không tuân thủ nghiêm ngặt sử dụng phương tiện vô khuẩn khi đặt sẽ làm tăng nguy cơ lây
nhiễm.
2.2. Tác nhân gây bệnh và đường lây truyền
Tác nhân gây bệnh thay đổi theo thời gian và địa lý. Nguyên nhân thường gặp
nhất là các cầu khuẩn gram dương (hàng đầu là Staphylococcus coagulase negative (SCN),
S. aureus). Các vi khuẩn gram âm (P. aeruginosa, Klebsiella sp) và nấm Candida spp
Những năm gần đây, tác nhân gây NKH trên những NB có đặt catheter có thay
đổi, với sự gia tăng nhiễm tác nhân có nguồn gốc từ môi trường, dụng cụ chăm sóc và kỹ

lOMoARcPSD|36067889
thuật không đảm bảo vô khuẩn dẫn đến lây nhiễm vi khuẩn Acinetobacter spp, P.
aeruginosa.
Không có sự khác biệt giữa những tác nhân gây NKH phân lập được ở người lớn
hay trẻ em.
Có 4 đường nhiễm vào catheter đã được ghi nhận là:
1) Vi khuẩn từ trên da NB di chuyển vào vùng da tại vị trí đặt catheter và tụ
tập suốt chiều dài của bề mặt ống thông đến đầu ống thông, đây là con đường nhiễm khuẩn
thông thường nhất của những catheter ngắn ngày và thường gặp trong những NKH sớm.
2) Vi khuẩn xâm nhập trực tiếp vào nắp cửa bơm thuốc (Hub) do tiếp xúc với
bàn tay hoặc dịch bị nhiễm hoặc thiết bị đặt bị nhiễm.
3) Do các máu tụ, mảnh tế bào bị nhiễm khuẩn có thể do kỹ thuật đặt, hoặc từ
nơi khác di chuyển đến (ít gặp hơn).
4) Từ dịch truyền, thuốc bị nhiễm trong quá trình pha thuốc, dịch đưa vào
(hiếm gặp).
Khi tác nhân gây bệnh xâm nhập vào trong lòng catheter, sẽ tiết ra các màng sinh
học (biofilm) có bản chất là những chất sinh học, bao bọc vi khuẩn lại làm cho đại thực
bào, kháng sinh không đến tiêu diệt được chúng. Từ đó các vi khuẩn theo dòng máu di
chuyển đến các cơ quan trong cơ thể gây nhiễm khuẩn toàn thân hoặc khu trú.
Hình 9. 1: Đường lây nhiễm các tác nhân vào máu qua catheter mạch máu (Nguồn:
Hướng dẫn phòng ngừa nhiễm khuẩn huyết trên người bệnh đặt catheter trong lòng
mạch, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế)
Bảng 9. 1: Nguồn nhiễm và đường nhiễm thường gặp qua thống kê tại Mỹ (Nguồn:
Hướng dẫn phòng ngừa nhiễm khuẩn huyết trên người bệnh đặt catheter trong lòng
mạch, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế)
Nguồn gây NKH
Tác nhân chủ yếu
Chổ kim đi
vào mạch máu
Chổ kim xuyên
qua da
Chổ nối giữa dây
truyền và kim
Chổ nối giữa dịch
truyền và dây truyền
lOMoARcPSD|36067889
Cannula
Staphylococcus coagulase (-)
Staphylococcus aureus
Enterococci
Klebsiella
Enterobacter
Serratia marcescens
Candida
Pseudomonas aeruginosa
Dinh dưỡng qua đường tĩnh mạch
Staphylococcus coagulase (-)
Staphylococcus aureus
Candida
Klebsiella
Enterobacter
Enterococci
Dịch truyền bị nhiễm
Klebsiella
Enterobacter
Serratia
P. cepacia
Flavobacterium
Tại Việt Nam, nghiên cứu tác nhân lây truyền qua đường đặt Catheter còn ít. Tác
nhân gây NKH thường gặp trong nhiều nghiên cứu của các tác giả như sau:
Bảng 9. 2: Tác nhân gây bệnh phân lập được từ những người bệnh nhiễm khuẩn
(Nguồn: Hướng dẫn phòng ngừa nhiễm khuẩn huyết trên người bệnh đặt catheter trong
lòng mạch, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế)
Tác nhân
phân lập từ
đường máu
NNIS (1990)
Bạch Mai
(2010)*
BV
Chợ Rẫy
(2009)**
5 BV TPHCM
(2010)***
Gram âm
Klebsiella
0,
0
10,
0
14,1
15,89
pneumonia
P. aeruginosa
0,
3,
17,9
7,48
0
0
Acinetobacter spp.
0,
0
5,
0
22,6
8,41
Escherichia coli
0,
0
17,
8
14,5
12,15
Enterobacter spp
5,
1,
0,93
lOMoARcPSD|36067889
Gram dương
3
7
Staphylococus
16,
1
13,
6
5,9
12,15
aureus
SCN
2,
2,
16,2
19,63
7
7
Streptococcus spp
0,
0
10,
7
-
2,8
Enteroccocus
3,
6
3,
6
-
0,93
Khác
Candida
10,
2
0,
0
0,9
-
2.3. Phân loại catheter theo vị trí đặt
Có nhiều cách phân loại catheter mạch máu, người ta có thể phân loại theo đích đến, theo
thời gian lưu catheter, hoặc theo vị trí đặt. Các phân loại sau thường gặp nhất giúp cho nhà
lâm sàng chọn lựa theo mục đích điều trị hay thiết lập đường tiêm truyền:
Phân loại theo mạch máu:
- Catheter đặt vào trong động, tĩnh mạch ngoại biên
- Catheter đặt vào tĩnh mạch trung tâm
- Catheter đặt vào tĩnh mạch trung tâm từ ngoại biên
- Catheter đặt vào trong động mạch Phân loại theo thời gian sử dụng:
- Catheter đặt tạm thời
- Catheter đặt ngắn ngày
- Catheter đặt dài ngày Phân theo vị trí đặt:
- Catheter tĩnh mạch dưới đòn
- Catheter tĩnh mạch bẹn
- Catheter tĩnh mạch cảnh trong
- Catheter ngoại biên
- Catheter trung tâm từ ngoại biên
- Catheter đặt từ da tạo thành đường hầm dẫn vào mạch máu (catheter tạo đường
hầm hoặc không tạo đường hầm)
- Catheter có tẩm kháng sinh, thuốc kháng khuẩn, thuốc chống đông (heparin). Loại
Catheter thường có nhiều đường vào mạch máu.
3. BIỆN PHÁP PHÒNG NGỪA
3.1 . Giáo dục, đào tạo nhân viên y tế

lOMoARcPSD|36067889
NVYT bao gồm cả học sinh, sinh viên, cán bộ viên chức đi học cần phải được huấn
luyện, giáo dục việc tuân thủ chỉ định, quy trình đặt và chăm sóc catheter đặt trong lòng
mạch và những biện pháp KSNK nhằm làm giảm NKH liên quan đến việc đặt catheter.
Các cơ sở KBCB phải đánh giá định kỳ kiến thức và sự tuân thủ của tất cả NVYT có liên
quan đến việc đặt và chăm sóc catheter. Chỉ những NVYT,HS, SV đã được đào tạo thành
thạo trực tiếp thực hiện việc đặt và chăm sóc catheter mạch máu.
3.2 Lựa chọn vị trí và chăm sóc loại catheter
Việc lựa chọn catheter phải dựa trên mục đích và thời gian sử dụng, những biến
chứng nhiễm khuẩn hoặc không nhiễm khuẩn (viêm mao mạch và rò rỉ dịch) và kinh
nghiệm của từng cá nhân khi đặt catheter. Việc chọn lựa cần dựa trên sự phân loại và mục
đích của nhà lâm sàng:
Catheter ngoại biên và catheter có độ dài trung bình
Ở người lớn, nên sử dụng mạch máu ở chi trên. Trong trường hợp phải đặt đường
truyền ở chi dưới nên chuyển vị trí đặt từ chi dưới lên chi trên nếu có thể thay đổi
Ở trẻ em, nên ưu tiên chi trên. Trong trường hợp không còn nơi khác, có thể đặt ở
chi dưới hoặc vùng da đầu lành lặn.
Hiện nay việc sử dụng dụng kim bằng thép để truyền dịch và thuốc rất hạn chế, do
nguy cơ gây hoại tử mô và có thể thấm dịch ra ngoài mạch máu. Nên sử dụng catheter có
độ dài trung bình đặt vào mạch máu trung tâm khi thời gian điều trị kéo dài trên 6 ngày.
Việc thăm khám,kiểm tra tình trạng catheter hằng ngày bằng quan sát trực tiếp để phát hiện
dấu hiệu sưng, nóng, đỏ của vị trí đặt catheter khi sử dụng loại băng keo trong. Không nên
tháo bỏ bông gạc vô khuẩn che phủ vị trí đặt catheter chỉ để xem nếu không có dấu hiệu
nhiễm khuẩn.
Nên rút bỏ catheter trong trường hợp không còn chỉ định giữ ven hoặc có các dấu
hiệu sưng, nóng, đỏ, đau tại vị trí đặt hoặc có những dấu hiệu NKH có liên quan đến đặt
catheter.
Catheter trung tâm
Việc đặt CVC cần phải cân nhắc đến lợi ích, nguy cơ và hậu quả khi tiến hành đặt
catheter trung tâm do những biến chứng cơ học khi đặt tĩnh mạch trung tâm như tràn khí
màng phổi, thủng động mạch dưới đòn, rách hoặc chít hẹp tĩnh mạch dưới đòn, tràn máu,
thuyên tắc mạch, thuyên tắc khí và khả năng đặt nhầm. Chỉ đặt khi có chỉ định của nhà lâm
sàng trong những trường hợp cần theo dõi huyết động, hoặc nuôi ăn kéo dài. Nên tránh đặt
catheter trung tâm từ mạch máu ở vùng bẹn ở người lớn, do gần với đường đại tiện, đường
tiểu tiện nguy cơ NKH cao hơn.
Việc đặt thường ưu tiên chọn vị trí đặt catheter từ vị trí tĩnh mạch dưới đòn hoặc
tĩnh mạch cảnh hơn là sử dụng tĩnh mạch bẹn nhằm giảm tới mức thấp nhất nguy cơ nhiễm
khuẩn khi đặt catheter không tạo đường hầm. Không nên sử dụng tĩnh mạch cảnh cho chạy
thận nhân tạo hoặc thay huyết tương và những NB có bệnh thận, nhằm tránh gây hẹp tĩnh
mạch dưới đòn. Nên sử dụng phương pháp tạo đường thông động mạch - tĩnh mạch cho
những NB bị suy thận mạn tính, cần phải đặt catheter trung tâm để thiết lập thực hiện chạy
thận nhân tạo.
Trong một số trường hợp đặt khó cần ký thuật cao như đặt catheter trung tâm dưới
hướng dẫn của siêu âm nếu như kỹ thuật trên có sẵn trong bệnh viện nhằm làm giảm số

lOMoARcPSD|36067889
lượng catheter sử dụng và biến chứng cơ học do đặt. Việc thực hiện kỹ thuật này chỉ được
sử dụng khi người đặt đã được đào tạo về sử dụng máy siêu âm để đặt.
Nên sử dụng những catheter có ít cửa bơm thuốc hoặc chỉ có những đường truyền
cần thiết thực hiện trên NB.
Cần lưu ý rút bỏ ngay các catheter khi không còn cần thiết cho chẩn đoán và điều
trị và nên thay đường truyền càng sớm càng tốt khi quá trình đặt và kỹ thuật đặt không bảo
đảm vô khuẩn (như đặt trong tình trạng khẩn cấp) và nên thực hiện trong vòng 48 giờ.
Catheter động mạch ngoại biên và thiết bị theo dõi áp lực đặt trong lòng mạch
Ở người lớn nên sử dụng vị trí mạch quay, mạch máu vùng gót, ngón và mu bàn
chân tốt hơn là động mạch đùi hoặc nách để đặt nhằm làm giảm nguy cơ nhiễm khuẩn.
Ngouwjc lại, ở trẻ em, mạch máu ở vùng ngón chân không nên sử dụng. Vùng gót, mu bàn
chân và mặt sau xương chày tốt hơn là động mạch đùi và nách.
Trong quá trình đặt vào động mạch đùi, nách, phải sử dụng tối đa phương tiện vô
khuẩn trong suốt quá trình đặt vào catheter. Tối thiểu phải có mũ, khẩu trang, găng vô
khuẩn và tấm săng lỗ che phủ vùng động mạch trong quá trình đặt catheter vào trong động
mạch.
Chỉ thay thế catheter động mạch duy nhất khi có chỉ định trên lâm sàng và phải rút
bỏ catheter động mạch khi không còn cần thiết. Nên sử dụng những bộ chuyển đổi loại
dùng 1 lần rồi bỏ hơn là loại tái sử dụng và nếu tái sử dụng, phải tiệt khuẩn theo khuyến
cáo của nhà sản xuất.
Không nên thay thế thường quy các catheter động mạch nhằm ngăn ngừa NKH có
liên quan đến việc đặt vào lòng mạch. Phải giữ tất cả các thành phần của hệ thống theo dõi
áp lực (bao gồm những thiết bị có nòng và dung dịch bơm rửa) vô khuẩn. Sử dụng một hệ
thống súc rửa kín (bao gồm thiết bị rửa liên tục) hơn là hệ thống hở (ví dụ như hệ thống
phải sử dụng thêm bơm tiêm và vòi khóa). Hạn chế tới mức thấp nhất những đụng chạm
hệ thống theo dõi áp lực.
Cần sử dụng hệ thống theo dõi xuyên qua màng ngăn, hơn là một cái khóa, và phải
chà rửa màng ngăn với dung dịch khử khuẩn thích hợp trước khi đưa vào hệ thống. Không
được sử dụng đường theo dõi áp lực động mạch cho việc tiêm truyền hoặc nuôi ăn tĩnh
mạch.
3.3. Vệ sinh tay và kỹ thuật vô khuẩn
Mọi NVYT, khi tiến hành thủ thuật đặt catheter trong lòng mạch đều phải tuyệt đối
tuân thủ vệ sinh tay với xà phòng và nước hoặc sát khuẩn tay với dung dịch có chứa cồn
trước đụng chạm vào đường truyền. phải đảm bảo kỹ thuật vô khuẩn trong sướt quá trình
từ khi đặt, chăm sóc và ruát bỏ: đặt catheter, thay ống thông, sửa chữa, bơm thuốc và thay
gạc che phủ đường truyền.
Chỉ mang găng sạch khi đặt catheter ngoại biên có nguy cơ phơi nhiễm với máu.
Không được đụng chạm vào vùng da đã sát khuẩn, thân kim, đốc kim, cửa bơm thuốc của
hệ thống tiêm truyền. Phải mang găng vô khuẩn khi đặt catheter động mạch, catheter trung
tâm và catheter trung tâm từ ngoại biên. Phải sử dụng găng tay vô khuẩn mới trước khi
thực hiện đặt đường truyền mới, khi thay ống dẫn mới và phải rửa tay sau khi tháo găng
kết thúc quy trình đặt catheter.
3.4. Phương tiện vô khuẩn khi đặt catheter

lOMoARcPSD|36067889
Việc sử dụng tối đa phương tiện vô khuẩn bao gồm mũ, khẩu trang, áo choàng,
găng tay vô khuẩn và tấm phủ vô khuẩn che kín NB chỉ trừ nơi đặt catheter khi đặt catheter
trung tâm, catheter trung tâm từ ngoại biên hoặc thay đổi đường dẫn là một điều bắt buộc.
Khi đặt cần sử dụng một tấm phủ có lỗ để làm thao tác đặt đường truyền trung tâm vô
khuẩn trong suốt quá trình thực hiện (khi đưa catheter vào động mạch phổi).
3.5. Chuẩn bị vùng đặt catheter
Phải sát khuẩn da với dung dịch cồn 70% hoặc hỗn hợp cồn trong I ốt hoặc cồn
trong chlorhexidine trước khi đặt đường truyền mạch máu ngoại biên. Cần sát trùng da với
Chlorhexidine 0,5% trong cồn hoặc iodophor 10 đơn vị, trước khi đặt catheter trung tâm
và catheter động mạch ngoại biên và khi thay gạc che phủ. Nếu có chống chỉ định với
Chlorhexidine, hợp chất iodine, hoặc iodophor thì cồn 70 % có thể sử dụng để thay thế.
Không nên sử dụng Chlorhexidine cho trẻ < 2 tháng tuổi. Sau khi sát khuẩn cần phải để
khô ít nhất 30 giây trước khi đặt catheter.
Nên sử dụng các chai cồn sát khuẩn loại nhỏ, hoạc các loại gạc tẩm sẵn thuốc sát
khuẩn giúp ngăn chặn sự xâm nhập của các tác nhân gây bệnh. Hiện nay có nhiều loại gặc
tẩm cồn và chlorhexidin giúp bảo vệ nơi đặt dài ngày và có khả năng thấm hút máu tớt giúp
ngăn ngừa đưa vi khuẩn vào trong vị trí đặt.
3.6 . Thay gạc che phủ tại vị trí đặt catheter
Phải sử dụng gạc vô khuẩn (gạc dạng bán thấm, gạc trong suốt) để che phủ vị trí
đặt catheter, thay gạc che phủ nếu gạc bị ẩm ướt, không còn kín, nhìn thấy bẩn.
Không sử dụng kháng sinh dạng mỡ hoặc kem để bôi lên vị trí đặt catheter. Khi tắm
không được để vị trí đặt thấm nước, phải che phủ vị trí đặt làm giảm nguy cơ nhiễm khuẩn.
Cần thay gạc tại vị trí đặt mỗi 2 ngày với gạc thông thường và mỗi 7 ngày với gạc trong
suốt vô trùng hoặc miếng tẩm Chorhexidine khi lưu catheter có độ dài trung bình, ở bệnh
nhi phải thay ngay khi gạc che phủ bị tuột, thấm nhiều máu và không còn tác dụng che phủ
vô trùng.
Đối với những vị trí như cấy ghép catheter trung tâm hoặc catheter tạo đường hầm,
phải thay khi được 1 tuần hoặc khi vị trí bị hỏng. Nên sử dụng miếng gạc có tẩm
chlorhexidine cho những người lớn và bệnh nhi trên 2 tháng tuổi khi đặt catheter trung tâm.
Phải giám sát tình trạng nhiễm khuẩn vị trí đặt khi thăm khám và thay gạc dựa trên
những quy định và tình trạng lâm sàng cho phép của NB. Nếu NB có dấu hiệu sưng, nóng
ở vị trí đặt, sốt mà không tìm thấy nguyên nhân hoặc thấy những biểu hiện nghi ngờ nhiễm
khuẩn tại nơi đặt hoặc có NKH, phải rút bỏ ngay đường truyền.
3.7 . Vệ sinh da người bệnh
Nên sử dụng chlohexidine 2% (dạng xà phòng tắm, hoặc dung dịch lau sạch) để vệ
sinh da hằng ngày, giúp làm giảm NKH liên quan đến đặt catheter.
3.8. Những loại catheter được thiết kế đặc biệt
Sử dụng kim luồn đưa vào mạch máu
Kim luồn, chỗ nối của hệ thống tiêm có thể sử dụng đến 72 giờ, không cần thiết
thay đổi đường truyền thường quy mỗi 72 giờ hoặc phải theo khuyến cáo của nhà sản xuất.
Hạn tới mức thấp nhất nhiễm khuẩn cho hệ thống tiêm truyền bằng cách sát khuẩn cửa bơm
thuốc (bằng chlorhexidine, povidone iodine, iodophor hoặc cồn 70 độ) và giữ cho cửa đưa
thuốc vào bằng thiết bị vô khuẩn. Khi sử dụng thiết bị tiêm truyền thuốc qua cửa bơm là

lOMoARcPSD|36067889
hệ thống van, nên sử dụng thiết bị có hệ thống van có màng ngăn hơn là các hệ thống van
cơ học do nguy cơ nhiễm khuẩn gia tăng.
Loại catheter có phin lọc
Không nên sử dụng thường quy loại catheter có phin lọc chỉ vì nó có hiệu quả hơn
trong việc ngăn ngừa nhiễm trùng máu. Chỉ sử dụng trên một số đối tượng có nguy cơ
NKH cao. Bởi vì, khi sử dụng những catheter loại này có thể lấy bớt đi thuốc do màng lọc
và gây tắc màng lọc.
Nên sử dụng hệ thống tiêm truyền kín, có thể kiểm soát được áp lực đường truyền
mà không cần phin lọc khí, kim thông khí nhằm mục đích giảm nguy cơ nhiễm khuẩn.
3.9. Sử dụng kháng sinh dự phòng toàn thân
Không khuyến cáo sử dụng kháng sinh dự phòng toàn thân cho NB trước, trong quá
trình đặt và lưu catheter trung tâm chỉ nhằm mục đích ngăn ngừa sự tụ tập của vi khuẩn và
NKH.
3.10. Thuốc chống đông
Không nên sử dụng thường quy thuốc chống đông nhằm mục đích giảm nguy cơ
NKH ở NB có đặt đường truyền vào mạch máu.
3.11. Thay thế đường truyền và hệ thống tiêm truyền
Thay catheter ngoại biên và catheter có độ dài trung bình
Ở người lớn, không nên thay catheter ngoại biên thường quy trước 72 – 96 giờ. ở
trẻ em chỉ thay catheter khi có những chỉ định trên lâm sàng. Chỉ thay catheter có độ dài
trung bình khi có chỉ định lâm sàng đặc biệt như viêm mao mạch, NKH.
Thay catheter trung tâm
Không nên thường quy thay catheter trung tâm, bao gồm cả catheter trung tâm từ
ngoại biên ngắn ngày, ống thông động mạch phổi và catheter trong chạy thận nhân tạo
nhằm mục đích giảm NKH. Không nên rút catheter trung tâm, catheter trung tâm từ ngoại
biên chỉ vì một mình triệu chứng sốt. Cần phải xem xét thêm các dữ liệu lâm sàng khác để
chứng minh có bằng chứng nhiễm khuẩn mới được rút. Trong trường hợp cần thay catheter,
không sử dụng dây dẫn hướng (guidewire) tại đường cũ. Thay catheter rốn
Nên rút bỏ luôn và không thay ống thông động mạch hoặc tĩnh mạch rốn khác nếu có
bất kỳ dấu hiệu nào của NKH liên quan, suy tuần hoàn ở đầu chi dưới hoặc thuyên tắc
mạch máu xuất hiện.
Phải sát khuẩn vị trí đặt ống thông vào mạch máu rốn trước khi đặt. Tránh sử dụng
cồn I ốt vì khả năng gây suy giáp tiềm tàng ở trẻ sơ sinh. Những sản phẩm khác có chứa I
ốt như povidone iodine có thể sử dụng được.
Nên cho heparine liều thấp (0,25 – 1 đơn vị/ml) bơm trực tiếp vào đường truyền sau
khi kết thúc truyền.
Phải thay catheter rốn nếu bị hỏng và thời gian lưu không quá 5 ngày với động
mạch và 14 ngày với tĩnh mạch rốn.
Thay thế đường tiêm truyền
Các đường truyền không phải là máu, sản phẩm của máu, mỡ không cần thiết thay
thường quy trước 96 giờ và không nên để quá 7 ngày, kể cả khi thay thế đường truyền hoặc
gắn thêm thiết bị. Dây truyền máu, sản phẩm của máu hoặc mỡ không để quá 24 giờ.

lOMoARcPSD|36067889
3.12 . Loại vật liệu catheter
Nên sử dụng catheter làm bằng teflon hoặc polyurethane ít có nguy cơ biến chứng
nhiễm khuẩn hơn là những catheter làm bằng povinyl chloride hoặc polyethylene. Cần phải
sử dụng những catheter dạng kim luồn trong lòng mạch, không lưu kim bằng kim loại trong
lòng mạch.
3.13. Nguyên tắc vô khuẩn khi đặt và chăm sóc catheter Đối
với catheter ngoại biên:
- Chọn vị trí an toàn ít nguy cơ nhiễm khuẩn.
- Vệ sinh tay với xà phòng có tính sát khuẩn (có chứa iôt 4 đơn vị hoặc
chlorhexidine 2%) và nước hoặc sát khuẩn tay với dung dịch có chứa cồn (nếu bàn tay
trước đó không dính máu và dịch cơ thể).
- Mang găng:
+ Găng tay sạch khi có nguy cơ tiếp xúc với máu.
+ Găng tay vô khuẩn khi đặt đường catheter trung tâm hoặc catheter trung tâm từ
mạch máu ngoại biên.
- Sát khuẩn da vùng đặt đúng kỹ thuật: một là dùng kỹ thuật sát khuẩn xoáy
trôn ốc từ trong ra ngoài hoặc kỹ thuật sát khuẩn theo chiều dọc từ trong ra ngoài, từ trên
xuống; sát khuẩn ít nhất 2 lần, giữa hai lần sát khuẩn, trước khi đặt catheter da phải khô.
- Cần phải sát khuẩn da với chất sát khuẩn trước khi tiêm, có thể chọn
chlorhexidine 0,5% với người lớn và trẻ lớn hoặc iode 10% trong cồn trước khi đặt (có thể
dùng cồn 70 %, povidone-iodine được bảo quản kỹ).
- Không được dùng cồn có chứa Iốt cho trẻ sơ sinh, nhưng có thể dùng
povidoneiodine.
Đối với catheter trung tâm
- Chọn vị trí an toàn ít nguy cơ nhiễm khuẩn.
- Vệ sinh tay với dung dịch có tính sát khuẩn (xà phòng khử khuẩn có chứa
I ôt hoặc chlorhexidine 4% hoặc 2%). Trong trường hợp không có xà phòng sát khuẩn có
thể rửa tay với xà phòng và nước sau đó sát khuẩn lại với cồn 70% hoặc cồn trong I ốt,
hoặc cồn trong Chlorhexidine.
- Mang phương tiện vô khuẩn: áo choàng, mũ, găng tay, khẩu trang.
- Chuẩn bị bộ dụng cụ đặt vô khuẩn, đã được chuẩn hóa theo yêu cầu của
một bộ dụng cụ đặt catheter trung tâm vô khuẩn và luôn sẵn sàng cung cấp cho người đặt.
- Sát khuẩn da vùng đặt đúng kỹ thuật: một là dùng kỹ thuật sát khuẩn xoáy
trôn ốc từ trong ra ngoài, hoặc kỹ thuật sát khuẩn theo chiều dọc từ trong ra ngoài, từ trên
xuống; sát trùng ít nhất 2 lần, giữa hai lần sát khuẩn, trước khi đặt catheter da phải khô.
- Sát khuẩn da với chất sát khuẩn là chlorhexidine 0,5% với người lớn và trẻ
lớn hoặc iode 10% trong alcohol trước khi đặt, trong trường hợp không có cồn chuyên
dụng (có thể dùng cồn 70 %, povidone-iodine).
- Không dùng cồn có chứa Iốt cho trẻ sơ sinh, nhưng có thể dùng povidin
iodine.

lOMoARcPSD|36067889
- Đối với trẻ sơ sinh khi bơm thuốc vào mạch máu rốn, trước khi bơm nên
dùng 0,25 – 1 đơn vị/ml Heparin bơm qua ống thông động mạch rốn. Các catheter đặt vào
động mạch rốn không nên để quá 5 ngày, đối với tĩnh mạch rốn không quá 14 ngày nếu để
ở điều kiện vô trùng.
3.14 . Kiểm soát việc pha chế dịch truyền
- Chuẩn bị đủ phương tiện, dụng cụ và NVYT phải mặc PTPHC và vệ sinh
tay trước khi pha chế dịch truyền/
- Chuẩn bị thuốc, dung dịch nuôi dưỡng tại khu vực riêng, bảo đảm điều kiện
vô khuẩn, không nên chuẩn bị ngay tại buồng bệnh.
- Cần sử dụng hệ thống tiêm truyền kín khi đặt đường truyền trung tâm.
- Nghiêm cấm sử dụng những loại dung dịch tiêm truyền không bảo đảm
chất lượng đóng gói, bao bì; bị nứt, vỡ, hết hạn sử dụng hoặc biến đổi chất lượng thuốc.
- Nên dùng thuốc đơn liều cho NB. Trong trường hợp đa liều, thuốc còn lại
phải bảo quản theo đúng hướng dẫn của nhà sản xuất.
- Không được sử dụng thuốc đã rút trên cùng một bơm tiêm chia nhiều lần
tiêm cho nhiều NB dù có thay kim. 3.15 .Vô khuẩn khi chia liều thuốc
Sử dụng và bảo quản theo đúng khuyến cáo của nhà sản xuất. Sát khuẩn cửa rút
thuốc với cồn 70 độ, để khô trước khi lấy thuốc. Luôn sử dụng phương tiện vô khuẩn để
lấy thuốc ra tránh dùng những dụng cụ nhiễm khuẩn đưa vào trước khi thực hiện lấy thuốc,
dịch. Không được phép lưu kim rút thuốc hoặc dịch sau khi đã hoàn tất pha dịch (trong mỗi
đợt pha thuốc, dịch). Loại bỏ ngay thuốc nếu không bảo đảm chất lượng và sự vô khuẩn.
3.16 . Giám sát
Thường xuyên giám sát và phát hiện những ca NKH trên NB có đặt catheter, qua
đó xác định được tỷ lệ nền. Khi có biểu hiện vượt quá tỷ lệ nền, cần xác định dịch và có
biện pháp can thiệp và cải tiến kịp thời. Khi đi giám sát cần xây dựng những bảng kiểm
đối với thực hành của NVYT khi thực hiện quy trình đặt catheter hoặc dựa trên những giải
pháp quan trọng có hiệu quả nhất trong phòng ngừa và kiểm soát NKH liên quan đến
catheter.
Việc giám sát được thực hiện bởi nhân viên của khoa và nhân viên khoa kiểm soát
nhiễm khuẩn. bệnh viện phải xây dựng quy trình giám sát: từ định nghĩa, đến tiêu chuẩn
chẩn đoán, cách thu thập dữ liêu, cách phân tích và phải thường xuyên báo cáo, phản hồi
các kết quả thống kê về việc sử dụng tiêm truyền mạch máu, thời gian, số lượng, giúp đưa
ra chính sách can thiệp và cải tiến giúp làm giảm NKH và gia tăng chất lượng công tác
KSNK.
Một số phiếu và bảng kiểm xây dựng dựa trên những vấn đề chưa đạt được của
bệnh viện,có thể tham khảo phần phụ lục 3.17 . Thực hiện những biện pháp cải tiến
Tất cả các bệnh viện và những người liên quan, cần phải biết lựa chọn những giải
pháp tổng hợp, có khả năng thực hiện trong bệnh viện. Những giải pháp tổng hợp phải
không tốn kém, dễ thực hiện, hiệu quả cao và có bằng chứng y học kiểm chứng.
TÓM TẮT BÀI
Nhiễm khuẩn huyết trên NB có đặt cateter mạch máu là một trong những nhiếm khuẩn
toàn thân nặng có tỷ lệ tử vong cao. Việc sư dụng catheter mạch máu trong chăm sóc và
điều trị chiếm tỷ lệ khá cao đặc biệt ở đối tượng NB có nguy cơ cao như trẻ sơ sinh, người

lOMoARcPSD|36067889
già, người suy giảm miễn dịch, người có nhiều thủ thuật xâm lấn. việc phòng ngủa đòi hỏi
người NVYT phải được huấn luyện đào tạo thành thục ký thuật chuyên môn và các biện
pháp cơ bản nhất trong ngăn ngủa NKH như:
1) Đào tạo và giáo dục những nhân viên y tế, những người trực tiếp thực hiện việc
đặt và chăm sóc các catheter.
2) Vệ sinh tay
3) Sát khuẩn da một cách thích hợp
4) Sử dụng tối đa các phương tiện vô khuẩn (áo choàng, khẩu trang, găng tay và
săng lỗ che phủ vùng đặt) khi đặt các catheter mạch máu trung tâm.
5) Chọn vị trí đặt ít nguy cơ lây nhiễm nhất.
6) Rút sớm nếu không còn cần thiết và chọn loại catheter thích hợp.
7) Giám sát việc thực hiện đặt catheter, phát hiện và phản hồi những ca NKH có
liên quan đến những người thực hiện thủ thuật này.
CÂU HỎI TỰ LƯỢNG GIÁ
1. Nhiễm khuẩn huyết có liên quan đến catheter là
A. Nhiễm khuẩn huyết tiên phát
B. Xuất hiện sau 2 ngày
C. Cấy máu ra vi khuẩn hội sinh 2 lần dương tính
D. Tất cả đều đúng
2.: Vi khuẩn hội sinh là: (Chọn câu sai)
A. Vi khuẩn không thường trú
B. Vi khuẩn thường trú
C. Vi khuẩn thường hiện diện trên bề mặt cơ thể mà không gây bệnh.
D. Có thể gây NKH khi phân lập được nhiều lần trên cùng một người bệnh đang
nằm viện.
3. Những biện pháp phòng ngừa nhiễm khuẩn máu cơ bản trên những BN có đặt catheter
mạch máu trung tâm bao gồm:
A. Rửa tay trước khi đặt catheter vào trong mạch máu,
B. Mặc đầy đủ phương tiện phòng hộ vô khuẩn,
C. Sử dụng cồn trong Chlorhexidine hoặc cồn trong I ốt để sát khuẩn nơi đặt
catheter,
D. Sử dụng kháng sinh dự phòng sau khi đặt catheter vào mạch máu trung tâm
4. Thời gian lưu catheter ngoại biên ở người lớn thường là:
A. 24 giờ
B. 48 giờ
C. 72 giờ
D. 96 giờ
5. Thời gian lưu catheter ngoại biên ở trẻ em thường là:

lOMoARcPSD|36067889
A. 24 giờ
B. 48 giờ
C. 72 giờ
D. Tất cả đều sai ĐÁP ÁN
1D, 2A, 3D, 4D, 5D
(Câu 5: với trẻ em không có quy định thời gian rút, chỉ rút khi bị hỏng và có nhiễm khuẩn)
TÀI LIỆU THAM KHẢO
Tài liệu trong nước
1. Lê Thị Anh Thư (2011). Kiểm soát nhiễm khuẩn bệnh viện. Nhà xuất bản
Y học, TPHCM, tr. 143-158.
2. Bộ Y Tế (2012). Hướng dẫn phòng ngừa nhiễm khuẩn huyết trên người
bệnh đặt catheter trong lòng mạch. Ban hành kèm theo Quyết định số 3671/QĐ-BYT, tr.
1-26.
Tài liệu ngoài nước
1. CDC (2002). “Guidelines for the Prevention of Intravascular Catheter-Related
Infections”. MMWR, August 9/51(RR10), pp.1-26.
BÀI 10 PHÒNG NGỪA NHIỄM KHUẨN
VẾT MỔ VÀ YÊU CẦU KIỂM SOÁT
NHIỄM KHUẨN TẠI PHÒNG MỔ
MỤC TIÊU
Sau khi học xong bài này, sinh viên có thể:
- Trình bày được các yếu tố nguy cơ và các biện pháp phòng ngừa nhiễm
khuẩn vết mổ
- Áp dụng thành thạo các kỹ thuật kiểm soát lây nhiễm như vệ sinh tay, mặc
phương tiện phòng hộ cá nhân, vệ sinh môi trường phòng mổ, sử dụng kháng sinh dự
phòng.
- Lập kế hoạch giám sát, cải tiến biện pháp giảm nhiễm khuẩn vết mổ trong
lâm sàng và trong xây dựng, thiết kế phòng mổ phù hợp với điều kiện Việt Nam.
- Tôn trọng người bệnh qua việc tuân thủ các biện pháp phòng ngừa nhiễm
khuẩn vết mổ nhằm làm giảm tỉ lệ nhiễm khuẩn bệnh viện.
NỘI DUNG BÀI GIẢNG
Từ ngữ viết tắt
Từ viết tắt Tên đầy đủ
KSDP Kháng sinh dự phòng

lOMoARcPSD|36067889
KSNK Kiểm soát nhiễm khuẩn
NKVM Nhiễm khuẩn vết mổ
NVYT Nhân viên y tế
PT Phẫu thuật
Một số khái niệm
Buồng phẫu thuật Là buồng thuộc khu phẫu thuật và là nơi tiến hành phẫu thuật.
Khu phẫu thuật Là khu vực riêng gồm các buồng phẫu thuật, hành lang nối liền các buồng
phẫu thuật và các khu vực có liên quan khác như buồng vệ sinh
tay ngoại khoa, buồng chuẩn bị người bệnh trước phẫu thuật.
Kháng sinh dự phòng Là kháng sinh được sử dụng ngay trước và trong phẫu thuật nhằm
phòng ngừa NKVM.
Nhân viên ngoại khoa Là bất kỳ nhân viên y tế nào thực hiện các thao tác chăm sóc, điều
trị cho người bệnh trước, trong và sau phẫu thuật.
Thành viên kíp phẫu
thuật
Là những NVYT có mặt trong buồng phẫu thuật trong thời gian
diễn ra cuộc phẫu thuật gồm nhân viên trực tiếp và gián tiếp tham
gia phẫu thuật. NVYT trực tiếp tham gia phẫu thuật là những nhân
viên có tiếp xúc trực tiếp với trường phẫu thuật vô khuẩn hoặc
trang thiết bị, dụng cụ vô khuẩn. Số lượng thành viên kíp phẫu
thuật cho 1 cuộc phẫu thuật là tổng số lượt NVYT vào buồng
phẫu thuật trong thời gian diễn ra cuộc phẫu thuật.
Thời gian phẫu thuật Là thời gian từ khi bắt đầu rạch da tới khi kết thúc đóng vết mổ.
Vệ sinh tay ngoại khoa Gồm rửa tay bằng dung dịch khử khuẩn hoặc chà tay bằng dung
dịch vệ sinh tay chứa cồn từ bàn tay tới khuỷu tay, được kíp phẫu
thuật thực hiện trước mọi phẫu thuật nhằm loại bỏ phổ vi khuẩn
vãng lai và định cư trên tay.
1. ĐẶT VẤN ĐỀ
1.1. Khái niệm nhiễm khuẩn vết mổ
Nhiễm khuẩn vết mổ (NKVM) là những nhiễm khuẩn tại vị trí phẫu thuật trong thời
gian từ khi mổ cho đến 30 ngày sau mổ với phẫu thuật không có cấy ghép và cho tới một
năm sau mổ với phẫu thuật có cấy ghép bộ phận giả (phẫu thuật implant). NKVM được
chia thành 3 loại: (1) NKVM nông gồm các nhiễm khuẩn ở lớp da hoặc tổ chức dưới da tại
vị trí rạch da; (2) NKVM sâu gồm các nhiễm khuẩn tại lớp cân và/hoặc cơ tại vị trí rạch
da. NKVM sâu cũng có thể bắt nguồn từ NKVM nông để đi sâu bên trong tới lớp cân cơ;
(3) Nhiễm khuẩn cơ quan/khoang cơ thể (Hình 10.1).
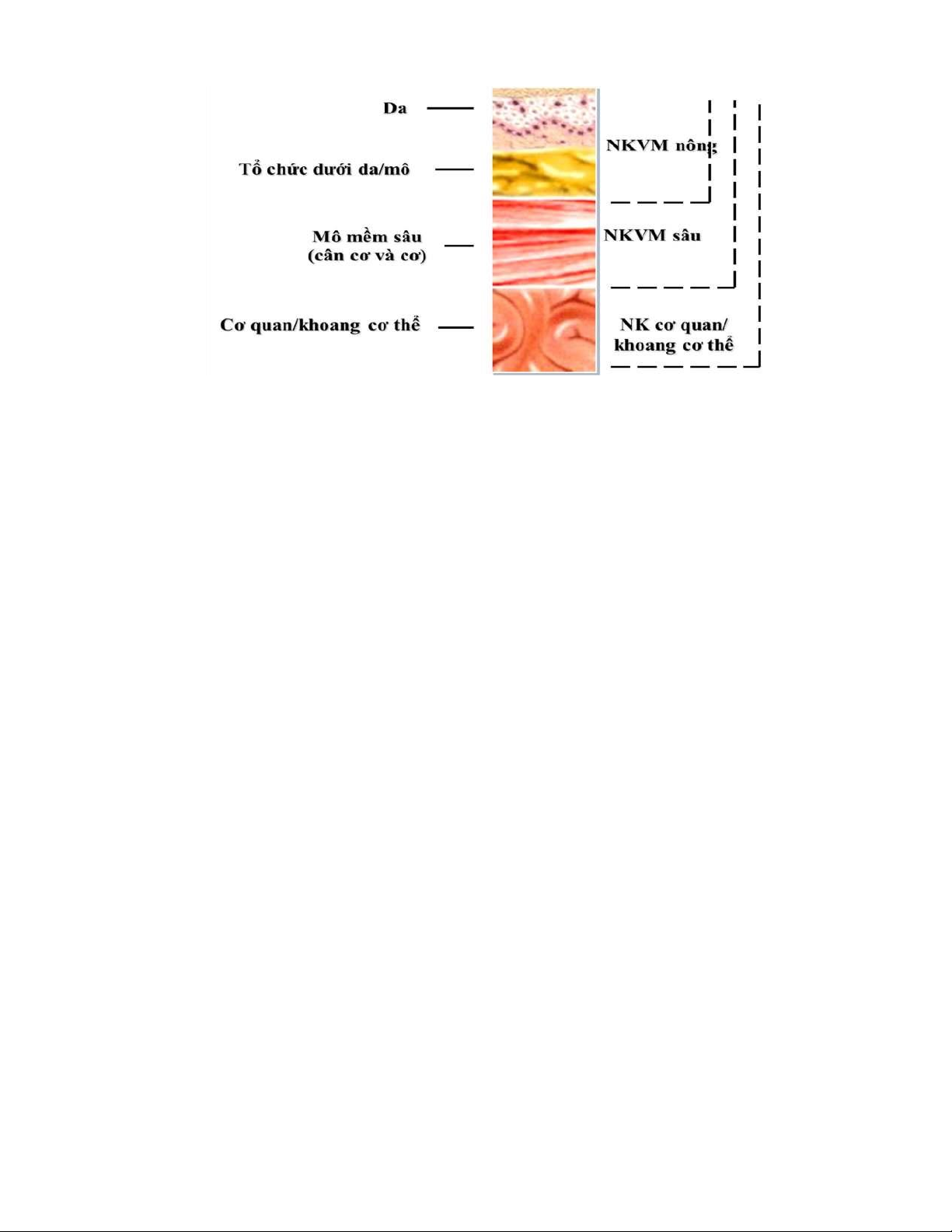
lOMoARcPSD|36067889
Hình 10. 1: Sơ đồ phân loại nhiễm khuẩn vết mổ (Nguồn: Hướng dẫn phòng ngừa
NKVM, Quyết định 3671/QĐ-BYT, 2011, Bộ Y Tế)
1.2. Đặc điểm dịch tễ học NKVM
Nhiễm khuẩn vết mổ là hậu quả không mong muốn thường gặp nhất và là nguyên
nhân quan trọng gây tử vong ở người bệnh được phẫu thuật trên toàn thế giới. Theo thống
kê trên toàn thế giới trong hướng dẫn mới nhất 2016 về phòng ngừa NKVM cho thấy các
biến chứng do PT gây ra gồm nhiều loại như có thể gây thương tật chiếm 3-16%, trong
đó NKVM chiếm 5-10% và tử vong liên quan đến PT từ 0.40.8%.
Tại Hoa Kỳ, NKVM đứng hàng thứ 2 sau nhiễm khuẩn tiết niệu bệnh viện. Tỷ lệ
người bệnh được phẫu thuật mắc NKVM thay đổi từ 2% - 15% tùy theo loại phẫu thuật.
Hàng năm, số người bệnh mắc NKVM ước tính khoảng 2 triệu người. Ở một số bệnh viện
khu vực châu Á như Ấn Độ, Thái Lan cũng như tại một số nước châu Phi, NKVM gặp ở
8,8% - 24% người bệnh sau phẫu thuật.
Tại Việt Nam, NKVM xảy ra ở 5% – 10% trong số khoảng 2 triệu người bệnh
được phẫu thuật hàng năm. NKVM là loại nhiễm khuẩn thường gặp nhất, với số lượng
lớn nhất trong các loại nhiễm khuẩn bệnh viện. Khoảng trên 90% NKVM thuộc loại nông
và sâu.
Nhiễm khuẩn vết mổ để lại hậu quả nặng nề cho người bệnh do kéo dài thời gian
nằm viện, tăng tỷ lệ tử vong và tăng chi phí điều trị. Tại Hoa Kỳ, số ngày nằm viện gia
tăng trung bình do NKVM là 7,4 ngày, chi phí phát sinh do NKVM hàng năm khoảng 130
triệu USD. NKVM chiếm 89% nguyên nhân tử vong ở người bệnh mắc NKVM sâu. Với
một số loại phẫu thuật đặc biệt như phẫu thuật cấy ghép, NKVM có chi phí cao nhất so
với các biến chứng ngoại khoa nguy hiểm khác và làm tăng thời gian nằm viện trung bình
hơn 30 ngày.
Một vài nghiên cứu ở Việt Nam cho thấy NKVM làm tăng gấp 2 lần thời gian nằm
viện và chi phí điều trị trực tiếp.
1.3. Hiệu quả của các biện pháp phòng ngừa nhiễm khuẩn vết mổ
Kiểm soát tốt NKVM làm giảm rõ rệt tỷ lệ nhiễm khuẩn bệnh viện chung của toàn
bệnh viện, qua đó cải thiện chất lượng khám chữa bệnh ở một bệnh viện. Các biện pháp
đã được xác định có hiệu quả cao trong phòng ngừa NKVM gồm:

lOMoARcPSD|36067889
- Sử dụng đúng kháng sinh dự phòng cho phẫu thuật sạch/sạch có nguy cơ
nhiễm.
- Chuẩn bị tốt phẫu trường: Cạo lông/tóc phù hợp trước khi PT, Chuẩn bị da
vùng phẫu thuật (tắm, sát trùng da) đảm bảo vô khuẩn,
- Giám sát nhiệt độ, đường huyết, o xy trong suốt cuộc PT.
- Đảm bảo quy trình vô khuẩn trong cuộc mổ: rửa tay PT, xử lý dụng cụ, kỹ
thuật gây mê, hồi sức vô khuẩn, …
- Giám sát phản hồi NKVM cho nhóm PT (áp dụng tiêu chuẩn chẩn đoán
NKVM và giám sát NKVM sau PT theo CDC)
- Giám sát môi trường PM nghiêm ngặt: vệ sinh, thông khí, nhân sự, …
Triển khai đồng bộ và nghiêm ngặt các biện pháp phòng ngừa được nêu ở trên có
thể làm giảm 40% - 60% NKVM, giảm tỷ lệ tử vong sau phẫu thuật, rút ngắn thời gian
nằm viện, đồng thời hạn chế sự xuất hiện các chủng vi khuẩn đa kháng kháng sinh.
Ngoài ra, giám sát thực hành KSNK trong phẫu thuật là một biện pháp quan trọng
trong phòng ngừa NKVM. Thường xuyên giám sát thực hành vô khuẩn ngoại khoa ở nhân
viên y tế (NVYT), giám sát phát hiện NKVM ở người bệnh được phẫu thuật và thông báo
kịp thời kết quả giám sát cho từng phẫu thuật viên, cho lãnh đạo từng đơn vị ngoại khoa
và cho lãnh đạo bệnh viện góp phần làm giảm đáng kể NKVM ở người bệnh được phẫu
thuật.
2. SINH BỆNH HỌC VÀ YẾU TỐ NGUY CƠ
2.1. Tác nhân gây bệnh
Vi khuẩn là tác nhân chính gây NKVM, tiếp theo là nấm. Rất ít bằng chứng cho
thấy virus và ký sinh trùng là tác nhân gây NKVM. Các vi khuẩn chính gây NKVM thay
đổi tùy theo từng cơ sở khám chữa bệnh và tùy theo vị trí phẫu thuật. Loài vi khuẩn thường
gặp ở một số phẫu thuật được trình bày ở Bảng 10.1.
Các vi khuẩn gây NKVM có xu hướng kháng kháng sinh ngày càng tăng và là vấn
đề nổi cộm hiện nay, đặc biệt là các chủng vi khuẩn đa kháng thuốc như: S. aureus kháng
methicillin, vi khuẩn gram (-) sinh β-lactamases rộng phổ. Tại các cơ sở khám chữa bệnh
có tỷ lệ người bệnh sử dụng kháng sinh cao thường có tỷ lệ vi khuẩn gram (-) đa kháng
thuốc cao như: E. coli, Pseudomonas sp, A. baumannii. Ngoài ra, việc sử dụng rộng rãi
các kháng sinh phổ rộng tạo thuận lợi cho sự xuất hiện các chủng nấm gây NKVM.
Bảng 10. 1: Các chủng vi khuẩn gây NKVM thường gặp ở một số phẫu thuật (Nguồn:
Hướng dẫn phòng ngừa NKVM, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế)
Loại phẫu thuật
Vi khuẩn thường gặp

lOMoARcPSD|36067889
Ghép bộ phận giả
Phẫu thuật tim, thần kinh
Mắt
Chỉnh hình
Phổi
Mạch máu
Cắt ruột thừa
Đường mật
Đại trực tràng
Dạ dày tá tràng
Đầu mặt cổ
Sản phụ khoa
Tiết niệu
Mở bụng thăm dò
Vết thương thấu bụng
- S. aureus, S. epidermidis
- S. aureus, S. epidermids, Streptococcus,
Bacillus
- S. aureus; S. epidermids
- Bacillus anaerobes, Bacillus, B.
enterococci
- S. aureus, Streptococci, Anaerobes
- E. coli, Enterococci
- Streptococci, Anaerobes
- E. coli, Klebsiella sp.; Pseudomonas spp.
- B. fragilis và các vi khuẩn kỵ khí.
2.2. Nguồn tác nhân gây bệnh và cơ chế lây truyền Có 2 nguồn tác nhân gây
NKVM gồm:
Vi sinh vật trên người bệnh (nội sinh): Là nguồn tác nhân chính gây NKVM, gồm
các vi sinh vật thường trú có ngay trên cơ thể người bệnh. Các vi sinh vật này thường cư
trú ở tế bào biểu bì da, niêm mạc hoặc trong các khoang/tạng rỗng của cơ thể như: khoang
miệng, đường tiêu hóa, đường tiết niệu, sinh dục, v.v. Một số ít trường hợp vi sinh vật bắt
nguồn từ các ổ nhiễm khuẩn ở xa vết mổ theo đường máu hoặc bạch mạch xâm nhập vào
vết mổ và gây NKVM. Các tác nhân gây bệnh nội sinh nhiều khi có nguồn gốc từ môi
trường bệnh viện và có tính kháng thuốc cao.
Vi sinh vật ngoài môi trường (ngoại sinh): Là các vi sinh vật ở ngoài môi trường
xâm nhập vào vết mổ trong thời gian phẫu thuật hoặc khi chăm sóc vết mổ. Các tác nhân
gây bệnh ngoại sinh thường bắt nguồn từ:
- Môi trường khu phẫu thuật: Bề mặt phương tiện, thiết bị, không khí
buồng phẫu thuật, nước và phương tiện vệ sinh tay ngoại khoa, v.v.

lOMoARcPSD|36067889
- Dụng cụ, vật liệu cầm máu, đồ vải phẫu thuật bị ô nhiễm.
- Nhân viên kíp phẫu thuật: Từ bàn tay, trên da, từ đường hô hấp...
- Vi sinh vật cũng có thể xâm nhập vào vết mổ khi chăm sóc vết mổ
không tuân thủ đúng nguyên tắc vô khuẩn. Tuy nhiên, vi sinh vật xâm nhập
vào vết mổ theo đường này thường gây NKVM nông, ít gây hậu quả nghiêm
trọng.
Các vi sinh vật gây bệnh xâm nhập vào vết mổ chủ yếu trong thời gian phẫu thuật
theo cơ chế trực tiếp, tại chỗ. Hầu hết các tác nhân gây NKVM là các vi sinh vật định cư
trên da vùng rạch da, ở các mô/tổ chức vùng phẫu thuật hoặc từ môi trường bên ngoài xâm
nhập vào vết mổ qua các tiếp xúc trực tiếp và gián tiếp, đặc biệt là các tiếp xúc qua bàn tay
kíp phẫu thuật.
2.3. Các yếu tố nguy cơ gây nhiễm khuẩn vết mổ
Có 4 nhóm yếu tố nguy cơ gây NKVM gồm: người bệnh, môi trường, phẫu thuật
và tác nhân gây bệnh.
Yếu tố người bệnh:
Những yếu tố người bệnh dưới đây làm tăng nguy cơ mắc NKVM:
- Người bệnh phẫu thuật đang mắc nhiễm khuẩn tại vùng phẫu thuật
hoặc tại vị trí khác ở xa vị trí rạch da như ở phổi, ở tai mũi họng, đường tiết
niệu hay trên da.
- Người bệnh đa chấn thương, vết thương giập nát.
- Người bệnh tiểu đường: Do lượng đường cao trong máu tạo thuận
lợi để vi khuẩn phát triển khi xâm nhập vào vết mổ.
- Người nghiện thuốc lá: Làm tăng nguy cơ NKVM do co mạch và
thiểu dưỡng tại chỗ.
- Người bệnh bị suy giảm miễn dịch, người bệnh đang sử dụng các
thuốc ức chế miễn dịch.
- Người bệnh béo phì hoặc suy dinh dưỡng.
- Người bệnh nằm lâu trong bệnh viện trước mổ làm tăng lượng vi
sinh vật định cư trên người bệnh.
- Tình trạng người bệnh trước phẫu thuật càng nặng thì nguy cơ
NKVM càng cao. Theo phân loại của Hội Gây mê Hoa Kỳ (Bảng 2), người
bệnh phẫu thuật có điểm ASA (American Society of Anesthegiologists) 4
điểm và 5 điểm có tỷ lệ NKVM cao nhất.
Yếu tố môi trường
Những yếu tố môi trường dưới đây làm tăng nguy cơ mắc NKVM:
- Vệ sinh tay ngoại khoa không đủ thời gian hoặc không đúng kỹ
thuật, không dùng hoá chất khử khuẩn, đặc biệt là không dùng chế phẩm vệ
sinh tay chứa cồn.
- Chuẩn bị người bệnh trước mổ không tốt: Người bệnh không được
tắm hoặc không được tắm bằng xà phòng khử khuẩn, vệ sinh khử khuẩn vùng

lOMoARcPSD|36067889
rạch da không đúng quy trình, cạo lông không đúng chỉ định, thời điểm và kỹ
thuật.
- Thiết kế buồng phẫu thuật không bảo đảm nguyên tắc kiểm soát
nhiễm khuẩn.
- Điều kiện khu phẫu thuật không đảm bảo vô khuẩn: Không khí,
nước cho vệ sinh tay ngoại khoa, bề mặt thiết bị, bề mặt môi trường buồng
phẫu thuật bị ô nhiễm hoặc không được kiểm soát chất lượng định kỳ.
- Dụng cụ y tế: Không đảm bảo vô khuẩn do chất lượng tiệt khuẩn,
khử khuẩn hoặc lưu giữ, sử dụng dụng cụ không đúng nguyên tắc vô khuẩn.
- Nhân viên tham gia phẫu thuật không tuân thủ nguyên tắc vô khuẩn
trong buồng phẫu thuật làm tăng lượng vi sinh vật ô nhiễm: Ra vào buồng
phẫu thuật không đúng quy định, không mang hoặc mang phương tiện che
chắn cá nhân không đúng quy định, không vệ sinh tay/không thay găng sau
mỗi khi tay đụng chạm vào bề mặt môi trường, v.v.
Yếu tố phẫu thuật
- Thời gian phẫu thuật: Thời gian phẫu thuật càng dài thì nguy cơ
NKVM càng cao.
- Loại phẫu thuật: Phẫu thuật cấp cứu, phẫu thuật nhiễm và bẩn có
nguy cơ
NKVM cao hơn các loại phẫu thuật khác
- Kỹ năng của phẫu thuật viên: phẫu thuật làm tổn thương, bầm giập
nhiều mô tổ chức, mất máu nhiều, vi phạm nguyên tắc vô khuẩn trong phẫu
thuật làm tăng nguy cơ mắc NKVM.
- Thời gian phẫu thuật kéo dài trên 4 giờ, mất nhiều máu
- Kháng sinh dự phòng không đúng chỉ định, liều và thời điểm cho
kháng sinh - Phẫu thuật có dẫn lưu/cấy ghép bộ phận giả.
Một số nghiên cứu ở Việt Nam cho thấy các yếu tố nguy cơ gây NKVM liên quan
tới phẫu thuật gồm: Phẫu thuật sạch – nhiễm, phẫu thuật nhiễm và phẫu thuật bẩn, các phẫu
thuật kéo dài > 2 giờ, các phẫu thuật ruột non, đại tràng.
Yếu tố vi sinh vật
Mức độ ô nhiễm, độc lực và tính kháng kháng sinh của vi khuẩn càng cao xảy ra ở
người bệnh được phẫu thuật có sức đề kháng càng yếu thì nguy cơ mắc NKVM càng lớn.
Sử dụng rộng rãi các kháng sinh phổ rộng ở người bệnh phẫu thuật là yếu tố quan trọng
làm tăng tình trạng vi khuẩn kháng thuốc, qua đó làm tăng nguy cơ mắc NKVM.
3. CÁC BIỆN PHÁP PHÒNG NGỪA
3.1. Nguyên tắc chung
Các cơ sở khám bệnh, chữa bệnh khi tiếp nhận và điều trị người bệnh ngoại khoa
cần đảm bảo các nguyên tắc phòng ngừa NKVM sau:
- Mọi NVYT, người bệnh và người nhà của người bệnh phải tuân
thủ quy định, quy trình phòng ngừa NKVM trước, trong và sau phẫu thuật.

lOMoARcPSD|36067889
- Sử dụng KSDP phù hợp với tác nhân gây bệnh, đúng liều lượng,
thời điểm và đường dùng.
- Đảm bảo cơ chế phòng vệ tự nhiên của người bệnh như o xy, nhiệt
độ, đường huyết ổn định trong suốt cuộc mổ
- Thường xuyên và định kỳ giám sát phát hiện NKVM ở người bệnh
phẫu thuật, giám sát tuân thủ thực hành phòng ngừa NKVM ở NVYT và thông
tin kịp thời các kết quả giám sát cho các đối tượng liên quan.
- Luôn có sẵn các điều kiện, phương tiện, thiết bị, vật tư tiêu hao và
hóa chất thiết yếu cho thực hành vô khuẩn trong chăm sóc và điều trị người
bệnh ngoại khoa.
3.2. Các biện pháp phòng ngừa
3.2.1. Chuẩn bị người bệnh trước phẫu thuật
- Xét nghiệm định lượng glucose máu trước mọi
phẫu thuật. Duy trì lượng glucose máu ở ngưỡng sinh lý (6 mmol/L
trong suốt thời gian phẫu thuật cho tới 48 giờ sau phẫu thuật).
- Xét nghiệm định lượng albumin huyết thanh cho
mọi người bệnh được mổ phiên. Những người bệnh mổ phiên suy
dinh dưỡng nặng cần xem xét trì hoãn phẫu thuật và cần bồi dưỡng
nâng cao thể trạng trước phẫu thuật.
- Phát hiện và điều trị mọi ổ nhiễm khuẩn ở ngoài vị
trí phẫu thuật hoặc ổ nhiễm khuẩn tại vị trí phẫu thuật trước mổ đối
với các phẫu thuật có chuẩn bị.
- Rút ngắn thời gian nằm viện trước mổ đối với các
phẫu thuật có chuẩn bị.
- Người bệnh mổ phiên phải được tắm bằng dung
dịch xà phòng khử khuẩn chứa iodine hoặc chlorhexidine vào tối
trước ngày phẫu thuật và/hoặc vào sáng ngày phẫu thuật. Người
bệnh có thể tắm khô theo cách lau khử khuẩn toàn bộ vùng da của
cơ thể, đặc biệt là da vùng phẫu thuật bằng khăn tẩm dung dịch
chlorhexidine 2% từ 1-2 lần/ngày trong suốt thời gian nằm viện
trước phẫu thuật.
- Không loại bỏ lông trước phẫu thuật trừ người bệnh
phẫu thuật sọ não hoặc người bệnh có lông tại vị trí rạch da gây ảnh
hưởng tới các thao tác trong quá trình phẫu thuật. Với những người
bệnh có chỉ định loại bỏ lông, cần loại bỏ lông tại khu phẫu thuật,
do NVYT thực hiện trong vòng 1 giờ trước phẫu thuật. Sử dụng
kéo cắt hoặc máy cạo râu để loại bỏ lông, không sử dụng dao cạo.
3.2.2. Sử dụng kháng sinh dự phòng trong phẫu thuật
- Sử dụng KSDP với các phẫu thuật sạch và sạch –
nhiễm. KSDP cần dùng liều ngắn ngày ngay trước phẫu thuật nhằm
diệt các vi khuẩn xâm nhập vào vết mổ trong thời gian phẫu thuật.
- Để đạt hiệu quả phòng ngừa cao, sử dụng KSDP
cần tuân theo 4 nguyên tắc sau:

lOMoARcPSD|36067889
- Lựa chọn loại kháng sinh nhạy cảm với các tác
nhân gây NKVM thường gặp nhất tại bệnh viện và đối với loại phẫu
thuật được thực hiện.
+ Tiêm KSDP trong vòng 30 phút trước rạch da. Không tiêm kháng sinh sớm hơn
1 giờ trước khi rạch da. Nếu là mổ đẻ, liều KSDP cần được tiêm ngay sau khi kẹp dây
rốn. Đối với người bệnh đang điều trị kháng sinh, vào ngày phẫu thuật cần điều chỉnh thời
điểm đưa kháng sinh vào cơ thể sao cho gần cuộc mổ nhất có thể.
+ Duy trì nồng độ diệt khuẩn trong huyết thanh và ở mô/tổ chức trong suốt cuộc
mổ cho đến vài giờ sau khi kết thúc cuộc mổ. Với hầu hết các phẫu thuật chỉ nên sử dụng
1 liều KSDP. Có thể cân nhắc tiêm thêm 1 liều KSDP trong các trường hợp: (1) Phẫu
thuật kéo dài > 4 giờ; (2) Phẫu thuật mất máu nhiều; (3) Phẫu thuật ở người bệnh béo phì.
+ Với phẫu thuật đại, trực tràng ngoài mũi tiêm tĩnh mạch trên, người bệnh cần
được rửa ruột và uống kháng sinh không hấp thụ qua đường ruột (nhóm metronidazol)
vào ngày trước phẫu thuật và ngày phẫu thuật.
+ Không dùng KSDP kéo dài quá 24 giờ sau phẫu thuật. Riêng với phẫu thuật mổ
tim hở
+ Có thể dùng KSDP tới 48 giờ sau phẫu thuật.
3.2.3. Các biện pháp phòng ngừa trong phẫu thuật
- Cửa buồng phẫu thuật phải luôn đóng kín trong suốt thời gian phẫu thuật
trừ khi phải vận chuyển thiết bị, dụng cụ hoặc khi ra vào buồng phẫu thuật.
- Hạn chế số lượt NVYT vào khu vực vô khuẩn của khu phẫu thuật và buồng
phẫu thuật. Những người không có nhiệm vụ không được vào khu vực này.
- Mọi NVYT khi vào khu vực vô khuẩn của khu phẫu thuật phải mang đầy
đủ, đúng quy trình các phương tiện phòng hộ trong phẫu thuật: (1) Quần áo dành riêng cho
khu phẫu thuật; (2) Mũ chùm kín tóc sử dụng một lần; (3) Khẩu trang y tế che kín mũi
miệng; (4) Dép dành riêng cho khu phẫu thuật. Ngoài mang các phương tiện che chắn trên
phải: (1) Vệ sinh tay ngoại khoa (Phụ lục 2) ; (2) Mặc áo phẫu thuật (dài tay, bằng vải sợi
bông đã được hấp tiệt khuẩn hoặc bằng áo giấy vô khuẩn sử dụng 1 lần); (3) Mang găng
tay vô khuẩn. Kíp phẫu thuật cần thực hiện các biện pháp phòng ngừa chuẩn khi phẫu thuật.
- Các thành viên trực tiếp tham gia phẫu thuật phải vệ sinh tay bằng dung
dịch khử khuẩn. Tùy theo điều kiện của từng bệnh viện, có thể chọn một trong hai phương
pháp:
+ Vệ sinh tay với nước đã được kiểm soát vi sinh vật, với xà phòng có tính sát khuẩn
tay bằng dung dịch khử khuẩn chứa Chlohexidine 4, hoặc
+ Vệ sinh tay với xà phòng thường sau đó sát khuẩn tay bằng dung dịch có chứa
cồn dùng cho phẫu thuật dung dịch đạt hiệu quả vi sinh chuẩn dùng cho chế phẩm vệ sinh
tay phẫu thuật theo chuẩn STM hoặc EN.
- Các thành viên không trực tiếp tham gia phẫu thuật phải vệ sinh tay bằng
dung dịch vệ sinh tay chứa cồn theo quy trình vệ sinh tay thường quy trước khi vào khu
vực vô khuẩn của khu phẫu thuật. Chỉ mang găng khi thực hiện các thủ thuật trên người
bệnh. Sau khi thực hiện thủ thuật xong phải tháo găng ngay. Cần vệ sinh tay bằng cồn trước
khi mang găng và sau khi tháo bỏ găng, sau khi đụng chạm vào bất kỳ bề mặt nào trong
buồng phẫu thuật.

lOMoARcPSD|36067889
- Mọi người khi đã vào buồng phẫu thuật cần hạn chế đi lại hoặc ra ngoài
buồng phẫu thuật và hạn chế tiếp xúc tay với bề mặt môi trường trong buồng phẫu thuật.
Trường hợp bắt buộc phải ra ngoài khu phẫu thuật (ra khu hành chính, khu hồi tỉnh) phải
cởi bỏ mũ, khẩu trang, dép/ủng, quần áo dành riêng cho khu vực vô khuẩn của khu phẫu
thuật và loại bỏ vào đúng nơi quy định, sau đó rửa tay hoặc khử khuẩn tay bằng cồn.
- Chuẩn bị da vùng phẫu thuật: Cần được tiến hành theo 2 bước gồm:
+ Làm sạch da vùng phẫu thuật bằng xà phòng khử khuẩn và che phủ bằng săng vô
khuẩn. Bước này cần được thực hiện ở buồng chuẩn bị người bệnh phẫu thuật, do điều
dưỡng khoa Phẫu thuật – gây mê hồi sức thực hiện;
+ Sát khuẩn vùng dự kiến rạch da bằng dung dịch chlorhexidine 2%, dung dịch
chlorhexidine 0.5% pha trong cồn 70% hoặc dung dịch cồn iodine/iodophors. Để tránh
tác dụng triệt tiêu do hoạt chất tích điện trái dấu, nên sử dụng cùng một hoạt chất trong
toàn bộ quá trình, ví dụ: Nếu tắm bằng Chlorhexidine, thì cũng làm sạch da và sát khuẩn
da bằng Chlorhexidine. Nếu tắm với xà phòng có I ốt thì sát khuẩn da bằng I ốt.
- Thực hiện sát khuẩn vùng rạch da theo đường thẳng từ trên xuống dưới, từ
nơi dự kiến rạch da ra hai bên hoặc theo vòng tròn từ trong ra ngoài. Vùng sát khuẩn da
phải đủ rộng để có thể mở rộng vết mổ, tạo vết mổ mới hoặc đặt các ống dẫn lưu khi cần.
Với những phẫu thuật có chuẩn bị, sau khi sát khuẩn vùng rạch da, có thể băng vùng rạch
da bằng băng vô khuẩn (off-side) không hoặc chứa chất khử khuẩn (iodine hoặc
chlorhexidine) nhằm hạn chế ô nhiễm vết mổ khi phẫu thuật. Cần sát khuẩn vùng dự kiến
rạch da ngay trong buồng phẫu thuật trước khi rạch da, do kíp phẫu thuật thực hiện.
- Kỹ thuật mổ: Khi phẫu thuật cần thao tác nhẹ nhàng, duy trì cầm máu tốt,
tránh làm đụng giập, thiểu dưỡng mô/tổ chức. Cần loại bỏ hết tổ chức chết, chất ngoại lai
và các khoang chết trước khi đóng vết mổ. Áp dụng đóng vết mổ kỳ đầu muộn hoặc đóng
kỳ hai ở phẫu thuật bị ô nhiễm nặng. Có thể sử dụng chỉ khâu phẫu thuật kháng khuẩn để
đóng da. Nếu phải dẫn lưu, cần sử dụng hệ thống dẫn lưu kín, không đặt ống dẫn lưu qua
vết mổ. Trước khi đóng vết mổ phải kiểm tra và đếm kiểm dụng cụ, gạc đã sử dụng để bảo
đảm không bị sót gạc. 3.2.4. Chăm sóc vết mổ sau phẫu thuật
- Băng vết mổ bằng gạc vô khuẩn liên tục từ 24-48 giờ sau mổ. Chỉ thay
băng khi băng thấm máu/dịch, băng bị nhiễm bẩn hoặc khi mở kiểm tra vết mổ.
- Thay băng theo đúng quy trình vô khuẩn (Phụ lục 2).
- Hướng dẫn người bệnh, người nhà của người bệnh cách theo dõi phát hiện
và thông báo ngay cho NVYT khi vết mổ có các dấu hiệu/triệu chứng bất thường.
- Chăm sóc chân ống dẫn lưu đúng quy trình kỹ thuật và cần rút dẫn lưu sớm
nhất có thể.
3.2.5. Giám sát phát hiện nhiễm khuẩn vết mổ
- Tổ chức giám sát phát hiện NKVM ở người bệnh được phẫu thuật. Tùy
điều kiện nguồn lực của từng bệnh viện, có thể giám sát một loại phẫu thuật sạch, sạch –
nhiễm hoặc mọi loại phẫu thuật.
- Sử dụng phương pháp giám sát chủ động, tiến cứu, trực tiếp (xem vết mổ
mỗi khi thay băng kết hợp xem hồ sơ bệnh án).
- Sử dụng định nghĩa của Trung tâm phòng ngừa bệnh (CDC) Hoa Kỳ cho
giám sát NKVM (Phụ lục 2).

lOMoARcPSD|36067889
- Trước phẫu thuật, kíp gây mê cần phân loại và ghi vào bệnh án tình trạng
người bệnh trước mổ theo thang điểm ASA của Hội gây mê Hoa Kỳ, 1992 (Bảng 10.2)
Bảng 10. 2: Thang điểm ASA đánh giá tình trạng người bệnh trước phẫu thuật
(Nguồn: Hướng dẫn phòng ngừa NKVM, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế)
Điểm ASA
Tiêu chuẩn phân loại
1 điểm
Người bệnh khoẻ mạnh, không có bệnh toàn thân
2 điểm
Người bệnh khoẻ mạnh, có bệnh toàn thân nhẹ
3 điểm
Người bệnh có bệnh toàn thân nặng nhưng vẫn hoạt động bình thường
4 điểm
Người bệnh có bệnh toàn thân nặng, đe doạ tính mạng
5 điểm
Người bệnh trong tình trạng bệnh nặng, có nguy cơ tử vong cao cho dù
được phẫu thuật
- Ngay sau cuộc mổ, một thành viên kíp phẫu thuật phải ghi vào bệnh án thời
gian phẫu thuật và loại vết mổ (Bảng 10.3).
Bảng 10. 3: Phân loại vết mổ và nguy cơ nhiễm khuẩn vết mổ (Nguồn: Hướng dẫn
phòng ngừa NKVM, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế)
Loại
vết mổ
Định nghĩa
Nguy cơ
NKVM
(%)
Sạch
Là những phẫu thuật không có nhiễm khuẩn, không mở vào
đường hô hấp, tiêu hóa, sinh dục và tiết niệu. Các vết thương
sạch được đóng kín kỳ đầu hoặc được dẫn lưu kín. Các phẫu
thuật sau chấn thương kín.
1-5
Sạch
nhiễm
Là các phẫu thuật mở vào đường hô hấp, tiêu hoá, sinh dục và
tiết niệu trong điều kiện có kiểm soát và không bị ô nhiễm bất
thường. Trong trường hợp đặc biệt, các phẫu thuật đường mật,
ruột thừa, âm đạo và hầu họng được xếp vào loại vết mổ sạch
nhiễm nếu không thấy có bằng chứng nhiễm khuẩn/ không
phạm phải lỗi vô khuẩn trong khi mổ.
5-10
lOMoARcPSD|36067889
Nhiễm
Các vết thương hở, chấn thương có kèm vết thương mới hoặc
những phẫu thuật để xảy ra lỗi vô khuẩn lớn hoặc phẫu thuật
để thoát lượng lớn dịch từ đường tiêu hoá. Những phẫu thuật
mở vào đường sinh dục tiết niệu, đường mật có nhiễm khuẩn,
phẫu thuật tại những vị trí có nhiễm khuẩn cấp tính nhưng chưa
hoá mủ.
10-15
Bẩn
Các chấn thương cũ kèm theo mô chết, dị vật hoặc ô nhiễm
phân. Các phẫu thuật có nhiễm khuẩn rõ hoặc có mủ.
>25
- Sử dụng phiếu giám sát NKVM thống nhất trong các đợt giám sát.
- Nhóm giám sát cần tính tỷ lệ NKVM theo từng loại phẫu thuật và theo các
biến số xác định các yếu tố nguy cơ gây NKVM để báo cáo Hội đồng kiểm soát nhiễm
khuẩn (KSNK) và lãnh đạo bệnh viện. Kết quả giám sát sau khi được lãnh đạo bệnh viện
phê duyệt cần được thông báo cho các phẫu thuật viên, các thành viên liên quan và mạng
lưới KSNK. Không thông báo tỷ lệ NKVM của mỗi phẫu thuật viên.
- Khoa/Tổ KSNK có trách nhiệm phối hợp với các khoa, phòng liên quan
xây dựng kế hoạch can thiệp, trình lãnh đạo bệnh viện phê duyệt và tổ chức triển khai cải
thiện những điểm tồn tại thu được từ hoạt động giám sát.
3.2.6. Kiểm tra giám sát tuân thủ quy trình vô khuẩn ở nhân viên y tế
- Định kỳ hàng quý tổ chức 1 đợt giám sát tuân thủ quy định/quy trình phòng
ngừa NKVM của nhân viên ngoại khoa.
- Kết quả giám sát sau khi được giám đốc bệnh viện phê duyệt cần được
thông báo cho các phẫu thuật viên, các thành viên liên quan và mạng lưới KSNK.
- Khoa KSNK cần đề xuất kế hoạch trình phê duyệt và tổ chức triển khai cải
thiện những điểm tồn tại thu được từ hoạt động giám sát.
3.2.7. Bảo đảm các điều kiện, thiết bị, phương tiện và hóa chất thiết yếu cho phòng
ngừa nhiễm khuẩn vết mổ
- Thiết kế khu phẫu thuật phải theo quy định của Bộ Y tế (Tiêu chuẩn thiết
kế Khoa phẫu thuật – Bệnh viện đa khoa: 52TCN – CTYT 38, 2005). Để bảo đảm yêu cầu
vô khuẩn cho cuộc mổ, khu phẫu thuật cần đảm bảo một số yêu cầu tối thiểu sau:
+ Được bố trí xa nguồn ô nhiễm như khoa Truyền nhiễm, nhà xác, khu vệ sinh...
+ Có cửa và lối đi một chiều liên kết giữa 3 khu vực: khu vực vô khuẩn gồm các
buồng phẫu thuật, nơi vệ sinh tay ngoại khoa và vùng kề cận; khu vực sạch gồm nơi chuẩn
bị người bệnh và kíp phẫu thuật, khu hành chính, buồng hậu phẫu và khu vực bẩn gồm khu
vệ sinh, nơi thu gom đồ vải bẩn, chất thải và xử lý dụng cụ.
+ Có buồng phẫu thuật vô khuẩn và hữu khuẩn riêng biệt.
+ Tường và nền nhà khu phẫu thuật phải nhẵn và không thấm nước.
+ Có buồng tắm và buồng thay quần áo cho kíp phẫu thuật.
- Thông khí buồng phẫu thuật:

lOMoARcPSD|36067889
+ Diện tích buồng phẫu thuật: Diện tích tối thiểu là 37m2. Đối với buồng phẫu thuật
tim, chỉnh hình, thần kinh: tối thiểu 58m2.
+ Buồng phẫu thuật tôt phất là được duy trì ở áp lực dương đối với vùng kế cận và
hành lang (bố trí thổi khí từ trên trần nhà và hút ra cách sàn nhà 75mm).
+ Duy trì tối thiểu 15 luồng khí thay đổi mỗi giờ, ba trong số những luồng không
khí đó phải là không khí sạch. Lọc tất cả không khí tươi và quay vòng lại bằng hệ thống
lọc thích hợp. Đưa không khí vào buồng phẫu thuật từ trần nhà và hút ra dưới sàn. Hệ thống
thông khí hay máy lạnh cần phải có hai phin lọc với hiệu quả của phin lọc thứ nhất là 30
và phin lọc thứ hai 2 là 90% để bảo đảm tiêu chuẩn vi khuẩn cho không khí buồng phẫu
thuật (Bảng 10 4).
Bảng 10. 4: Tiêu chuẩn vi khuẩn cho không khí buồng phẫu thuật (Nguồn: Hướng
dẫn phòng ngừa NKVM, Quyết định 3671/QĐ-BYT, 2012, Bộ Y Tế)
Tiêu chuẩn VK cho buồng phẫu thuật thường:
Phòng mổ trống <35 bcpm-3//m3
Phòng đang mổ <180 bcpm-3/m3
Tiêu chuẩn VK cho buồng phẫu thuật siêu sạch:
Khí lưu chuyển: 0.3 ms-1 (phòng kín), 0.2 (phòng hở)
VK ở vị trí cách 1 mét từ sàn nhà tại buồng phẫu thuật trống: < 1 bcpm-3/m3
VK ở vị trí ngang bàn mổ trong khi đang mổ: < 10 bcpm-3/m3
Nếu hệ thống buồng phẫu thuật không hoàn toàn kín, VK ở mỗi góc phòng < 20
bcpm-3/m3
(bcp: bacterria carrying particles: per m3 air-room)
- Nhiệt độ và độ ẩm trong buồng phẫu thuật: Bảo đảm nhiệt độ từ 22 – 25
o
C
và độ ẩm từ 50%-60%.
- Sắp xếp và khử khuẩn bề mặt môi trường buồng phẫu thuật: Chỉ để những
dụng cụ thật cần thiết trong buồng phẫu thuật và sắp xếp gọn gàng. Làm sạch và lau khử
khuẩn sàn nhà, bàn mổ sau mỗi ca phẫu thuật và cuối mỗi ngày bằng dung dịch khử khuẩn
bề mặt theo nồng độ khuyến cáo của nhà sản xuất. Loại bỏ và lau khử khuẩn vết/đám máu
ngay mỗi khi phát sinh theo đúng quy trình.
- Cần luôn có sẵn phương tiện phòng hộ cá nhân tại cửa vào khu vực vô
khuẩn của khu phẫu thuật gồm: (1) Quần áo cộc dành riêng cho khu phẫu thuật; 2) Mũ
giấy sử dụng một lần; (3) Khẩu trang y tế sử dụng một lần; (4) Dép dành riêng cho khu
phẫu thuật hoặc ủng giấy sử dụng một lần.

lOMoARcPSD|36067889
- Trang bị đầy đủ phương tiện cho vệ sinh tay ngoại khoa và thường quy,
gồm:
+ Có bồn, nước và dung dịch vệ sinh tay ngoại khoa đạt chuẩn. Bồn rửa tay phải đủ
rộng. Nước và dung dịch xà phòng, dung dịch cồn khử khuẩn tay cần được cấp tự động
hoặc bằng đạp chân. Có bàn chải đánh tay và khăn lau tay vô khuẩn. Nước cho vệ sinh tay
ngoại khoa phải vô khuẩn (được lọc qua màng siêu lọc, được khử khuẩn bằng tia cực tím
hoặc được đun sôi để nguội). Có quy trình vệ sinh tay ngoại khoa treo hoặc dán ở trước
bồn rửa tay.
+ Luôn có sẵn cồn khử khuẩn tay được bố trí thuận lợi trong buồng phẫu thuật, ở
cửa trước khi vào khu vực vô khuẩn và nơi chăm sóc người bệnh hậu phẫu.
- Tiệt khuẩn dụng cụ, vật liệu cầm máu và đồ vải phẫu thuật: Cần bảo đảm
một số nguyên tắc sau:
+ Tiệt khuẩn tập trung, theo bộ cho mỗi ca phẫu thuật tại khoa Trung tâm tiệt khuẩn.
+ Tuân thủ đúng quy trình tiệt khuẩn. Ưu tiên phương pháp tiệt khuẩn bằng nhiệt
ướt đối với các dụng cụ phẫu thuật chịu nhiệt (hấp ướt bằng nồi hấp ở nhiệt độ tối thiểu là
121
0
C theo thời gian quy định tuỳ loại thiết bị. Đối với dụng cụ phẫu thuật nội soi phải
được tiệt khuẩn ở nhiệt độ thấp hoặc ngâm tiệt khuẩn bằng hóa chất theo đúng quy trình
của nhà sản xuất.
+ Đóng gói dụng cụ bằng giấy gói chuyên dụng hoặc vải chéo 2 lớp. Trường hợp
đóng gói bằng hộp Inox (kền): hộp cần có nắp kín, có lỗ thông khí đóng mở được ở 2 bên
hộp. Có thể đóng gói bằng túi plastic chuyên dụng ở những nơi có điều kiện.
+ Mọi hộp dụng cụ tiệt khuẩn cần được kiểm soát chất lượng bằng chỉ thị nhiệt (dán
ở bên ngoài hộp hấp), chỉ thị hoá học đặt ở trong mỗi hộp hấp). Dụng cụ nội soi hoặc các
dụng cụ khác không chịu nhiệt cần được tiệt khuẩn nhiệt độ thấp (ethylene oxide, plasma,
ozone) theo quy trình hướng dẫn của nhà sản xuất. Trường hợp cơ sở y tế không có các
thiết bị trên, dụng cụ cần được ngâm tiệt khuẩn bằng dung dịch peracetic axit hoặc
glutaraldehyde theo đúng nồng độ và thời gian khuyến cáo của nhà sản xuất. Cần kiểm tra
nồng độ hiệu lực của dung dịch tiệt khuẩn trước mỗi lần tiệt khuẩn.
+ Mọi quy trình tiệt khuẩn, khử khuẩn dụng cụ cần được ghi vào sổ theo dõi quá
trình tiệt khuẩn để dễ dàng kiểm tra, đối chiếu khi cần.
+ Có đủ phương tiện thu gom và khử khuẩn sơ bộ dụng cụ phẫu thuật.
3.2.8. Một số biện pháp khác để phòng ngừa nhiễm khuẩn vết mổ
- Phun khử khuẩn không khí buồng phẫu thuật trước các phẫu thuật siêu sạch
và mọi buồng phẫu thuật vào ngày cuối tuần.
- Chất thải phát sinh từ mỗi ca phẫu thuật cần được phân loại, thu gom và cô
lập ngay theo quy chế quản lý chất thải y tế của Bộ Y tế.
- Đồ vải sử dụng cho mỗi ca phẫu thuật cần được thu gom vào túi/thùng
không thấm nước và chuyển xuống nhà giặt sau mỗi ca phẫu thuật.
- Lấy mẫu xét nghiệm vi sinh môi trường buồng phẫu thuật (không khí, bề
mặt môi trường buồng phẫu thuật, nước cho vệ sinh tay ngoại khoa), dụng cụ phẫu thuật
định kỳ 2 lần/năm và sau mỗi khi sửa chữa, cải tạo khu phẫu thuật hoặc khi nghi ngờ xảy

lOMoARcPSD|36067889
ra dịch NKVM. Có biện pháp khắc phục ngay nếu kết quả xét nghiệm môi trường vượt quá
tiêu chuẩn quy định.
- Phòng ngừa phơi nhiễm nghề nghiệp với các tác nhân gây bệnh theo đường
máu ở NVYT theo quy định của Bộ Y tế.
TÓM TẮT BÀI
Phòng ngừa nhiễm khuẩn vết mổ sau phẫu thuật là đảm bảo an toàn, giảm chi phí
điều trị cho người bệnh và bệnh viện. Việc ngăn ngừa này đòi hỏi nỗ lực của NVYT, nhà
quản lý, nhà KSNK cùng tham gia trong việc xây dựng cơ sở hạ tầng, cung cấp đầy đủ vật
tư tiêu hao có chất lượng tốt và NVYT được huấn luyện đầy đủ kỹ năng thực hành phòng
ngừa NKVM. Về phía chuyên môn, NVYT phải đảm bảo tuân thủ những giải pháp cơ bản
sau đây như: 1) Chuẩn bị NB trước mổ tốt bao gồm tắm, sát khuẩn da và kiểm soát đường
máu trước mổ. 2) Cho kháng sinh dự phòng trong vòng 120 trước mổ và chú ý đến thời
gian bán huỷ và không cho tại lúc hoặc sau mổ. 3) Đảm bảo cơ chế phòng vệ tự nhiên cho
người bệnh như đảm bảo oxy, đường máu và nhiệt độ trong suốt cuộc mổ. 4) Đảm bảo quy
trình vô khuẩn trong cuộc mổ: rửa tay PT, xử lý dụng cụ, kỹ thuật gây mê, hồi sức vô
khuẩn,… 5) Giám sát phản hồi NKVM cho nhóm PT. 6) Giám sát môi trường PM nghiêm
ngặt: vệ sinh, thông khí, nhân sự,… CÂU HỎI TỰ LƯỢNG GIÁ
1. Nhiễm khuẩn vết mổ xảy ra phẫu thuật không cấy ghép cơ quan hoặc bộ phận giả có thể
xuất hiện trong vòng:
A. 1 tháng
B. 3 tháng C. 6 tháng
D. 12 tháng
2. Kháng sinh dự phòng chỉ áp dụng cho phẫu thuật: A. Sạch
B. Sạch có nguy cơ nhiễm
C. Bẩn
D. a và b
3. Chuẩn bị bệnh nhân trước mổ tốt cần phải thực hiện:
A. Điều trị bệnh nhân bị nhiễm khuẩn trước khi mổ.
B. Tắm bệnh nhân vào đêm và sáng ngày hôm sau trước mổ.
C. Cạo lông khi cần thiết.
D. Tất cả đều đúng
4. Nhân viên phòng mổ không được tham gia vào trong cuộc mổ nếu:
A. Bị bệnh ngoài da B. Bị bệnh tim mạch
C. Mang nhiều nữ trang trong phòng mổ
D. Không rửa tay và khử trùng tay
5. Kháng sinh dự phòng dùng trong phẫu thuật cần phải:
A. Thực hiện trong vòng 180 phút trước mổ, chú ý TG bán hủy của KS sử dụng
B. Thực hiện trong vòng 120 phút trước rạch da, chú ý TG bán hủy của KS sử dụng
C. Thực hiện ngay tại lúc rạch da

lOMoARcPSD|36067889
D. Tất cả đều đúng
6. Kháng sinh dự phòng trong phẫu thuật được chọn đầu tiên là kháng sinh:
A. Nhóm cephalosporin thế hệ 1
B. Nhóm cephalosporin thế hệ 2
C. Nhóm cephalosporin thế hệ 3
D. Nhóm quinolon ĐÁP ÁN
1D, 2D, 3D, 4B, 5B, 6A
TÀI LIỆU THAM KHẢO
- Tài liệu trong nước
1. Lê Thị Anh Thư (2011). Kiểm soát nhiễm khuẩn bệnh viện. Nhà xuất bản
Y học, TPHCM, tr. 130-141.
2. Bộ Y Tế (2012). Hướng dẫn phòng ngừa nhiễm khuẩn vết mổ. Ban hành
kèm theo Quyết định 3671/QĐ-BYT, tr. 1-20.
- Tài liệu ngoài nước
1. Alicia J. Mangram, Teresa C. Horan, William R. Jarvis et all (1999).
“Guideline for Prevention of Surgical Site Infection”. Infect Control Hosp Epidemiol,
20, pp. 247-280.
2. Deverick J. Anderson, Keith S. Kaye and David Classen (2008).
“Strategies to Prevent Surgical Site Infections in Acute Care Hospitals”. Infect Control
Hosp Epidemiol, 29, pp. 51-61.

lOMoARcPSD|36067889
BÀI 11 HƯỚNG DẪN PHÒNG NGỪA
VIÊM PHỔI BỆNH VIỆN
MỤC TIÊU
Sau khi học xong bài này, sinh viên có thể:
- Trình bày được nguyên tắc và biện pháp cần thực hiện trong chăm sóc bệnh
nhân để phòng ngừa viêm phổi bệnh viện.
- Đánh giá được hành vi nguy cơ gây viêm phổi bệnh viện và đề xuất giải
pháp thay đổi hành vi.
- Phân tích được các nguy cơ gây viêm phổi bệnh viện đối với các đối tượng
và các đơn vị chăm sóc đặc biệt.
- Thực hành đúng phương pháp và qui trình phòng ngừa viêm phổi bệnh
viện.
- Tôn trọng người bệnh qua việc tuân thủ các biện pháp phòng ngừa viêm
phổi bệnh viện nhằm làm giảm tỉ lệ nhiễm khuẩn bệnh viện.
NỘI DUNG BÀI GIẢNG
Giải thích từ ngữ
Viêm phổi bệnh viện: Viêm phổi xuất hiện sau khi nhập viện 48 giờ, không có ủ
bệnh hay mắc bệnh vào thời điểm nhập viện. Chẩn đoán viêm phổi bệnh viện (VPBV) chi
tiết (Phụ lục 2).
Viêm phổi liên quan đến thở máy: Viêm phổi xuất hiện sau khi thở máy hơn 48 giờ
Nhiễm khuẩn bệnh viện: Nhiễm khuẩn bệnh viện hay nhiễm khuẩn liên quan đến
cơ sở y tế là nhiễm khuẩn người bệnh mắc phải trong quá trình nằm viện, sau khi nhập viện
48 giờ. Nhiễm khuẩn đó không phải là lý do nhập viện, không có biểu hiện triệu chứng hay
đang ở giai đoạn ủ bệnh lúc người bệnh nhập viện. Chẩn đoán từng loại nhiễm khuẩn bệnh
viện (NKBV) dựa theo tiêu chuẩn của CDC (Phụ lục 2)
Nhân viên y tế: Mọi nhân viên làm việc tại cơ sở y tế, bao gồm bác sĩ, điều dưỡng,
kỹ thuật viên, kỹ sư, chuyên viên y tế khác, hộ lý và nhân viên làm sạch.
1. ĐẶT VẤN ĐỀ
Viêm phổi bệnh viện (VPBV) là loại nhiễm khuẩn liên quan đấn chăm sóc y tế
thường gặp tại khoa Hồi Sức Cấp Cứu (HSCC) và là nguyên nhân gây tử vong hàng đầu
trong số các loại nhiễm khuẩn bệnh viện (30 – 70 %). Đây là một vấn đề rất khó khăn mà
các khoa đặc biệt khoa HSCC đang phải đương đầu: khó chẩn đoán, khó điều trị, khó phòng
ngừa. Các dấu hiệu để chẩn đoán như thâm nhiễm phổi mới hoặc thâm nhiễm tiến triển
kèm sốt, bạch cầu tăng, đàm mủ không đặc hiệu. Cấy dịch khí quản có thể mọc vi khuẩn
do sự phát triển của khuẩn lạc (colonization) ở phần đầu của đường thở làm khó phân biệt
giữa khuẩn lạc và tác nhân gây bệnh thật sự, dẫn đến việc điều trị dựa trên kết quả dương
tính giả. Cấy định lượng sau khi lấy đàm bằng phương pháp chải đàm có bảo vệ (BSP)
hoặc phương pháp rửa phế nang (BAL) có tính nhạy cảm và đặc hiệu cao hiện chưa được
ứng dụng rộng rãi do khó khăn về kinh tế.

lOMoARcPSD|36067889
Theo các nghiên cứu ở các nước đã phát triển, VPBV chiếm 15 % trong tổng số các
NKBV, 27% trong các NKBV ở ICU (CDC 2003). Trong số các VPBV, VPBV liên quan
đến thở máy (VAP) chiếm tỉ lệ 90%. VPBV làm kéo dài thời gian nằm viện khoảng 6.1
ngày (American Thoracic Society 2005), làm tốn thêm khoảng 10,000 đến 40,000 USD
cho một trường hợp.
Có khá nhiều nghiên cứu về VPBV, đặc biệt VPBV tại khoa HSCC được thực hiện
tại nước ta. Kết quả điều tra toàn quốc năm 2005 trên 19 bệnh viện toàn quốc cho thấy
VPBV chiếm tỉ lệ cao nhất trong số các NKBV khác: 55.4% trong tổng số các NKBV.
(BYT, 2005). Theo 24 nghiên cứu ở các bệnh viện trong toàn quốc, tỉ lệ VPBV dao động
từ 21-75% trong tổng số các NKBV. Tỉ lệ VAP đặc biệt cao trong nhóm bệnh nhân nằm
tại khoa HSCC (43-63.5/1000MT-ngày). Nghiên cứu tại BV Chợ Rẫy và BV Bạch Mai
cho thấy VPBV là nguyên nhân gây tử vong hàng đầu trong số các loại NKBV (30-70 %),
kéo dài thời gian nằm viện thêm 6-13 ngày, và tăng viện phí từ 15 đến 23 triệu đồng cho
một trường hợp.
Các nghiên cứu đã chứng minh việc thực hiện các biện pháp phòng ngừa VPBV
trọn gói (bundle) đã mang lại nhiều thành công. Một số bệnh viện đã giảm được tỉ lệ VPBV
xuống còn 1/1000-máy thở ngày qua các biện pháp can thiệp trọn gói như cải tiến các biện
pháp phòng ngừa VPBV tại HSCC hàng ngày, tuyên truyền bằng tranh, bài viết phản hồi
cho NVYT, nhắc nhở mọi người cùng thực hiện hàng ngày (Bame Jewish hospital 2003).
Tại nước ta chưa có nhiều nghiên cứu đánh giá về tác động của phương pháp phòng ngừa
VPBV. Thực hiện các biện pháp dự phòng VPBV như làm giảm hít sặc của bệnh nhân,
ngăn ngừa nhiễm khuẩn chéo từ tay nhân viên y tế, khử khuẩn và tiệt khuẩn đúng cách các
dụng cụ hô hấp, sử dụng vaccin dự phòng trong một số nhiễm khuẩn đặc biệt, và giáo dục
cho nhân viên y tế và bệnh nhân chưa được thực sự thực hiện đầy đủ tại các bệnh viện
trong nước. Điều này góp phần làm gia tăng tỉ lệ VPBV. Một nghiên cứu cải tiến về hút
đàm tại bệnh viện Chợ Rẫy cho thấy tỉ lệ VPBV ở nhóm dùng ống hút một lần giảm 48%
so với nhóm dùng ống hút sử dụng lại, khác biệt có ý nghĩa thống kê.
2. SINH BỆNH HỌC VÀ YẾU TỐ NGUY CƠ
2.1. Tác nhân gây bệnh
Tác nhân gây VPBV khác nhau giữa các bệnh viện do nguồn bệnh và phương pháp
chẩn đoán khác nhau. Tác nhân gây viêm phổi bệnh viện do nhiều loại vi khuẩn, thường là
vi khuẩn Gram âm hiếu khí (83% theo số liệu của Estes RJ, Meduri GU. Intensive care
Med 1995). Tuy nhiên, vi khuẩn gram dương như Staphylococcus aureus và Streptococcus
pneumonia cũng chiếm tỉ lệ khá cao (27% , 14% theo thứ tự). (Bảng 1) Những vi khuẩn
này thường đa kháng thuốc gây khó khăn cho điều trị. Ở khoa HSCC bệnh viện Chợ Rẫy,
hầu hết VPBV do trực khuẩn Gram âm hiếu khí bao gồm Pseudomonas aeruginosa 32.9%,
Acinetobacter spp 15.8%, Klebsiella spp 11.8%, Enterobacter spp 9.2%, E coli 7.9%,
Procadencia spp 7.9%, Klebsiella pneumonia 2.6%, vi khuẩn Gram dương Staphylococcus
aureus chiếm 9.2% (số liệu năm 2007).
Bảng 11. 1: Các loại vi khuẩn thường gặp gây VPBV (Nguồn: Kiểm soát nhiễm khuẩn
bệnh viện, NXB Y học, 2011, Lê Thị Anh Thư)

lOMoARcPSD|36067889
- Gram âm hiếu khí
+ Pseudomonas aeruginosa
+ Proteus spp
+ Acinetobacter spp
- Gram dương
+ Staphlococcus aureus
+ Streptococcus pneumonia
Tác nhân gây VAP xuất hiện sớm <4 ngày thường do VSV ít kháng nhưng nếu xuất
hiện muộn thường do VSV đa kháng thuốc. Tác nhân gây bệnh cũng khác nhau các khoa
khác nhau
Bảng 11. 2: Tác nhân gây VPBV (Nguồn: Kiểm soát nhiễm khuẩn bệnh viện, NXB Y
học, 2011, Lê Thị Anh Thư)
Tác nhân
Trại bệnh
ICU
Trực khuẩn Gram âm hiếu khí
Pseudomonas sp.
Acinetobacter sp.
E. coli
Klebsiella sp.
Proteus sp.
Tác nhân khác
Streptococcus pneumoniae
Staphylococcus aureus
Hemophilus influenza
Vi khuẩn yếm khí
Nấm
46 %
9
-
14
14
11
3
31
26
17
35
-
83 %
30
19
8
6
11
4
14
27
9
2
4
2.2. Đường lây truyền
Các đường vào của vi khuẩn thường từ:
- Hít chất tiết từ vùng hầu họng
- Vi khuẩn trực tiếp đi vào đường hô hấp dưới qua các dụng cụ hỗ trợ hô hấp
bị nhiễm khuẩn, hoặc bàn tay nhân viên y tế.
- Đường máu
- Vi khuẩn từ lòng ruột qua niêm mạc ruột vào hạch bạch huyết mạc treo
tràng sau đó đi vào phổi

lOMoARcPSD|36067889
Các dụng cụ y tế như máy phun khí dung, máy nội soi phế quản, phế dung ký, dụng
cụ gây mê là các ổ chứa vi khuẩn, lây truyền có thể từ dụng cụ đến bệnh nhân, từ bệnh
nhân này đến bệnh nhân khác, từ một vị trí của cơ thể đến đường hô hấp dưới của cùng
một bệnh nhân qua bàn tay hoặc dụng cụ.
Bóng ambu là nguồn đưa vi khuẩn vào phổi bệnh nhân qua mỗi lần bóp bóng vì
bóng rất khó rửa sạch và làm khô giữa các lần dùng, ngoài ra bóng còn bị nhiễm khuẩn
thông qua bàn tay của nhân viên y tế. Cần làm giảm nguy cơ lây nhiễm từ các dụng cụ y
tế sử dụng lại bằng cách rửa sạch, khử và tiệt khuẩn đúng cách.
Các máy khí dung thường dùng để phun các loại thuốc dãn phế quản, corticoid cũng
là nguồn gây VPBV vì máy bị nhiễm khuẩn qua bàn tay của nhân viên y tế, bộ phận chứa
thuốc bị nhiễm khuẩn do không được khữ khuẩn sạch giữa các lần dùng.
Dây thở dùng với bộ làm ẩm là nguồn chứa vi khuẩn gây viêm phổi ở bệnh nhân
thở máy, nước lắng đọng ở đường ống và và tụ lại ở bộ phận bẫy nước (water trap) làm cho
dây thở nhanh chóng bị nhiễm khuẩn, thường là do vi khuẩn xuất phát từ vùng miệng và
hầu. Vì thế cần dẫn lưu tốt nước trong đường ống để tránh gây viêm phổi do nước bị nhiễm
khuẩn trong đường ống chảy vào phổi bệnh nhân.
2.3. Yếu tố nguy cơ
VPBV thường được phân thành những nhóm sau:
- Các yếu tố thuộc về cơ địa như tuổi già, bệnh lý cơ bản quá nặng, miễn dịch cơ thể bị suy
yếu. Hầu hết bệnh nhân VPBV là trẻ em, người già hơn 65 tuổi, bênh nhân có bệnh lí
nặng đi kèm, suy giảm miễn dịch, mất cảm giác, và/hay bệnh tim phổi.
- Các yếu tố làm gia tăng khuẩn lạc (colonization) vùng hầu họng hoặc dạ dày, như sử dụng
kháng sinh, đang điều trị tại ICU, có bệnh phổi mãn tính hoặc hôn mê. Ở người khoẻ
mạnh, tế bào biểu mô niêm mạc miệng được phủ một lớp fibronectin ngăn chận sự bám
dính của vi khuẩn gram âm, lớp bảo vệ này bị mất đi trong những trường hợp bệnh nặng,
cho phép vi khuẩn gram âm bám dính vào biểu mô vùng hầu họng. Do đó vi khuẩn thường
trú ở vùng hầu họng ở người lớn khỏe mạnh là vi khuẩn yếm khí và streptococci
hemolytic, ngược lại vùng hầu họng của các bệnh nhân nhập viện thường bị các vi khuẩn
gram âm hiếu khí đường ruột cư trú, điều này giải thích tỉ lệ vi khuẩn gram âm trội hơn
dương trong các trường hợp VPBV.
- Các điều kiện tạo thuận lợi cho quá trình trào ngược hoặc viêm phổi hít như đặt nội khí
quản, đặt ống thông dạ dày, tư thế nằm ngửa. Nghiên cứu cho thấy lòng ống nội khí quản
nhanh chóng bị phủ một lớp màng sinh học có thể chứa đến hơn 1 triệu vi khuẩn /cm
2
.
Sự phát triển của khuẩn lạc ở ống nội khí quản và khí quản do vi khuẩn từ chất tiết đọng
phía trên bóng chèn của ống nội khí quản đi vào và phát triển ở khí quản.
- Các bệnh lý cần thở máy kéo dài làm tăng nguy cơ tiếp xúc với các dụng cụ bị nhiễm
khuẩn, bàn tay của các nhân viên y tế bị dơ. Bệnh nhân thở máy bị mất các cơ chế bảo vệ
bình thường do ống nội khí quản ngăn cản cơ chế bảo vệ bình thường của cơ thể và là nơi
vi khuẩn đến cư trú và phát triển, ngoài ra vi khuẩn phát triển từ chất tiết ứ đọng phía trên
bóng của ống nội khí quản đi vào khí quản. Lòng ống nội khí quản cũng nhanh chóng bị
phủ bởi một lớp màng sinh học có thể chứa đến hơn 1 triệu vi trùng/cm2. Bệnh nhân thở
máy có nguy cơ viêm phổi gấp từ 6 – 21 lần bệnh nhân không thở máy, nghiên cứu của
Fagon cho thấy nguy cơ viêm phổi gia tăng 1% mỗi ngày, và trung bình khoảng 25%
bệnh nhân ICU thở máy bị VPBV.

lOMoARcPSD|36067889
- Các yếu tố cản trở quá trình khạc đàm như các phẫu thuật vùng đầu, cổ, ngực, bụng, bất
động do chấn thương hoặc bệnh.
- Bệnh nhân được dùng thuốc kháng acid dạ dày để dự phòng xuất huyết tiêu hóa do stress
có nguy cơ VPBV cao hơn bệnh nhân dự phòng bằng sucralfate. pH acid dạ dày có tác
dụng diệt vi khuẩn được nuốt vào cùng với thức ăn và nước bọt, duy trì môi trường vô
khuẩn ở đường tiêu hóa trên. Khi độ acid của dịch dạ dày bị giảm do dùng thuốc kháng
acid, ức chế H
2
, ức chế bơm ion H+ hoặc nuôi ăn qua ống thông, vi khuẩn nuốt vào sinh
sôi trong dạ dày và là nguồn dự trữ vi khuẩn gây viêm phổi khi có tình trạng trào ngược.
- Lây truyền các vi khuẩn gây VPBV như trực khuẩn gram âm và Staphyloccus thường qua
bàn tay của nhân viên y tế bị nhiễm bẩn thông qua các thao tác như hút đàm, cầm vào dây
máy thở, vào ống nội khí quản. Vì thế nhân viên y tế phải tuyệt đối chú ý đến vấn đề rửa
tay, mang găng khi chăm sóc bệnh nhân, đặc biệt tại các đơn vị hồi sức cấp cứu.
- Viêm phổi hít thường xảy ra ở các bệnh nhân sau:
+ Hôn mê.
+ Khó nuốt do bệnh lý hệ thần kinh hoặc thực quản.
+ Được đặt nội khí quản hoặc mở khí quản.
+ Đặt ống thông mũi dạ dày: ống thông làm gia tăng khuẩn lạc ở vùng mũi, hầu,
gây trào ngược dịch dạ dày, vi khuẩn từ dạ dày theo đường ống đến đường hô hấp trên.
+ Nuôi ăn qua đường tiêu hóa có thể gây lây chéo vi khuẩn thông qua qúa trình
chuẩn bị dung dịch nuôi ăn và làm cho pH dạ dày tăng lên, ngoài ra sự trào ngược và viêm
phổi hít dễ xảy ra khi dạ dày gia tăng về thể tích và áp lực.
+ Các bệnh nhân có nguy cơ cao bao gồm các bệnh nhân già tuổi > 70, béo phì,
bệnh nhân phẫu thuật bụng, ngực, đầu và cổ, bệnh nhân có rối loạn chức năng phổi như
bệnh phổi tắc nghẽn mãn, bất thường lồng ngực, xét nghiệm chức năng phổi bất thường.
Đặc biệt giảm lưu lượng thở ra tối đa, trước phẫu thuật đã có đặt nội khí quản hoặc mở khí
quản, giảm protein máu. Phương pháp phòng ngừa là giảm bớt các yếu tố nguy cơ bao gồm
tập thở sâu, sử dụng phế dung kế khích lệ, thở máy không xâm lấn, giảm đau tốt để bệnh
nhân có thể thở sâu và ho.
3. CÁC BIỆN PHÁP PHÒNG NGỪA VPBV
3.1. Huấn luyện, đào tạo
Nhân viên y tế kể cả học sinh, sinh viên thực tập phải được đào tạo, cập nhật về các
biện pháp phòng ngừa, kiểm soát VPBV. Người bệnh, khách thăm cần được hướng dẫn về
các biện pháp phòng ngừa VPBV.
3.2. Giám sát
- Giám sát định kỳ hoặc khi có dịch VPBV trên những người bệnh
có nguy cơ cao bị VPBV tại các đơn vị săn sóc đặc biệt, HSTC để xác định
các yếu tố như vi khuẩn gây bệnh và sự nhạy cảm đối với kháng sinh, công
bố các số liệu về tỷ lệ nhiễm khuẩn ở người bệnh HSTChoặc người bệnh đang
thở máy. Tỉ lệ VPBV nên tính theo số người bệnh bị VPBV/100 HSTC ngày
hoặc 1000 máy thở-ngày. Phản hồi kết quả cho lãnh đạo bệnh viện hội đồng
KSNK và khoa nơi thực hiện giám sát.
- Giám sát mức độ tuân thủ của NVYT đối với hướng dẫn phòng
ngừa VPBV dựa theo bảng kiểm đã xây dựng sẵn (Phụ lục 2).

lOMoARcPSD|36067889
- Chỉ thực hiện giám sát thường quy nuôi cấy các bệnh phẩm, các
dụng cụ, thiết bị dùng cho điều trị hô hấp, đánh giá chức năng phổi, gây mê
khi có dịch.
3.3. Khử - tiệt khuẩn dụng cụ hỗ trợ hô hấp
- Tiệt khuẩn hoặc khử khuẩn mức độ cao tất cả các dụng cụ, thiết bị
tiếp xúc trực tiếp hoặc gián tiếp với niêm mạc đường hô hấp dưới theo đúng
hướng dẫn về khử khuẩn tiệt khuẩn dụng cụ đã được ban hành.
- Thay toàn bộ dây thở oxy, mặt nạ, dây dẫn oxy khi dùng cho bệnh
nhân khác.
- Khử khuẩn thường quy bên ngoài máy thở bằng dung dịch khử
khuẩn mức độ trung bình. Bảo dưỡng, khử khuẩn định kỳ máy thở theo hướng
dẫn của nhà sản xuất.
- Tiệt khuẩn hoặc khử khuẩn mức độ cao bình làm ẩm oxy.
- Khử khuẩn mức độ cao bóng giúp thở (ambu) sau khi sử dụng.
- Dùng ống hút đờm vô khuẩn cho mổi lần hút hoặc ống hút đờm kín
nếu có điều kiện. Dùng nước cất vô khuẩn để làm sạch chất tiết của ống hút
đờm trong quá trình hút. Thay dây nối từ ống hút đến máy hút hàng ngày hoặc
khi dùng cho người bệnh khác. Thay bình hút khi dùng cho người bệnh khác
trừ khi dùng trong thời gian ngắn (ví dụ người bệnh hậu phẫu).
- Giữa các lần phun khí dung trên cùng một người bệnh, các dụng cụ
phải khử khuẩn mức độ cao Khi dùng cho người bệnh khác phải thay máy
phun khí dung đã được vô khuẩn hoặc khử khuẩn ở mức độ cao. Chỉ dùng
dịch vô khuẩn để phun khí dung. Khi rót dịch vào máy phun cũng theo nguyên
tắc vô khuẩn. Nếu lọ thuốc dùng nhiều lần thì khi thao tác, rót dịch, lưu trữ
phải theo hướng dẫn của nhà sản xuất.
- Tiệt khuẩn hoặc khử khuẩn mức độ cao bộ phận ngậm vào miệng,
ống dây, ống nối theo hướng dẫn của nhà sản xuất khi dùng cho người bệnh
khác. Bảo dưỡng định kỳ các bộ phận bên trong của máy đo chức năng hô hấp
, máy đo nồng độ bão hòa ô xy ngoại vi (pulse oximetry)
- Bảo dưỡng, làm sạch, tiệt khuẩn hoặc khử khuẩn các thành phần
của máy gây mê theo hướng dẫn của nhà sản xuất.
- Khử khuẩn hệ thống thở của máy gây mê bao gồm dây thở, buồng
và chất hấp thu CO
2
, bóng thở (bellow) và đường ống, bộ phận làm ẩm, van
hạn chế áp lực và các bộ phận phụ khác: mặt nạ, bóng dự trữ, bộ phận làm ẩm
sau khi dùng cho người bệnh.
3.4. Phòng ngừa lây nhiễm do nhân viên y tế
3.4.1. Vệ sinh tay
Tuân thủ theo 5 thời điểm vệ sinh tay của Tổ chức y tế thế giới: sau khi tiếp xúc với
niêm mạc, chất tiết đường hô hấp hoặc những vật dụng bị dính chất tiết đường hô hấp dù
có mang găng hoặc không, trước và sau khi tiếp xúc với người bệnh có đặt nội khí quản
hoặc mở khí quản, trước và sau khi tiếp xúc với bất kỳ dụng cụ hô hấp nào được dùng cho
bệnh nhân. 3.4.2. Mang găng

lOMoARcPSD|36067889
- Mang găng khi tiếp xúc bằng tay với chất tiết
đường hô hấp, hoặc những dụng cụ có dính chất tiết đường hô hấp.
Mang găng vô khuẩn khi hút đờm qua nội khí quản hoặc đường mở
khí quản
- Thay găng và vệ sinh tay giữa các lần tiếp xúc với
người bệnh, sau khi tiếp xúc với chất tiết đường hô hấp hoặc những
dụng cụ có dính chất tiết đường hô hấp, sau khi dẫn lưu, đổ nước
trong dây máy thở, bẫy nước
3.4.3. Các phương tiện phòng hộ khác
Mặc áo choàng khi dự đoán có thể bị dính chất tiết đường hô hấp của người bệnh,
thay áo choàng sau khi tiếp xúc và trước khi chăm sóc người bệnh khác. Mang khẩu trang,
mạng che mặt, mắt kính bảo vệ khi dự đoán có khả năng bị văng bắn máu hoặc dịch tiết
lên mắt mũi miệng.
3.5. Chăm sóc người bệnh phòng ngừa viêm phổi hít
- Đặt người bệnh ở tư thế bán nghiêng (semirecumbent) với đầu được
nâng cao 30 đến 45 độ nếu không có chống chỉ định,.
- Vệ sinh răng miệng bằng dung dịch sát khuẩn. Nếu sử dụng bàn
chải, chăm sóc răng miệng ngày 2 lần; nếu chỉ dùng gạc, chăm sóc răng miệng
mỗi 2 - 4 giờ. (Phụ lục 4)
- Sử dụng ống hút đờm vô khuẩn cho mỗi lần hút. Dùng nước vô
khuẩn để làm sạch chất tiết của ống hút đờm trong quá trình hút. Tốt nhất mỗi
ống hút chỉ đưa vào đường thở 1 lần hút. Thay dây nối từ ống hút đến máy hút
hàng ngày hoặc khi dùng cho người bệnh khác . Thay bình hút mỗi 24 giờ và
khi dùng cho người bệnh khác trừ khi dùng trong thời gian ngắn (ví dụ người
bệnh hậu phẫu).
- Thường xuyên kiểm tra ống thông nuôi ăn xem có nằm đúng vị trí
không, đánh giá nhu động ruột bằng cách nghe, kiểm tra thể tích ứ đọng của
dạ dàyđể điều chỉnh thể tích và tốc độ nuôi ăn tránh hiện tượng trào ngược,
ngưng cho ăn khi dạ dày đã căng hoặc không có nhu động ruột.
3.6. Chăm sóc người bệnh có đặt nội khí quản, mở khí quản, thông khí hỗ trợ
khác
3.6.1. Người bệnh có đặt nội khí quản
- Hút sạch chất tiết ở vùng miệng, hầu họng trước khi
đặt và rút ống nội khí quản. Với nội khí quản có bóng chèn phải
hút trước khi xả bóng chèn.
- Ngừng cho ăn qua ống và rút ống nội khí quản, rút
canule mở khí quản, ống thông dạ dày, ống thông hổng tràng khi
những chỉ định đã hết.
- Nếu tiên lượng cần để nội khí quản dài ngày, nên
dùng ống nội khí quản có thêm dây hút để hút chất tiết ở vùng dưới
thanh quản.
- Chú ý cố định tốt ống nội khí quản sau khi đặt.
3.6.2. Người bệnh mở khí quản

lOMoARcPSD|36067889
- Mở khí quản trong điều kiện vô khuẩn.
- Khi thay canule mở khí quản: Dùng kỹ thuật vô
khuẩn và thay bằng canule khác đã tiệt khuẩn hoặc khử khuẩn mức
độ cao. Thay băng và cố định canule mở khí quản đúng kỹ thuật.
- Che canule mở khí quản bằng gạc vô khuẩn hoặc
bằng dụng cụ che chuyên dụng.
3.6.3. Người bệnh có thông khí nhân tạo
- Nên sử dụng thông khí hỗ trợ không xâm lấn cho
những người bệnh có nguy cơ VPBV cao nếu không có chống chỉ
định
- Dẫn lưu và đổ thường xuyên nước đọng trong dây
thở, bộ phận chứa nước đọng, bẫy nước
- Khi hút đờm hoặc dẫn lưu nước đọng trong dây thở,
tháo dây thở, chú ý thao tác tránh làm chảy nước ngược từ dây thở
vào ống nội khí quản.
- Dây thở phải để ở vị trí thấp hơn phần trên của ống
nội khí quản.
- Sử dụng nước vô khuẩn để cho vào bộ làm ẩm của
máy thở. Không được đổ nuớc trên mức vạch quy định.
- Có thể sử dụng bộ trao đổi ẩm nhiệt (mũi nhân tạo)
thay cho bộ làm ẩm nhiệt. Thay thường quy bộ trao đổi ẩm nhiệt
mỗi 48 giờ. Thay khi thấy bẩn hoặc khi bị rối loạn chức năng.
- Nên sử dụng lọc vi khuẩn giữa dây thở và máy thở
để lọc vi khuẩn ở giai đoạn hít vào và tránh đưa chất tiết vào máy
thở và lọc vi khuẩn ở nhánh thở ra của dây thở để tránh lây nhiễm
cho môi trường.
- Thay dây thở và bộ làm ẩm khi thấy bẩn hoặc khi
dây không còn hoạt động tốt. Thay ngay sau khi sử dụng cho người
bệnh và khử khuẩn mức độ cao hoặc tiệt khuẩn trước khi dùng cho
người bệnh. Không cần thay thường quy dây thở cho một người
bệnh.
- Nếu có sử dụng bóng thử áp lực thì phải thay hàng
ngày.
3.7. Chăm sóc đường hô hấp cho người bệnh hậu phẫu
- Hướng dẫn người bệnh trước khi phẫu thuật đặc biệt những người
bệnh có nguy cơ viêm phổi cao cách tập ho, thở sâu.
- Khuyến khích người bệnh hậu phẫu ho thường xuyên, thở sâu, thay
đổi tư thế trừ khi có chống chỉ định. Kết hợp vật lý trị liệu cho người bệnh có
nguy cơ viêm phổi cao.
- Cần kiểm soát đau hậu phẫu tốt vì đau làm bệnh nhân không dám
thở sâu, ho.
3.8. Các biện pháp dự phòng khác

lOMoARcPSD|36067889
- Nên chủng ngừa vaccin phế cầu cho những người bệnh có nguy cơ cao bị
các biến chứng khi nhiễm phế cầu. Người bệnh có nguy cơ cao bao gồm tuổi 65,
có bệnh phổi hoặc bệnh tim mạch mãn tính, tiểu đường, nghiện rượu, xơ gan, suy
giảm miễn dịch, cắt lách hoặc lách mất chức năng, nhiễm HIV...
- Không dùng thường qui kháng sinh toàn thân với mục đích dự phòng
VPBV.
- Khi nghi ngờ hoặc có dịch VPBV, cần điều tra và có biện pháp cách ly kịp
thời
- Hạn chế sử dụng thuốc an thần khi không cần thiết
4. CÁC QUY ĐỊNH VỀ CƠ SỞ HẠ TẦNG TẠI KHOA HỒI SỨC TÍCH CỰC ĐỂ
PHÒNG NGỪA VIÊM PHỔI BỆNH VIỆN
4.1. Nguyên tắc bố trí bệnh nhân
Nhìn chung, việc bố trí bệnh nhân dựa trên nguyên tắc phòng ngừa dựa trên đường
lây truyền. Phòng ngừa dựa trên đường lây truyền bao gồm cách ly sự lây truyền qua tiếp
xúc, qua không khí và qua giọt li ti. Ba loại phòng ngừa này có thể kết hợp với nhau cho
những bệnh có nhiều đường lây truyền.
Những bệnh có khả năng lây cao hay những nhiễm khuẩn vi sinh vật quan trọng
thường nên đặt trong phòng riêng có toilet riêng để giảm nguy cơ lan truyền vi sinh vật.
Nếu như điều kiện hồi sức tích cực (HSTC) không có được phòng riêng, bệnh nhân cần
nên được bố trí theo khu vực. Cần phải chú ý đến kiểu lây, đến đặc điểm dịch tể để xếp
giường bệnh. Nếu cần, nên hỏi ý kiến của nhân viên phòng chống nhiễm khuẩn về việc xếp
chổ cho bệnh nhân.
4.2. Quy định kiến trúc tại hồi sức tích cực
Trường hợp không có phòng riêng, việc làm giảm số người ra vào HSTC, kiểm soát
thông khí tốt hơn, và cải thiện những phương tiện rửa tay cho thấy giảm NKBV. Sau đây
là một số quy định về kiến trúc:
- Diện tích tối thiểu dành cho mỗi giường là 20 m
2
- Phòng cách ly diện tích tối thiểu là 25 m
2
. Phòng cách ly nên duy
trì nhiệt độ thích hợp ở 16-27
0
C, độ ẩm tương đối giữa 30- 60% và áp lực âm
hay dương tuỳ khu vực. Mười lăm luồng không khí thay đổi mỗi giờ khi trong
phòng có bệnh nhân nguy cơ lây nhiễm cao như bệnh nhân phỏng nặng. Nên
có phòng thay đồ bên ngòai có cùng kích cỡ để rửa tay, mặc áo choàng và để
các dụng cụ.
- Số lượng nhân viên tập trung tại một giường HSTC nên ít hơn 8
nhân viên.
- Bồn rửa tay điều khiển bằng khuỷu tay hay bàn chân cho mỗi
giường và bồn nên sâu và rộng để ngăn không bắn nước. Nên đặt bồn rửa tay
sau cho rửa tay ngay trước khi vào giừơng bệnh nhân.
- Cần duy trì luồng khí lưu thông tối thiểu sáu luồng khí mỗi giờ.
- Cần trang bị hai phòng riêng để dụng cụ sạch và dụng cụ dơ. Khu
vực 10-15 m
2
được khuyến cáo dành để dụng cụ sạch. Khu vực 20m
2
dành
chứa dụng cụ và đồ vải dơ. Điều chỉnh không khí từ phòng dơ không được di
chuyển sang các phòng khác.

lOMoARcPSD|36067889
- Cần thiết lập kho dự trữ trong HSTC, phù hợp với nhu cầu chung
của khoa. Kho cần thuận tiện cho việc tiếp cận và cung ứng. Khoảng cách từ
kho dự trữ đến khu vực bệnh nhân không nên quá 30 m.
- Sàn nhà khoa HSTC cần dễ dàng lau chùi và có thể chịu được các
dung dịch tẩy mạnh. Không dùng vật liệu xốp không chỉ khó làm sạch mà còn
thuận lợi cho vi sinh vật phát triển. Các chỗ nối ở bề mặt nên hàn kín bằng
nhiệt. Vật liệu lót sàn nên phủ liên tục lên tường ít nhất 15 cm.
- Mức tiếng ồn trung bình 24 giờ ở HSTC phải ở mức giữa 45-72
dB.
Bảng 11. 3: Các yếu tố chính trong thiết kế HSTC (Nguồn: Kiểm soát nhiễm khuẩn
bệnh viện, NXB Y học, 2011, Lê Thị Anh Thư)
Diện tích sàn
Cho 1 giường trong phòng chung
Cho 1 phòng cách ly nhỏ
20 m
2
32,5 m
2
Phòng cách ly: số giường
1:6
Luồng không khí
Khí được lọc 95%, đến hạt 5 m
Khu vực dụng cụ sạch
10-15 m
2
Khu vực dụng cụ dơ
20 m
2
Bề mặt: sàn nhà, trần nhà…
Bền, dễ dàng lau chùi.
4.3. Kiểm soát lượng người ra vào HSTC
Số lượng người ra vào HSTC cũng cho thấy có liên quan đến NKBV tại HSTC.
Cần phải hạn chế lượng người ra vào HSTC và người ta khuyên những nhân viên có việc
phải ra vào HSTC nhiếu như các chuyên gia dinh dưỡng, gây mê, vật lý trị liệu, X quang
đều cần phải được đào tạo về kiểm soát nhiễm khuẩn.
5. TÓM TẮT CÁC BIỆN PHÁP CHÍNH TRONG PHÒNG NGỪA VPBV
(1) Vệ sinh tay trước và sau khi tiếp xúc bệnh nhân và bất kỳ dụng cụ
hô hấp đang sử dụng cho bệnh nhân
(2) Vệ sinh răng miệng 2-4 giờ /lần
(3) Rút các ống nội khí quản, ống mở khí quản, ống nuôi ăn, cai máy
thở càng sớm càng tốt
(4) Nằm đầu cao 30-45
o
nếu không có chống chỉ định
(5) Nên sử dụng dụng cụ hô hấp dùng một lần hoặc tiệt khuẩn / khử
khuẩn mức độ cao các dụng cụ sử dụng lại
(6) Đổ nước tồn lưu trong ống dây máy thở, bẫy nước thường xuyên
(7) Dây máy thở phải để ở vị trí thấp hơn phần trên của ống nội khí
quản.
(8) Thường xuyên kiểm tra tình trạng ứ đọng của dạ dày trước khi cho
ăn qua ống
(9) Giám sát và phản hồi ca VPBV

lOMoARcPSD|36067889
TÓM TẮT BÀI
Viêm phổi bệnh viện (VPBV) là loại nhiễm khuẩn liên quan đấn chăm sóc y tế
thường gặp tại khoa Hồi Sức Cấp Cứu (HSCC) và là nguyên nhân gây tử vong hàng đầu
trong số các loại nhiễm khuẩn bệnh viện. Các nghiên cứu đã chứng minh việc thực hiện
các biện pháp phòng ngừa VPBV đã mang lại nhiều thành công.
Những yếu tố làm tăng nguy cơ VPBV bao gồm yếu tố thuộc về cơ địa (tuổi già,
bệnh lý cơ bản nặng, suy giảm miễn dịch), các yếu tố làm gia tăng khuẩn lạc vùng hầu
họng hoặc dạ dày (sử dụng kháng sinh, nằm tại ICU, có bệnh phổi mãn tính hoặc hôn mê),
các điều kiện tạo thuận lợi cho quá trình trào ngược hoặc viêm phổi hít (đặt nội khí quản,
đặt ống thông dạ dày, tư thế nằm ngửa, thở máy kéo dài), và các yếu tố cản trở quá trình
khạc đàm như các phẫu thuật vùng đầu, cổ, ngực, bụng, bất động do chấn thương hoặc
bệnh.
Các biện pháp phòng ngừa chính bao gồm: (1)Vệ sinh tay trước và sau khi tiếp xúc
bệnh nhân và bất kỳ dụng cụ hô hấp đang sử dụng cho bệnh nhân, (2) Vệ sinh răng miệng
bằng hóa chất kháng khuẩn (3) rút các ống nội khí quản, ống mở khí quản, ống nuôi ăn,
cai máy thở càng sớm càng tốt (4) nằm đầu cao 30-45
o
nếu không có chống chỉ định (5) sử
dụng dụng cụ hô hấp dùng một lần hoặc tiệt khuẩn / khử khuẩn mức độ cao các dụng cụ sử
dụng lại (6) đổ nước tồn lưu trong ống dây máy thở, bẫy nước thường xuyên (7) để dây
thở ở vị trí thấp hơn phần trên của ống nội khí quản.(8) thường xuyên kiểm tra tình trạng
ứ đọng của dạ dày trước khi cho ăn qua ống (9) Giám sát và phản hồi ca VPBV
CÂU HỎI TỰ LƯỢNG GIÁ
1.Nhằm phòng ngừa viêm phổi bệnh viện, các nghiên cứu chứng minh: A.
Chỉ cần thực hiện một số biện pháp phòng ngừa theo hướng dẫn
B. Cần thực hiện biện pháp can thiệp gồm tổng hợp các biện pháp phòng ngừa theo
hướng dẫn
C. Chỉ cần rửa tay đúng thời điểm
D.Tất cả các câu trên đều sai
2. Các đường vào của vi khuẩn gây Viêm phổi bệnh viện có thể gặp là từ:
A. Hít chất tiết từ vùng hầu họng
B. Vi khuẩn trực tiếp đi vào đường hô hấp dưới qua các dụng cụ hỗ trợ hô hấp bị
nhiễm khuẩn, hoặc bàn tay nhân viên y tế
C. Vi khuẩn qua niêm mạc ruột vào hạch bạch huyết sau đó đi vào phổi
D. Tất cả các câu trên đều đúng
3. Yếu tố nguy cơ do can thiệp y tế mà không làm tăng nhiễm khuẩn hô hấp dưới là:
A. Được đặt nội khí quản hoặc mở khí quản
B. Đặt ống thông mũi dạ dày : ống thông làm gia tăng vi sinh vật ký sinh ở vùng
mũi, hầu, gây trào ngược dịch dạ dày có thể dẫn đến viêm phổi C. Người bệnh
được đặt cathether tĩnh mạch cảnh
D Các bệnh lý cần thở máy kéo dài : làm tăng nguy cơ tiếp xúc với các dụng cụ bị
nhiễm

lOMoARcPSD|36067889
4. Nhằm phòng viêm phổi bệnh viện, nếu không có chống chỉ định, bệnh nhân nên được
đặt nằm ở tư thế:
A. Nằm ngửa
B. Nằm nghiêng
C. Bán nghiêng, đầu cao 30 – 45 độ
D. Nâng đầu cao 10 độ
5. Nhằm phòng Viêm phổi bệnh viện, bệnh nhân cần được chăm sóc răng miệng bằng:
A. Nước muối
B. Nước cất
C.Dung dịch sát khuẩn
D. a và b đúng
ĐÁP ÁN
1B, 2D, 3C, 4C, 5C
TÀI LIỆU THAM KHẢO
- Tài liệu trong nước
1/ Lê Thị Anh Thư (2011). Kiểm soát nhiễm khuẩn bệnh viện. Nhà xuất bản Y học,
TPHCM, tr. 114-129.
2/ Bộ Y tế (2012). Hướng dẫn phòng ngừa viêm phổi bệnh viện trong các cơ sở
khám chữa bệnh. Ban hành kèm theo Quyết định số 3671/QĐ-BYT, tr. 1-21.
- Tài liệu ngoài nước
1/ CDC, HICPAC (2004). "Guidelines for Preventing Health Care Associated
Pneumonia". MMWR, March 26/53(RR03), pp. 1-36.
BÀI 12 HƯỚNG DẪN THỰC HÀNH
PHÒNG NHIỄM KHUẨN TIẾT NIỆU
BỆNH VIỆN
MỤC TIÊU
Sau khi học xong bài này, sinh viên có thể:
- Trình bày được nguyên tắc và biện pháp cần thực hiện trong chăm sóc bệnh
nhân để phòng ngừa nhiễm khuẩn tiết niệu bệnh viện.
- Đánh giá được hành vi nguy cơ gây nhiễm khuẩn tiết niệu bệnh viện và đề
xuất giải pháp thay đổi hành vi.
- Thực hành đúng phương pháp và qui trình phòng ngừa nhiễm khuẩn tiết
niệu bệnh viện.
- Tôn trọng người bệnh qua việc tuân thủ các biện pháp phòng ngừa nhiễm
khuẩn tiết niệu bệnh viện nhằm làm giảm tỉ lệ nhiễm khuẩn bệnh viện.

lOMoARcPSD|36067889
NỘI DUNG BÀI GIẢNG
1. ĐẶT VẤN ĐỀ
Nhiễm khuẩn đường tiết niệu (NKTN) bệnh viện rất thường gặp. Tỷ lệ NKTN bệnh
viện khác nhau ở các nước. NKTN bệnh viện chiếm 2,4% trên tổng số bệnh nhân nằm viện
và 40% tổng số ca NKBV. Tại Việt Nam, tỷ lệ NKTN sau đặt thông tiểu khoảng 15-25%
và chưa có các khuyến cáo chuẩn để phòng ngừa. NKTN BV có tỷ lệ tử vong thấp hơn các
nhiễm khuẩn khác nhưng là nguyên nhân dẫn đến nhiễm khuẩn huyết và tăng chi phí điều
trị. Hầu hết nhiễm trùng này – 66% đến 86% - liên quan đến việc đặt các dụng cụ vào
đường tiểu, nhất là sonde tiểu. Thời gian đặt thông tiểu ảnh hưởng nhiều đến tỷ lệ NKTN.
nếu thời gian đặt thông tiểu kéo dài làm tăng tỷ lệ NKTN. Một số nghiên cứu chỉ ra răng
sau 5-7 ngày đặt thông tiểu thì tỷ lệ tăng lên rõ rệt. Trường hợp đặt thông tiểu sau mổ tiết
niệu, tỷ lệ NKTN là 47-57%. Mặc dù không phải tất cả các nhiễm trùng tiểu do đặt sonde
tiểu đều có thể ngăn ngừa được, nhưng có thể phòng ngừa một số lớn nhiễm trùng tiểu
bằng cách quản lí và chăm sóc sonde đúng cách. Việc giám sát ngăn ngừa nhiễm khuẩn
tiết niệu bệnh viện là nhiệm vụ rất quan trọng của nghành y tế, nhất là đối với người bệnh
phải phẫu thuật.
Một khó khăn trong công tác KSNK tiết niệu là chẩn đoán đòi hỏi nhiều trang bị
mà các bệnh viện chưa đáp ứng được, nhất là các bệnh viện tuyến tỉnh và huyện. Chẩn
đoán xác định NKTN chủ yếu dựa vào nuôi cấy vi sinh nước tiểu với số lượng vi khuẩn ≥
10
5
/ml và có tối đa 2 loài vi khuẩn. Các vi khuẩn phân lập chủ yếu từ những vi khuẩn cư
trú ở cơ thể như E.coli và có khi là các vi khuẩn đa kháng kháng sinh trong bệnh viện
(Acinetobacter, Klebsiella, Pseudomonas...).
2. SINH BỆNH HỌC
2.1. Bệnh nguyên gây NKTN bệnh viện
Bệnh nguyên gây NKTN bao gồm vi khuẩn, virus, ký sinh trùng nhưng vi khuẩn có vai
trò quan trọng nhất. Các nhiễm khuẩn tiết niệu bệnh viện chủ yếu là do vi khuẩn, nhất là
vi khuẩn gram âm. Các nghiên cứu trong và ngoài nước đã cho thấy các vi khuẩn chủ yếu
sau:
- Họ vi khuẩn đường ruột (gram âm)
+ Escherichia coli
+ Enterobacter (E. cloacae, E. aerogenes) +
Klebsiella...
+ Pseudomonas (P.aeruginosa, P.maltophila)
- Cầu khuẩn gram (+)
+ Staphylococcus aureus, S. epidermidis, S. saprophyticus
+ Streptococcus pyogenes, Enterococcus
- Vi khuẩn kỵ khí
+ Bacteroides fragilis
+ Peptostreptoccus spp
2.2. Đường lây truyền
Có 3 đường dẫn đến nhiềm khuẩn tiết niệu:

lOMoARcPSD|36067889
- Tiếp xúc trực tiếp: là con đường chủ yếu nhất trong bệnh viện. Các
vi khuẩn gây ô nhiễm từ dụng cụ y tế (nhất là thông tiểu), bàn tay nhân viên y
tế, dung dịch bôi trơn, hoặc theo ống thông tiểu trong quá trình chăm sóc ống
thông, để nước tiểu trào ngược... đều dẫn đến NKTN ngược dòng (asending
UTI). Tỷ lệ người bệnh mắc NKTN theo đường này chiếm tời 90% số ca mắc
NKTN bệnh viện.
- Theo đường máu: các vi khuẩn gây nhiêm khuẩn máu xâm nhập
vào đường tiết niệu gây NKTN. Tỷ lệ mắc NKTN theo đường máu thường
thấp nhưng bệnh cảnh lâm sàng các trường hợp này thường nặng, tỷ lệ tử vong
cao.
- Nhiễm khuẩn từ các khu vực xung quanh lan đến NKTN. Các vi
khuẩn, nhất là từ cơ quan sinh dục, trực tràng có thể gây nhiễm khuẩn đường
tiết niệu ở người bệnh nằm lâu, chăm sóc dẫn lưu không tốt. 2.3. Các yếu tố
nguy cơ gây NKTN
- Tắc nghẽn ứ đọng nước tiểu
- Trào ngược nước tiểu khi dẫn lưu.
- Dị vật đường tiết niệu (đặt thông tiểu)
- Thời gian đặt thông tiểu kéo dài - Kỹ thuật đặt thông tiểu
không vô khuẩn - Hệ thống dẫn lưu bị hở.
- Chăm sóc sai hoặc túi đựng nước tiểu bị ô nhiễm
3. CÁC BIỆN PHÁP THỰC HÀNH PHÒNG NGỪA NKTNBV
3.1. Giáo dục giám sát
- Giáo dục nhân viên y tế:
+ Nhận thức tầm quan trọng NKTNBV
+ Các yếu tố nguy cơ.
+ Biện pháp dự phòng
- Giám sát:
+ Giám sát tỷ lệ NKTNBV ở các khoa hậu phẫu, ICU xác định tỷ lệ, nguyên nhân
và sự nhạy cảm kháng sinh của vi khuẩn.
+ Giám sát việc tuân thủ kỹ thuật chăm sóc ống dẫn lưu nước tiểu đảm bảo nguyên
tắc kín, một chiều, không liên tục.
+ Vô khuẩn trong thực hành đặt, chăm sóc ống dẫn lưu.
3.2. Quy định trong đặt sonde tiểu để phòng nhiễm trùng tiểu
3.2.1. Về nhân viên đặt sonde tiểu
- Chỉ nhân viên biết kĩ thuật đặt và lưu sonde tiểu vô
trùng mới được đặt sonde.
- Nhân viên nên được huấn luyện định kì về các kĩ
thuật và biến chứng tiềm tàng của đặt sonde tiểu.
3.2.2. Về cách sử dụng sonde

lOMoARcPSD|36067889
- Sonde tiểu chỉ nên đặt và lưu lại khi cần thiết.
Không nên đặt sonde chỉ vì tiện ích cho người chăm sóc bệnh nhân.
- Tuỳ theo bệnh nhân, các phương pháp dẫn lưu
đường tiểu khác như dùng bao cao su, tã giấy, đặt sonde trên xương
mu, và sonde niệu đạo gián đoạn, có thể là các biện pháp hữu ích
thay cho đặt sonde niệu đạo liên tục.
- Sonde và ống dẫn lưu nước tiểu không nên tháo rời
ra trừ khi rửa sonde.
- Khi súc rửa sonde:
+ Nên tránh súc rửa trừ khi nghi ngờ tắc nghẽn; có thể súc rửa kín liên tục để ngăn
ngừa tắc nghẽn.
+ Để giải phóng tắc nghẽn do cục máu đông, niêm mạc hay nguyên nhân khác, có
thể dùng phương pháp rửa gián đoạn.
+ Rửa bàng quang liên tục bằng kháng sinh không được chứng minh là hữu ích và
không được dùng như biện pháp thường qui để ngăn ngừa nhiễm trùng.
+ Chỗ nối sonde và ống dẫn lưu nên được khử khuẩn trước khi tháo rời.
+ Dùng xy lanh và nước rửa vô trùng để súc rửa, sau đó vứt bỏ.
- Nếu sonde bị tắc và cần phải súc rửa thường xuyên,
nên thay sonde mới nếu bản thân sonde có thể góp phần vào tắc
nghẽn.
3.2.3. Về kỹ thuật đặt sonde tiểu
- Nên rửa tay ngay trước và sau bất kì thao tác ở nơi
đặt sonde hay trên đường tiểu.
- Khi đặt sonde, sử dụng kĩ thuật và dụng cụ vô trùng
- Sử dụng găng, khăn lỗ, gạc vô trùng khi đặt
- Dùng dung dịch sát khuẩn (Betadine) để làm sạch
quanh lỗ niệu đạo - Dùng gói nhỏ gel vô trùng dùng một lần để bôi
trơn sonde.
- Nên dùng sonde cỡ càng nhỏ, phù hợp với mục đích
dẫn lưu để hạn chế chấn thương niệu đạo.
- Nên cố định sonde đúng cách sau khi đặt nhằm
tránh tụt sonde và kéo dãn niệu đạo.
- Nên duy trì một hệ thống dẫn lưu kín vô trùng liên
tục.
- Nếu tình trạng vô trùng không đảm bảo, ví dụ sonde
tiểu và ống dẫn lưu tách rời hay sonde bị thủng, nên thay thế hệ
thống dẫn lưu nước tiểu khác, sử dụng kĩ thuật vô trùng khi sát
khuẩn chỗ nối giữa sonde tiểu và ống dẫn lưu.
3.3. Quy định trong chăm sóc sonde tiểu để phòng nhiễm trùng tiểu
3.3.1. Săn sóc dòng nước tiểu

lOMoARcPSD|36067889
- Nên giữ dòng nước tiểu không tắc nghẽn (trừ khi
cần làm tắc tạm thời dòng nước tiểu để lấy nước tiểu hay mục đích
y khoa khác).
- Để đảm bảo dòng nước tiểu thông suốt: 1) sonde và
ống dẫn lưu nên giữ không bị tháo rời; 2) nước tiểu nên tháo bỏ
khỏi túi đựng thường xuyên, sử dụng chai đựng riêng cho mỗi bệnh
nhân (nút tháo và chai đựng không vô trùng không nên tiếp xúc
nhau); 3) sonde hoạt động kém hay bị tắc nghẽn nên được súc rửa
hay nếu cần, thay thế; và 4) túi nước tiểu luôn được giữ thấp hơn
bàng quang.
3.3.2. Lấy mẫu nước tiểu
- Nếu cần một lượng nhỏ nước tiểu tươi để làm xét
nghiệm, nên làm sạch bằng chất sát trùng đầu xa của sonde hay tốt
hơn là lỗ lấy mẫu nếu có, và rút nước tiểu bằng xy lanh và kim vô
trùng.
- Khi cần lấy lượng nước tiểu lớn hơn để làm các xét
nghiệm đặc biệt, nên lấy nước tiểu vô trùng từ túi dẫn lưu.
- Không cần theo dõi vi trùng thường xuyên ở bệnh
nhân đặt sonde.
3.3.3. Chăm sóc bệnh nhân đang đặt sonde
Chăm sóc thường qui bệnh nhân đặt sonde tiểu liên tục cần chú ý chăm sóc lỗ niệu
đạo, tháo bỏ nước tiểu trong túi đựng và thay sonde tiểu. Để giảm thiểu nguy cơ lây nhiễm
chéo, bệnh nhân đặt sonde có nhiễm trùng và không nhiễm trùng không nên nằm cùng
phòng hay nằm giường cạnh nhau.
Chăm sóc lỗ niệu đạo
- Làm sạch bằng dung dịch povidone-iodine.
Tháo bỏ nước tiểu
- Túi chứa nước tiểu chỉ nên được tháo mỗi tua và
được chứa vào thùng chứa sạch riêng cho mỗi người bệnh
- Nhân viên phải rửa tay và mang găng sạch khi tháo
nước tiểu.
- Khi tháo nước tiểu phải tháo cho hết để tránh vi
khuẩn phát triển trong nước tiểu còn ứ đọng.
Thay Sonde tiểu
- Không nên thay sonde tiểu quá thường xuyên, chỉ
nên thay khi có nhiễm khuẩn, tắc và tốt nhất khi người bệnh sử
dụng kháng sinh và khi bị chấn thương.
- Thời gian lưu sonde tối đa là 7 ngày, trừ những
trường hợp đặc biệt phải có chỉ định của bác sĩ và phải được hướng
dẫn chăm sóc kĩ lưỡng.

lOMoARcPSD|36067889
TÓM TẮT BÀI
Nhiễm khuẩn đường tiết niệu (NKTN) bệnh viện rất thường gặp. Tỷ lệ NKTN bệnh
viện khác nhau ở các nước. NKTN bệnh viện chiếm 2,4% trên tổng số bệnh nhân nằm viện
và 40% tổng số ca NKBV. Hầu hết nhiễm trùng này – 66% đến 86% - liên quan đến việc
đặt các dụng cụ vào đường tiểu, nhất là sonde tiểu.
Bệnh nguyên gây NKTN bao gồm vi khuẩn, virus, ký sinh trùng, chủ yếu là do vi khuẩn
gram âm. Các yếu tố nguy cơ gây NKTN tắc nghẽn, trào ngược nước tiểu, có đặt thông
tiểu, thời gian đặt thông tiểu kéo dài, kỹ thuật đặt thông tiểu không vô khuẩn, hệ thống dẫn
lưu bị hở.
Các biện pháp thực hành phòng ngừa NKTNBV bao gồm thực hành tốt các quy định vô
khuẩn trong khi đặt sonde tiểu và trong chăm sóc sonde tiểu để phòng nhiễm trùng tiểu.
Sonde tiểu chỉ nên đặt và lưu lại khi cần thiết. Khi đặt sonde, tuân thủ đúng kĩ thuật và
dụng cụ vô khuẩn (sát khuẩn đúng, dùng gel bôi trơn vô khuẩn, sonde tiểu vô khuẩn, kích
cở nhỏ vừa đủ). Nên duy trì một hệ thống dẫn lưu kín vô trùng liên tục. Nên giữ dòng nước
tiểu không tắc nghẽn. Thường xuyên đánh giá để rút ống sonde tiểu càng sớm càng tốt.
Huấn luyện, giám sát Giám sát việc tuân thủ kỹ thuật chăm sóc ống dẫn lưu nước tiểu, vô
khuẩn trong thực hành đặt, chăm sóc ống dẫn lưu cũng cần thiết để làm giảm các NKTN
này.
CÂU HỎI TỰ LƯỢNG GIÁ
1. Nhiễm khuẩn đường tiết niệu trong bệnh viện chủ yếu do:
A. Đặt thông tiết niệu
B. Nội soi đường tiết niệu
C. Nhiễm khuẩn huyết dẫn đến nhiễm khuẩn tiết niệu
D. Do bệnh nhân suy giảm miễn dịch
2. Dự phòng Nhiễm khuẩn tiết niệu bệnh viện bằng biện pháp sau:
A. Thực hành nguyên tắc vô khuẩn trong đặt ống thông
B. Kiểm tra giám sát thực hành kỹ thuật
C. Chăm sóc tốt thông tiểu lưu
D. Tất cả các câu trên đều đúng
3. Yếu tố nào dưới đây không gây nguy cơ Nhiễm khuẩn tiết niệu liên quan đến thông tiểu:
A. Hệ thống thông tiểu hở
B. Kỹ thuật đặt thông tiểu không vô khuẩn
C. Thông tiểu có tẩm chất kháng khuẩn
D. Thời gian đặt thông tiểu kéo dài
4. Khi đặt sonde tiểu, cần sử dụng chất bôi trơn nào:
A. Loại không tan trong nước, vô trùng
B. Loại tan trong nước, không cần vô trùng
C. Loại không tan trong nước, không cần vô trùng
D. Loại tan trong nước, vô trùng

lOMoARcPSD|36067889
5. Khi đặt sonde tiểu, thời gian lưu sonde tiểu tối đa thông thường là:
A. 5 ngày
B. 7 ngày
C. 10 ngày
D. Tất cả các câu trên đều sai
ĐÁP ÁN
1A, 2D, 3C, 4D, 5D
TÀI LIỆU THAM KHẢO
- Tài liệu trong nước
1. Lê Thị Anh Thư (2011). Kiểm soát nhiễm khuẩn bệnh viện. Nhà xuất bản
Y học, TPHCM, tr.159-162.
2. Bệnh viện Chợ Rẫy (2009). Hướng dẫn quy trình kiểm soát nhiễm khuẩn.
Nhà xuất bản Y học, TPHCM, tr. 61-72.
- Tài liệu ngoài nước
1. Falkiner FR (1993). "The insertion and management of indwelling urethral
catheter minimizing the risk of infection". Journal of Hospital Infection, 25, pp. 79-90.
lOMoARcPSD|36067889
PHỤ LỤC
PHỤ LỤC 1: QUY TRÌNH XÁC ĐỊNH CA BỆNH NHIỄM KHUẨN BỆNH VIỆN
Không Có Có Không
Đối chiếu tiêu chuẩn xác định nhiễm khuẩn bệnh viện
- Lâm sàng
- Kết quả xét nghiệm, thăm dò
- Chỉ định xét nghiệm, thăm dò thêm (nếu cần)
PHỤ LỤC 2: CHẨN ĐOÁN NHIỄM KHUẨN BỆNH VIỆN
1. TIÊU CHUẨN CHẨN ĐOÁN NHIỄM KHUẨN VẾT MỔ THEO CDC
Nhiễm khuẩn vết mổ chia làm 3 loại (mức độ), nông, sâu và cơ quan.
Ca bệnh nghi ngờ NKBV
-
Dấu hiệu khởi phát hoặc
-
Các dấu hiệu gợi ý ca bệnh
Kết quả nuôi cấy (+)
Phù hợp
Ca bệnh NKBV
Thu thập dữ liệu – tử số)
(
Thu thập dữ liệu làm mẫu số (bệnh nhân hoặc hiện tượng)
Không phù hợp
Không phải NKBV

lOMoARcPSD|36067889
1.1. Nhiễm khuẩn vết mổ nông
Phải thỏa mãn các tiêu chuẩn sau:
Nhiễm khuẩn xảy ra trong vòng 30 ngày sau phẫu thuật, liên quan tới da, mô
dưới da của vết mổ;
Và có ít nhất một trong các dấu hiệu sau:
- Chảy mủ từ nơi vết mổ.
- Phân lập được vi khuẩn từ dịch hoặc mô của vết mổ.
- Ít nhất một/các dấu hiệu: đau, sưng, nóng, đỏ tại VM.
- Chẩn đoán của phẫu thuật viên hoặc bác sĩ lâm sàng.
1.2. Nhiễm khuẩn vết mổ sâu
Phải thỏa mãn các tiêu chuẩn sau: Nhiễm khuẩn xảy ra trong vòng 30 ngày sau phẫu
thuật hay năm đối với đặt implant.
Và xảy ra ở mô mềm sâu cân/cơ của vết mổ.
Và có ít nhất một trong các triệu chứng sau:
- Chảy mủ từ vết mổ sâu nhưng không từ cơ quan hay
khoang nơi phẫu thuật.
- Vết thương hở da sâu tự nhiên hay do phẫu thuật viên mở
vết thương khi bệnh nhân có ít nhất một trong các dấu hiệu hay triệu chứng
sau: sốt > 380C, đau, sưng, nóng, đỏ, trừ khi cấy vết mổ âm tính.
- Abces hay bằng chứng nhiễm khuẩn vết mổ sâu qua thăm
khám, phẫu thuật lại, Xquang hay giải phẫu bệnh.
- Chẩn đoán của phẫu thuật viên hoặc bác sĩ lâm sàng
1.3. Nhiễm khuẩn vết mổ tại cơ quan/khoang phẫu thuật
Phải thỏa mãn các tiêu chuẩn sau: Nhiễm khuẩn xảy ra trong vòng 30 ngày sau phẫu
thuật hay 1 năm đối với phẫu thuật có cấy ghép cơ quan hoặc bộ phận giả. Và xảy ra ở
bất kỳ nội tạng, loại trừ da, cân, cơ, đã xử lý trong phẫu thuật Và có ít nhất một trong các
triệu chứng sau:
- Chảy mủ từ dẫn lưu ở cơ quan/khoang cơ thể.
- Phân lập vi khuẩn từ cấy dịch hay mô được lấy vô trùng ở
cơ quan hay khoang cơ thể nơi phẫu thuật.
- Abces hay bằng chứng khác của nhiễm trùng qua thăm
khám, phẫu thuật lại, Xquang hay giải phẫu bệnh.
- Chẩn đoán của phẫu thuật viên hoặc bác sĩ lâm sàng
2. TIÊU CHUẨN CHẨN ĐOÁN VIÊM PHỔI BỆNH VIỆN TRÊN BỆNH NHÂN
NGƯỜI LỚN

lOMoARcPSD|36067889
Viêm Phổi liên quan đến thở máy là viêm phổi mắc phải trong bệnh viện, xảy ra
trong vòng 48 giờ sau đặt nội khí quản hoặc thở máy. Tiêu chuẩn chẩn đoán Viêm phổi
mắc phải trong bệnh viện trên bệnh nhân người lớn như sau:
Tiêu chuẩn 1: Viêm phổi xác định trên lâm sàng
Tiêu chuẩn 2: Viêm phổi do những vi khuẩn thường gặp
Tiêu chuẩn 3: Viêm phổi trên những bệnh nhân suy giảm miễn dịch
Tiêu chuẩn 1: Viêm phổi xác định trên lâm sàng
X Quang
Triệu chứng lâm sàng
Hai hay nhiều phim X
quang phổi có ít nhất một
trong các dấu hiệu sau:
- Thâm nhiễm mới hay
tiến triển và kéo dài
- Đông đặc
- Tạo hang
- Tràn dịch màng phổi
Chú ý : nếu bn không có
suy giảm miễn dịch, chỉ
cần có thay đổi trên
XQuang là có thể chẩn
đoán
Có ít nhất một trong các triệu chứng sau
- Sốt (>38 C) mà không có nguyên nhân nào khác
- BC giảm (< 4000/mm3) hoặc tăng (>12000/mm3)
- Người lớn > 70 tuổi có thay đổi tri giác mà không có
nguyên nhân nào khác
Và it nhất 2 trong các triệu chứng sau:
- Xuất hiện đàm mủ hay thay đổi tính chất của đàm hay
tăng bài tiết hay gia tăng nhu cầu cần hút đàm
- Xuất hiện ho hoặc ho tắng lên, hoặc khó thở hoặc thở
nhanh
- Có rales hay âm thở phế quản
- Khí máu xấu đi ( ví dụ PaO2 / FiO2 < 240) tăng nhu
cầu Oxygen hoặc tăng nhu cầu máy thở
Tiêu chuẩn 2a: Viêm phổi do những vi khuẩn thường gặp
X Quang
Triệu chứng/ Xét nghiệm
Xét nghiệm
lOMoARcPSD|36067889
Hai hay nhiều
phim X quang
phổi có ít nhất
một trong các dâu
hiệu sau:
- Thâm
nhiễm mới
hay tiến triển và
kéo dài - Đông
đặc
- Tạo hang
- Tràn dịch
màng phổi
Chú ý: nếu bn
không có bệnh
phổi hoặc bệnh
tim đi kèm
(COPD, suy tim),
chỉ cần một
XQuang thay đổi
là có thể chẩn
đoán
Có ít nhất một trong các triệu chứng
sau:
- Sốt (>38 C ) mà không có nguyên
nhân nào khác
- BC giảm (< 4000/mm3) hoặc
tăng (>12000/mm3)
- Người lớn > 70 tuổi có thay đổi tri
giác mà không có nguyên nhân
nào khác
Và it nhất 1 trong các triệu chứng
sau:
- Xuất hiện đàm mủ hay thay đổi
tính chất của đàm hay tăng bài tiết
hay gia tăng nhu cầu cần hút đàm
- Xuất hiện ho hoặc ho tắng lên,
hoặc khó thở hoặc thở nhanh
- Có rales hay âm thở phế quản
- Khí máu xấu đi ( ví dụ PàO / FiO2
< 241) tăng nhu cầu Oxygen hoặc
tăng nhu cầu máy thở
Có ít nhất một trong các kết quả
sau:
Cấy máu dương tính không
liên quan đến các nguồn nhiễm
khuẩn khác
Cấy dịch màng phổi dương tính
Cấy định lượng dương tính
bằng phương giảm thiểu ngoại
nhiễm (bằng phương pháp
BAL)
Soi tươi trực tiếp (nhuộm
Gram) có > 5% tế bào tử BAL
có chứa VK nội bào
Mô học có ít nhất 1 trong các
triệu chứng viêm phổi
- Tạo abces, hang hay
đông đặc có tích tụ PMN trong
tiểu phế quản
- Cấy nhu mô phổi định
lượng dương tính
- Bằng chứng xâm lấn
nhu mô phổi do fungal hyphae
hoặc pseudohyphae
Tiêu chuẩn 2b: Viêm phổi do virus, Legionella và những vi khuẩn khác
X Quang
Triệu chứng/ Xét nghiệm
Xét nghiệm

lOMoARcPSD|36067889
Hai hay
nhiều
phim X
quang
phổi có ít nhất
một trong các dấu
hiệu sau:
- Thâm
nhiễm mới
hay tiến triển và
kéo dài - Đông
đặc
- Tạo hang
- Tràn dịch
màng phổi
Chú ý: nếu bn
không có bệnh
phổi hoặc bệnh
tim đi kèm
(COPD, suy tim),
chỉ cần một phim
XQuang thay đổi
là có thể chẩn
đoán
Có ít nhất một trong các triệu chứng
sau:
- Sốt (>38 C ) mà không có
nguyên nhân nào khác
- BC giảm (< 4000/mm3) hoặc
tăng (>12000/mm3)
- Người lớn > 70 tuổi có thay đổi
tri giác mà không có nguyên
nhân nào khác
Và it nhất 2 trong các triệu chứng
sau:
- Xuất hiện đàm mủ hay thay đổi
tính chất của đàm hay tăng bài
tiết hay gia tăng nhu cầu cần hút
đàm
- Xuất hiện ho hoặc ho tắng lên,
hoặc khó thở hoặc thở nhanh
- Có rales hay âm thở phế quản
- Khí máu xấu đi ( ví dụ PaO
2
/
FiO
2
< 241) tăng nhu cầu
Oxygen hoặc tăng nhu cầu máy
thở
Có ít nhất một trong các kết
quả sau:
Cấy dương tính với virus
hoặc Chlamydia từ dịch tiết
hô hấp
Phát hiện dương tính vói
kháng nguyên virus hay
kháng thể từ dịch tiết hô hấp
(ví dụ EIA. FAMA, shell vial
assay, PCR)
Tiêu chuẩn 3: Viêm phổi trên những bệnh nhân suy giảm miễn dịch
X Quang
Triệu chứng/ Xét nghiệm
Xét nghiệm

lOMoARcPSD|36067889
≥ 1 phim X quang
phổi có ít nhất
một trong các dấu
hiệu sau :
- Thâm
nhiễm mới
hay tiến triển và
kéo dài - Đông
đặc
- Tạo hang
- Tràn dịch
màng phổi
Ít nhất 1 trong các triệu chứng sau
trên bệnh nhân suy giảm miễn
dịch:
- Sốt (> 38
0
C ) mà không có
nguyên nhân nào khác
- Người lớn > 70 tuổi có thay đổi
tri giác mà không có nguyên
nhân nào khác
- Xuất hiện đàm mủ hay thay đổi
tính chất của đàm hay tăng bài
tiết hay gia tăng nhu cầu cần hút
đàm
- Xuất hiện ho hoặc ho tăng lên,
hoặc khó thở hoặc thở nhanh
- Có rales hay âm thở phế quản
- Khí máu xấu đi (ví dụ PaO
2
/FiO
2
<240) tăng nhu cầu Oxygen hoặc
tăng nhu cầu máy thở
- Ho ra máu
- Đau ngực
Ít nhất một trong các triệu
chứng sau:
- Cấy máu và đàm dương
tính với Candida spp
- Bằng chứng nấm
hay
Pneumocytis carinii từ mẫu
LRT tạp nhiễm tối thiếu (BAL
hay chải có bảo vệ) qua một
trong các phương pháp sau:
+ Soi trực tiếp
+ Cấy nấm dương tính
3. TIÊU CHUẨN CHẨN ĐOÁN NHIỄM KHUẨN BỆNH VIỆN ĐƯỜNG NIỆU
3.1. Nhiễm trùng đường niệu có triệu chứng
Nhiễm trùng đường niệu có triệu chứng phải thoả mãn ít nhất một trong các tiêu
chuẩn sau:

lOMoARcPSD|36067889
Tiêu chuẩn 1: Bệnh nhân có ít nhất một trong các dấu hiệu hay triệu chứng sau mà
không tìm ra nguyên nhân nào khác: sốt >38˚ C, tiểu gấp, tiểu lắt nhắt, khó đi tiểu, hay
căng tức trên xương mu.
Và bệnh nhân có một cấy nước tiểu dương tính (>10
5
CFU/ cm³) với không hơn hai
loại vi trùng.
Tiêu chuẩn 2: Bệnh nhân có ít nhất hai trong các dấu hiệu hay triệu chứng sau mà
không tìm ra nguyên nhân nào khác: sốt >38˚ C, tiểu gấp, tiểu lắt nhắt, khó đi tiểu, hay
căng tức trên xương mu.
Và bệnh nhân có ít nhất một trong các triệu chứng sau:
- Dipstick (+) đối với esterase và hoặc nitrate của bạch cầu
- Tiểu mủ (≥10 bạch cầu/mm³ nước tiểu hoặc ≥3 bạch cầu ở quang trường có độ phóng đại
cao).
- Tìm thấy vi trùng trên nhuộm Gram
- Ít nhất hai lần cấy nước tiểu có ≥10
2
CFU/ cm³ với cùng một loại tác nhân gây nhiễm
trùng tiểu (Gram âm hay S. saprophyticus)
- Cấy nước tiểu có ≤10
5
CFU/ cm³ đối với một loại tác nhân gây bệnh đường tiểu (Gram
âm hay S. saprophyticus) trên bệnh nhân đang điều trị kháng sinh hiệu quả chống nhiễm
trùng tiểu.
- Bác sĩ chẩn đoán nhiễm trùng đường niệu.
- Bác sĩ thiết lập điều trị phù hợp nhiễm trùng đường niệu.
Tiêu chuẩn 3: Bệnh nhi ≤1 tuổi có ít nhất một trong những triệu chứng sau mà không tìm
ra nguyên nhân nào khác: sốt >38
0
C, hạ thân nhiệt <37
0
C, ngừng thở, tim đập chậm, tiểu
khó, mệt mỏi, nôn mửa.
Và người bệnh có kết quả cấy nước tiểu dương tính >10
5
CFU/cm
3
với không hơn hai
loại vi khuẩn.
Tiêu chuẩn 4: Bệnh nhi ≤1 tuổi có ít nhất một trong những triệu chứng sau mà
không tìm ra nguyên nhân nào khác: sốt >38
o
C, hạ thân nhiệt <37
o
C, ngừng thở, tim đập
chậm, tiểu khó, mệt mỏi, nôn mửa.
Và có ít nhất một trong các điều kiện dưới đây:
- Dipstick (+) với esterase và hoặc nitrat của bạch cầu.
- Tiểu mủ (≥10 bạch cầu/mm
3
nước tiểu hoặc ≥3 bạch cầu ở quang trường có độ phóng đại
cao.
- Tìm thấy vi khuẩn trên nhuộm gram.
- Ít nhất hai lần cấy nước tiểu có ≥10
2
CFU/cm
3
với cùng một tác nhân gây nhiễm khuẩn
đường tiết niệu (Gram âm hoặc S. saprophyticus).
- Cấy nước tiểu có ≤10
5
CFU/cm
3
với chỉ một tác nhân gây bệnh ở một bệnh nhân đang
được điều trị với kháng sinh hiệu quả chống nhiễm trùng tiểu.
- Bác sĩ chẩn đoán nhiễm trùng đường niệu.
- Bác sĩ tiến hành điều trị phù hợp với nhiễm trùng đường niệu.
3.2. Nhiễm trùng đường niệu không triệu chứng

lOMoARcPSD|36067889
Nhiễm trùng tiểu không triệu chứng phải có ít nhất một trong các tiêu chuẩn sau:
Tiêu chuẩn 1: Bệnh nhân được đặt Catheter lưu trong vòng 7 ngày trước khi cấy.
Và cấy nước tiểu dương tính (>10
5
CFU/cm
3
với không hơn hai loại vi trùng).
Và bệnh nhân không có các triệu chứng sau: sốt, tiểu gấp, tiểu nhắt, khó đi tiểu hay
căng tức trên xương mu.
Tiêu chuẩn 2: Bệnh nhân không được đặt catheter lưu trong vòng 7 ngày trước lần
cấy dương tính đầu tiên.
Và có ít nhất hai lần cấy nước tiểu dương tính (≥10
5
CFU/ cm³) với sự lặp lại cùng
một loại vi trùng và không hơn hai loại vi trùng.
Và bệnh nhân không có các triệu chứng sau: sốt, tiểu gấp, tiểu nhắt, khó đi tiểu hay
căng tức trên xương mu.
Ghi chú:
- Cấy đầu catheter đường tiểu dương tính không có giá trị trong chẩn đoán nhiễm trùng
bệnh viện đường tiết niệu.
- Mẫu nước tiểu dùng thử phải được lấy đúng về mặt kỹ thuật.
- Ở trẻ em phải lấy nước tiểu bằng cách đặt ống thông bàng quang hoặc hút trên xương
mu.
- Cấy nước tiểu ở túi chứa dương tính không đáng tin.
3.3. Nhiễm trùng khác của đường niệu (thận, niệu quản, bàng quang, niệu đạo, mô
sau phúc mạc và quanh thận)
Các nhiễm trùng khác của đường niệu phải thỏa mãn ít nhất một trong các tiêu
chuẩn sau:
Tiêu chuẩn 1: Phân lập được vi trùng qua cấy dịch (ngoài nước tiểu) hay mô ở nơi
tổn thương.
Tiêu chuẩn 2: Abces hay bằng chứng nhiễm trùng trên lâm sàng, lúc mổ hay giải
phẩu bệnh.
Tiêu chuẩn 3: Bệnh nhân có ít nhất hai trong các triệu chứng sau mà không tìm ra
nguyên nhân nào khác: sốt >38˚ C, đau khu trú hay căng tức khu trú.
Và ít nhất một trong các triệu chứng sau:
- Dẫn lưu ra mủ từ nơi tổn thương.
- Cấy máu ra vi trùng phù hợp với vị trí tổn thương nghi ngờ.
- Bằng chứng nhiễm trùng trên Xquang, siêu âm, CT scan, MRI…
- Bác sĩ lâm sàng chẩn đoán nhiễm trùng thận, niệu quản, bàng quang, niệu đạo, mô sau
phúc mạc hay khoảng quanh thận.
- Điều trị phù hợp với nhiễm trùng thận, niệu quản, bàng quang, niệu đạo, mô sau phúc
mạc hay khoảng quanh thận.
Tiêu chuẩn 4: Bệnh nhi ≤1 tuổi có ít nhất một trong những triệu chứng sau mà
không tìm ra nguyên nhân nào khác: sốt >38
o
C, hạ thân nhiệt <37
o
C, ngừng thở, tim đập
chậm, tiểu khó, mệt mỏi, nôn mửa. Và có ít nhất một trong các điều kiện dưới đây:

lOMoARcPSD|36067889
- Chảy mủ từ nơi tổn thương.
- Cấy máu dương tính phù hợp với vị trí nghi ngờ tổn thương.
- Có bằng chứng nhiễm trùng trên chẩn đoán hình ảnh: siêu âm, CT, MRI, xạ hình...
- Chẩn đoán nhiễm trùng của bác sĩ điều trị.
- Bác sĩ tiến hành hướng điều trị thích hợp cho các nhiễm khuẩn trên.
4. TIÊU CHUẨN CHẨN ĐOÁN NHIỄM KHUẨN HUYẾT
4.1 . Định nghĩa và tiêu chuẩn chẩn đoán Nhiễm khuẩn huyết (NKH) Nhiễm
khuẩn liên quan đến chăm sóc y tế (NKBV)
- Ngày của sự kiện >2 ngày lịch sau ngày vào viện
- Ngày vào viện = Ngày 1
Đã nhiễm khuẩn khi vào viện (Không phải NKBV)
- Ngày của sự kiện ≤ 2 ngày lịch sau ngày vào viện
4.2.NKH do tác nhân gây bệnh được xác định
Người bệnh có một hay nhiều kết quả cấy máu dương tính với một tác nhân gây
bệnh được nhận biết là nguyên nhân gây NKH.
NKH do vi khuẩn hội sinh*:
Người bệnh > 12 tháng tuổi: Người bệnh có ≥ 2 kết quả cấy máu dương tính với
cùng một vi khuẩn hội sinh
VÀ Ít nhất một trong các triệu chứng sau:
- Sốt ( >38
0
C )
- Hạ huyết áp
VÀ Ít nhất một trong các triệu chứng sau:
- Sốt (>38
0
C)
- Hạ huyết áp
- Hạ thân nhiệt (<36
0
C)
- Ngưng thở
- Nhịp tim chậm
* Ghi chú: Vi khuẩn hội sinh là một vi khuẩn thường hiện diện trên bề mặt cơ thể mà
không gây bệnh. Nó thường được cho là “tạp khuẩn” khi được phân lập trong máu, nhưng
cũng có thể gây gây nhiễm khuẩn huyết thật sự, đặc biệt khi chúng được phân lập nhiều
lần trên cùng một người bệnh đang nằm viện.
Nguyên tắc kết luận hai lần cấy máu giống nhau:
- Các mẫu cấy được lấy cùng thời điểm:
- Nên từ các vị trí khác nhau (ví dụ, một từ cánh tay phải và một từ cánh tay
trái) sử dụng kim và xy lanh vô trùng khác nhau cho mỗi lần lấy máu

lOMoARcPSD|36067889
HOẶC
- Nếu các mẫu được lấy từ cùng một vị trí, phải là:
+ Hai lần lấy máu khác nhau, mỗi lần sử dụng kim và xy lanh riêng
+ Sát khuẩn vị trí lấy máu giữa các lần
- Các mẫu cấy được lấy ở các thời điểm khác nhau:
- Lần lấy máu thứ hai phải cùng ngày hoặc ngay ngày hôm sau
Ghi chú: Trong hai mẫu cấy máu, một phải được lấy từ đường truyền trung tâm.
Nếu cả hai được lấy từ đường truyền trung tâm, chúng có thể lấy từ cùng một nòng hoặc
khác nòng (nếu đặt đường truyền trung tâm nhiều nòng).
Một NKH liên quan đến đặt catheter trung tâm (CLABSI) được xác định là
một NKH tiên phát khi đáp ứng một trong số các tiêu chuẩn sau:
- Catheter trung tâm được đặt >2 ngày lịch so với Ngày của sự kiện, trong
đó ngày đặt catheter trung tâm được tính là Ngày 1
HOẶC
- Catheter trung tâm được đặt >2 ngày lịch nhưng được rút ra vào Ngày của
sự kiện hoặc trước Ngày của sự kiện
Khoảng thời gian của sự kiện (Event Timeframce)
- Khoảng thời gian 14 ngày mà trong khoảng thời gian này NKH được cho
là đang xuất hiện/tiến triển và bệnh nhân đó không có các báo cáo NKH mới
- Ngày của sự kiện = ngày 1 của Khoảng thời gian của sự kiện
- Các tác nhân gây bệnh được xác định trong khoảng thời gian của sự kiện
được ghi thêm vào phiếu báo cáo ca bệnh của NKBV đầu tiên.
- Tác nhân vi sinh được xác định trong cấy máu được lấy mẫu trong Khoảng
thời gian của sự kiện được ghi vào Phiếu báo cáo ca bệnh của NKH đầu tiên.
PHỤ LỤC 3: BIỂU MẪU BÁO CÁO NHIỄM KHUẨN HUYẾT
Mã bệnh án : - Nhiễm khuẩn huyết
Bệnh viện:
Giới: □ Nam
□
Nữ
Ngày sinh: ____ /_____ /______
Cân nặng lúc sinh:
______grams
Ngày nhập viện: ____
/_____ /______
Ngày nhập/ chuyển vào khoa hiện tại: ____ /_____ /______
Nơi ở trước khi nhập viện: □ Nhà □ Bệnh viện khác □ Không biết
Liệt kê tất cả các số nhập viện khác của người bệnh kể từ khi nhập viện:
1. Dữ liệu Nhiễm khuẩn huyết
Ngày biến cố (ngày /tháng /năm)
____ /_____ /______
Lọai nhiễm khuẩn huyết được xác
định cấy máu dương tính
□ Định danh tác nhân
□ Chủng vi khuẩn hay gặp (≥ 2 mẫu cấy)
Điền kết quả cấy gồm: tên vi sinh vật và kháng sinh đồ vào mục 5

lOMoARcPSD|36067889
Khoa điều trị
Liệt kê tất cả các khoa theo thứ tự
thời gian mà người bệnh đã được
điều trị vào ngày xảy ra biến cố
__________________________________________
__________________________________________
__________________________________________
Liệt kê tất cả các khoa theo thứ tự
thời gian mà người bệnh đã được
điều trị vào trước ngày xảy ra biến
cố
__________________________________________
__________________________________________
__________________________________________
2. Thủ thuật xâm lấn: Catheter trung tâm
Người bệnh có đặt catheter tĩnh
mạch trung tâm tại thời điểm nào
sau đây
- Ngày xảy ra biến cố
- Trước 1 ngày xảy ra biến cố
□ Có
□ Không (chuyển tới mục 3)
□ Không rõ
Nếu Có, Catheter tĩnh mạch trung
tâm có được đặt > 2 ngày
□ Có
□ Không (chuyển tới mục 3)
□ Không rõ
Nếu Có thì là lọai thủ thuật
gì ( Chọn các lọai thủ thuật
bên đây)
□ Catheter ngắn ngày không tạo đường hầm ( ví dụ 1
nòng hoặc 2 nòng)
□ Catheter trung tâm từ ngoại biên
□ Catheter 1 cửa
□ Catheter trong chạy thận nhân tạo
□ Catheter tĩnh mạch rốn
□ Catheter thông hầm □
Không rõ
□ Lọai khác:
Vị trí đặt
□ Tĩnh mạch cảnh
□ Tĩnh mạch dưới đòn
□ Tĩnh mạch đùi
□ Tĩnh mạch cánh tay
□ Tĩnh mạch rốn □
Không biết □
Khác:
lOMoARcPSD|36067889
180
Downloaded by D?a (nyeonggot7@gmail.com)
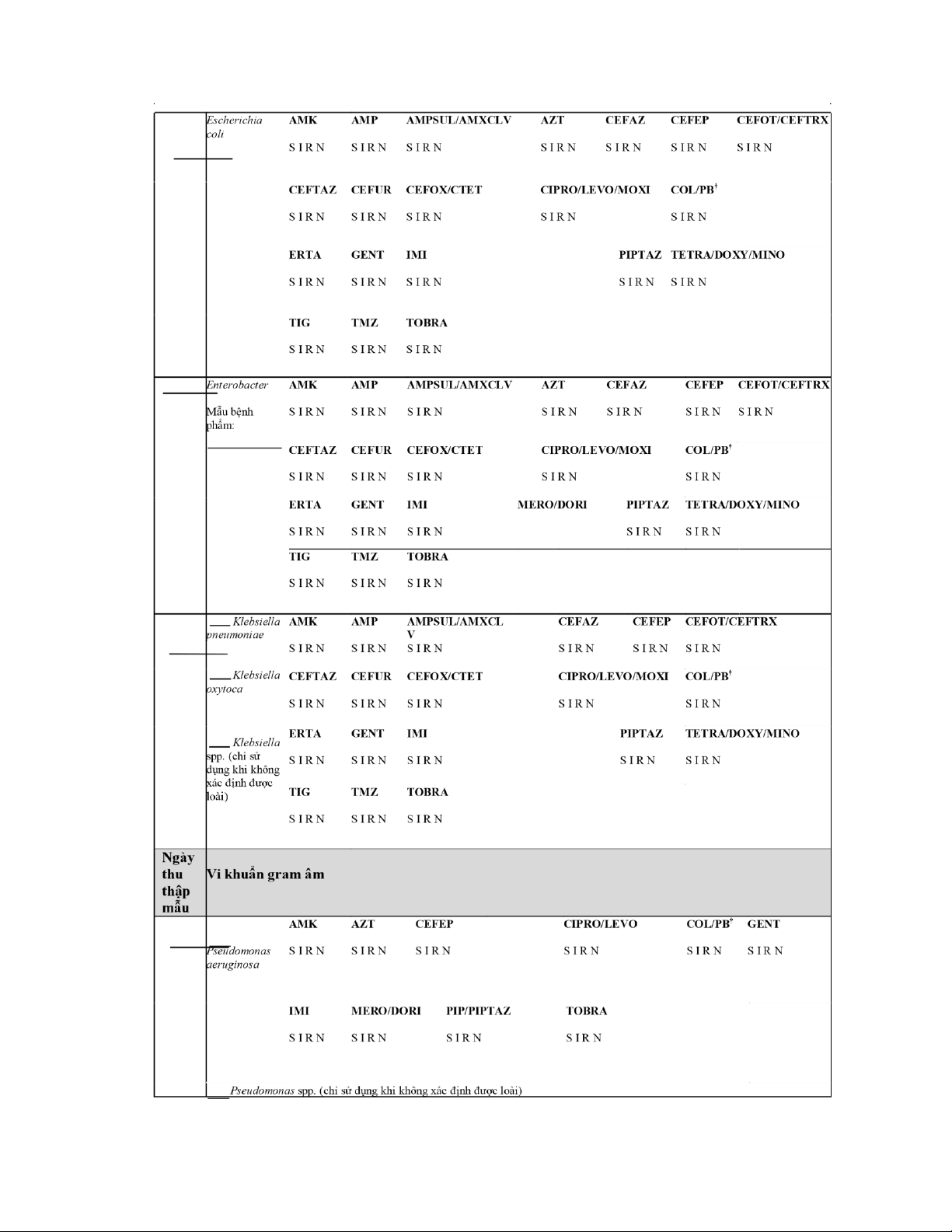
lOMoARcPSD|36067889
181
Downloaded by D?a (nyeonggot7@gmail.com)
MERO/DORI

lOMoARcPSD|36067889
182
Downloaded by D?a (nyeonggot7@gmail.com)
S I R N
S I R N
AZT
S I R
N
MERO/DORI
S I R N
CEFTAZ
S I R N
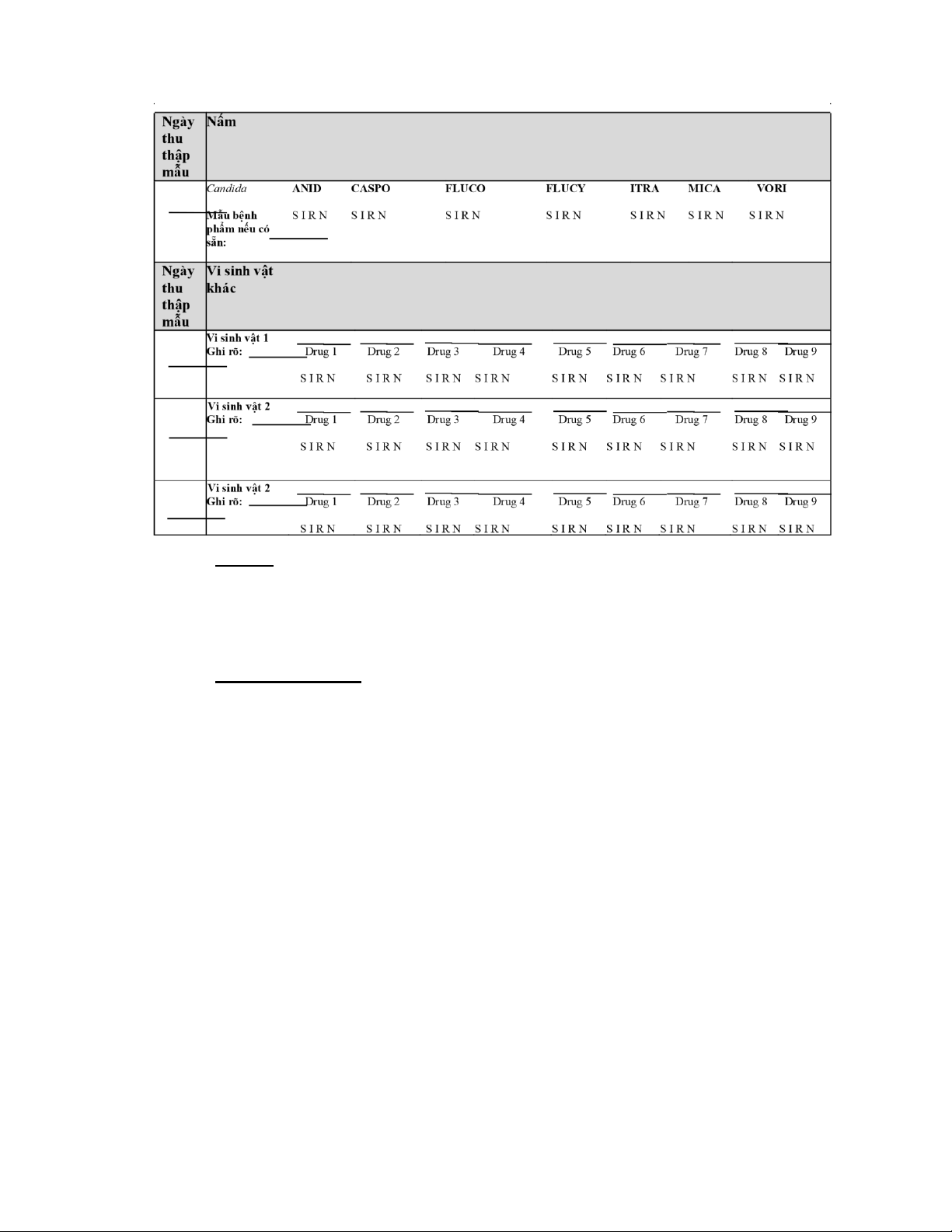
lOMoARcPSD|36067889
183
Downloaded by D?a (nyeonggot7@gmail.com)
Mã hóa
S= nhạy I = trung gian
R = kháng N = không làm
NS = không nhạy S-DD = phụ thuộc liều
Mã hóa kháng sinh
AMK = amikacin
AMP= ampicillin
AMPSUL= ampicillin/sulbactam
AMXCLV= amoxicillin/clavunalic acid
ANID = anidulafungin
AZT= aztreonam
CASPO= caspofugin
CEFAZ= cefazolin
CEFEP = cefepime
CEFOT = cefotaxime
CEFOX = cefoxitin
CEFTAZ = ceftazidime
CEFTRX = ceftriaxone
CEFUR = cefuroxime

lOMoARcPSD|36067889
184
Downloaded by D?a (nyeonggot7@gmail.com)
CTET= cefotetan

lOMoARcPSD|36067889
185
Downloaded by D?a (nyeonggot7@gmail.com)
CIPRO = ciprofloxacin
CLIND = clindamycin
COL = colistin
DAPTO = daptomycin
DORI = doripenem
DOXY= doxycyline
ERTA = ertapenem
ERYTH = erythromycin
FLUCO = fluconazole
FLUCY = flucytosine
GENT = gentamicin
GENTHL = gentamicin – high level test
IMI = imipenem
ITRA = itraconazole
LEVO = levofloxacin
LNZ = linezolid
MERO = meropenem
METH = methicillin
MICA = micafungin
MINO = minocycline
MOXI = moxifloxacin
OX = oxacillin
PB = polymyxin B
PIP = piperacillin
PIPTAZ = piperacillin/tazobactam
RIF = rifampin
TETRA = tetracyline
TIG = tigecycline
TMZ = trimethoprim/sulfamethoxazole
TOBRA = tobramycin
VORI = voriconazole
PHỤ LỤC 4: BẢNG KIỂM THỰC HÀNH KIỂM SOÁT NHIỄM KHUẨN

lOMoARcPSD|36067889
186
Downloaded by D?a (nyeonggot7@gmail.com)
1. BẢNG KIỂM TRƯỚC KHI ĐẶT VÀ SAU KHI ĐẶT CVC
Họ và tên BN:………………………………………………………………………………..
Ngày đặt:………………..thời gian bắt đầu đặt:…………….kết thúc đặt:………………….
Vị trí đặt:……………………………………………………………………………………..
Loại catheter:
CVC Chạy thận nhân tạo lọc máu ngoại biên
Số catheter sử dụng cho 1 lần
đặt:……………………………………………………………
Vị trí đặt:
Tỉnh mạch dưới đòn Tỉnh/ĐM cảnh
tỉnh mạch bẹn tĩnh mạch nền
Tĩnh mạch ngoại biên: chi trên Lý do
đặt:
chi dưới đầu .
Điều trị
theo dõi
Khác Người đặt
Bác sĩ điều dưỡng
Người phụ
tên :…………………………………..
Bác sĩ điều dưỡng Nơi
đặt:
Tại buồng làm thủ thuật
Tại giường bệnh
tên:…………………………………...
Trình tự đặt Có Không Không áp dụng
Chuẩn bị dụng cụ đủ
Rửa tay đúng quy định
Mang trang phục vô trùng
Chọn vị trí đúng
Sát trùng đúng
Kỹ thuật sát trùng đúng
Loại dung dịch sát trùng:…………………………………………………………...............
Kỹ thuật che phủ đúng
Loại gạc che phủ:………………………………………………………………..................
Thời gian lưu catheter:……………………………………………………………..............
Có nhiễm trùng
Loại nhiễm trùng:…………………………………………………………………..............
Thời gian xuất hiện nhiễm trùng:…………………………………………………..............
Người giám sát
Ký tên

lOMoARcPSD|36067889
187
Downloaded by D?a (nyeonggot7@gmail.com)
2. BẢNG KIỂM ĐÁNH GIÁ THỰC HIỆN HƯỚNG DẪN PHÒNG NGỪA VÀ
KIẾM SOÁT NHIỄM KHUẨN VẾT MỔ
Bệnh viện: ……………………………………………………
Khoa:……………………………………………………………………
Ngày đánh giá:…./…../…..
Người đánh gia: ……………………………………
Nội dung
Có
Không
Ghi chú
1. Chuẩn bị NB trước phẫu thuật
a. Mọi NB được xét nghiệm đường máu trước PT
b. Mọi NB mổ phiên được xét nghiệm albumin huyết thanh
trước PT
c. Mọi NB mổ phiên được tắm khử khuẩn trước PT
d. NB được loại bỏ lông đúng quy định
e. NB được chuẩn bị vùng rạch da đúng quy định
2. Đánh giá nguy cơ nhiễm khuẩn
a. Mọi NB được đánh giá tình trạng trước PT theo thang điểm
ASA
b. Mọi NB được phân loại vết mổ theo hướng dẫn
c. Thời gian phẫu thuật được ghi vào hồ sơ bệnh án
3. Sử dụng kháng sinh dự phòng
a. Sử dụng loại kháng sinh dự phòng thích hợp
b. Sử dụng KSDP theo đường tĩnh mạch
c. KSDP được dùng < 30 phút trước khi rạch da
d. Không dùng KS > 2 ngày với PT sạch, sạch-nhiễm
lOMoARcPSD|36067889
188
Downloaded by D?a (nyeonggot7@gmail.com)
4. Thực hành kiểm soát NKVM tại khu PT
a. Bảng quy định NVYT ra/vào khu phẫu thuật treo ở trước
cửa vào khu vực sạch/vô khuẩn
b. Tờ quy trình vệ sinh tay ngoại khoa treo ở trước các bồn
vệ sinh tay
c. Nước rửa tay ngoại khoa được khử khuẩn
d. Dụng cụ, đồ vải, vật liệu cầm máu đảm bảo vô khuẩn
5. Chăm sóc NB sau PT
a. Không thay băng vết mổ trong khoảng thời gian từ 24-
48h sau PT
b. Chỉ thay băng khi băng thấm máu dịch hoặc khi mở kiểm
tra vết mổ
c. Mọi nhân viên thay băng được đào tạo quy trình thay băng
d. Mọi nhân viên thay băng được đào tạo quy trình chăm
sóc dẫn lưu vết mổ
6. Giám sát
a. Thực hiện giám sát NKVM hàng năm
b. Thực hiện giám sát NVYT tuân thủ quy định/quy trình
kiểm soát NKVM theo định kỳ
c. Giám sát vi sinh môi trường khu PT hàng năm
d. Tổng kết và thông báo kết quả tới các đơn vị liên quan sau
mỗi đợt giám sát
e. Có biện pháp khắc phục các vấn đề tồn tại
lOMoARcPSD|36067889
189
Downloaded by D?a (nyeonggot7@gmail.com)
7. Vệ sinh môi trường
a. Làm sạch và khử khuẩn sàn nhà, bàn mổ sau mỗi ca phẫu
thuật và cuối mỗi ngày
b. Tổng vệ sinh khu phẫu thuật hàng tuần đúng quy định
c. Thu gom đồ vải, chất thải đúng quy định
d. Đảm bảo thông khí, nhiệt độ buồng phẫu thuật theo
hướng dẫn
3. BẢNG KIỂM PHÒNG NGỪA NHIỄM KHUẨN TIẾT NIỆU DO ĐẶT
THÔNG TIỂU
STT
Nội dung
Có
Không
Ghi
chú
1
Chuẩn bị đầy đủ dụng cụ theo yêu cầu (săng vô khuẩn,
ống dẫn lưu vô khuẩn, găng tay vô khuẩn, gel bôi trơn
vô khuẩn còn hạn sử dụng)
2
Trên xe dụng cụ có dung dịch sát khuẩn tay bằng cồn,
buồng thủ thuật có lavabo, xà phòng, khăn lau rửa tay
đúng tiêu chuẩn
3
NVYT đội mũ, đeo khẩu trang, rửa tay đúng kỹ thuật,
sát khuẩn tay trước khi đi găng
4
Túi đựng nước tiêu không rách, thủng bao bì vô khuẩn
5
Sát khuẩn vùng sinh dục, bên ngoài lỗ niệu đạo trước
khi đặt thông tiểu bằng betadin 2% đúng kỹ thuật
6
Đặt thông tiểu đúng kỹ thuật, có nước tiểu chảy vào túi
chứa
7
Cố định sonde tiểu đạt yêu cầu
8
Đặt túi nước tiểu thấp hơn bụng người bệnh tối thiểu
50cm

lOMoARcPSD|36067889
190
Downloaded by D?a (nyeonggot7@gmail.com)
9
Kiểm tra hệ thống dẫn lưu đảm bảo kín, một chiều, tránh
trào ngược nước tiểu.
10
Sát khuẩn lại chân ống dẫn lưu bằng betadin
11
Tháo găng, sát khuẩn tay lại bằng cồn
12
Ghi chép vào hồ sơ, theo dõi ống dân lưu và kiểm tra
sự lưu thông của nước tiểu
Người giám sát Đại diện khoa được giám sát
4. BẢNG KIỂM THỰC HÀNH LÂM SÀNG PHÒNG VPBV
Chăm sóc ống ăn
Có
Không
Không
áp
dụng
Ghi
chú
1
Thức ăn được dự trữ đúng theo khuyến cáo nhà
sản xuất
2
Rửa tay trước khi chuẩn bị thức ăn hoặc thao tác
với ống ăn
3
Ống ăn được tráng bằng nước vô khuẩn
5
Sử dụng ống bơm sạch mỗi lần rút dịch
6
Thức ăn đã chế biến được cho trong vòng 4 giờ
7
Thường xuyên kiểm tra vị trí ống ăn
8
Rút dịch tồn lưu trước khi cho ăn qua ống

lOMoARcPSD|36067889
191
Downloaded by D?a (nyeonggot7@gmail.com)
9
Thường xuyên kiểm tra vòng bụng, thể tích dịch
Chăm sóc ống nội khí quản
1
Bn được nằm đầu cao nếu không có chống chỉ
định
2
Rửa tay khi chăm sóc ống nội khí quản
3
Bơm bóng chèn khi đặt ống
4
Sử dụng nước vô khuẩn khi làm lõang đàm
trong ống
5
Chăm sóc răng miệng bằng bàn chải
6
Sử dụng găng vô khuẩn, rửa tay khi hút đàm
7
Kiểm tra thuờng xuyên có thể rút ống NKQ sớm
8
Hút sạch đàm ở vùng hầu họng trước khi xả
bóng chèn để rút NKQ
Oxy tường
1
Không có nước khi không sử dụng
2
Dùng nước vô khuẩn bỏ vào bình
3
Không có bụi bám trên bình Oxy
Dây máy thở
1
Đổ nước đọng trong dây máy thở, bẫy nước
2
Rửa tay khi chăm sóc ống nội khí quản
3
Bô phận mũi nhân tạo, lọc không bị ẩm nước
4
Thay giữa mỗi bệnh nhân
lOMoARcPSD|36067889
192
Downloaded by D?a (nyeonggot7@gmail.com)
5
Khử khuẩn mức độ cao tòan bộ hệ thống dây
máy thở
6
Dây máy thở phải để ở vị trí thấp hơn phần trên
của ống nội khí quản.
7
Bỏ nước vô khuẩn vào bình làm ẩm

lOMoARcPSD|36067889
193
Downloaded by D?a (nyeonggot7@gmail.com)
PHỤ LỤC 5: NỘI DUNG KIỂM TRA CÔNG TÁC KIỂM SOÁT NHIỄM KHUẨN
Ở CÁC VIỆN, KHOA, PHÒNG TRONG BỆNH VIỆN
NGÀY……………/…………/…………………
KHOA:………………………………………
THỜI ĐIỂM TIẾN HÀNH:……………………………………………………………
NGƯỜI KIỂM TRA :…………………………………………………………
Tất cả câu hỏi được trả lời: có (C), không (K), không thể thực hiện (X).
STT
NỘI DUNG
C
K
X
PHẦN I: MÔI TRƯỜNG KHOA PHÒNG
Môi trường khoa phòng cần được giữ vệ sinh sạch sẽ để tránh
lây nhiễm chéo.
Buồng bệnh
1
Sạch sẽ và không bụi (tường, trần, nền nhà).
2
Không chứa vật dụng dư thừa.
3
Các giường bệnh sạch đẹp, kê cách nhau tối thiểu 1m.
4
Bọc nệm sạch, không rách, nệm không ngấm nước.
5
Chọn ngẫu nhiên 01 giường: xem nệm có vết bẩn, có thấm nước
(đặt giấy dưới bọc nệm ấn vào nệm trong 10 giây, đổ 50 ml vào
vùng lõm đó, ấn thêm 30 giây nữa, lấy giấy ra xem có ướt
không?)
6
Có tủ đầu giường cho mỗi bệnh nhân.
7
Vải giường, chăn màn, quần áo bệnh nhân sạch sẽ.
8
Có bồn rửa tay hoặc dung dịch rửa tay nhanh.
Buồng làm việc (buồng tiêm, buồng thủ thuật, buồng HSBA)
9
Khang trang, sạch sẽ, thoáng mát.
10
Có tủ đựng thuốc sạch, sắp xếp thuốc đúng quy cách.
11
Có tủ đựng dụng cụ tiệt khuẩn, đúng quy cách và đảm bảo dụng
cụ còn hạn dùng.
12
Có tủ đựng đồ vải sạch, đúng quy cách.
Buồng tắm

lOMoARcPSD|36067889
194
Downloaded by D?a (nyeonggot7@gmail.com)
13
Sạch, không có mùi hôi, không có các vật dụng không cần thiết.
14
Không treo quần áo bẩn cũng như quần áo sạch trong buồng
tắm.
15
Các dụng cụ chứa nước phải sạch, có nắp đậy.
Nhà vệ sinh
16
Nhà vệ sinh phải sạch, không hôi; khu vực xung quanh không
chứa các đồ vật thừa.
17
Có dụng cụ, phương tiện lau rửa nhà vệ sinh.
18
Có nước và xà phòng để rửa tay sau khi đi vệ sinh.
Nơi cọ rửa và lưu giữ dụng cụ vệ sinh
19
Sạch và không vương vãi chất tiết, đất cát, rác rưởi.
20
Sắp xếp gọn gàng, không để các dụng cụ bẩn sạch lẫn lộn.
21
Có quy trình vệ sinh khử khuẩn bô, vịt dán tại nơi xử lý.
22
Bô, bình chứa nước tiểu, các bình chứa khác được đặt úp hoặc
treo trên giá.
23
Chổi, giẻ lau, thùng xô được cất giữ đúng vị trí, được vệ sinh đúng
theo quy định
24
Dung dịch khử khuẩn được bảo quản và sử dụng đúng theo hướng
dẫn.
Vệ sinh ngoại cảnh
25
Khu vực xung quanh khoa phòng sạch sẽ
26
Không phơi quần áo và để các vật dụng dư thừa khác ở hành lang
và khu vực xung quanh khoa phòng
PHẦN II: XỬ LÝ CHẤT THẢI BỆNH VIỆN
Chất thải phải được xử lý an toàn nếu không sẽ có nguy cơ gây
nhiễm bẩn hoặc lây lan cho người khác, cho cộng đồng.
27
Có bảng quy trình về xử lý chất thải.
28
Có thu gom và phân loại chất thải đúng theo quy định

lOMoARcPSD|36067889
195
Downloaded by D?a (nyeonggot7@gmail.com)
29
Bao chứa chất thải đúng màu quy định, được đặt vào thùng thu
gom chất thải đúng quy cách
30
Có thùng thu gom chất thải đạp chân, phù hợp với màu của túi
đựng chất thải.
31
Chất thải được tích trữ an toàn, cách xa bệnh nhân, được thu
gom tập trung về một nơi quy định của khoa phòng
32
Nơi trữ chất thải tập trung của bệnh viện có cửa khóa và chỉ có
nhân viên vệ sinh mới được phép ra vào
33
Nơi tập trung chất thải được trang bị bồn và xà phòng để rửa tay
34
Nơi trữ chất thải được cọ rửa thường xuyên bằng dung dịch khử
khuẩn.
PHẦN III: THU GOM ĐỒ VẢI
Đồ vải phải được xử lý đúng để tránh lây nhiễm chéo.
35
Đồ vải bẩn được phân loại và đặt trong các bao dành riêng cho
thu gom đồ vải bẩn
36
Có thùng đựng đồ vải bẩn tại khoa
37
Có tủ, buồng dành riêng cho chứa đồ vải sạch
38
Thùng đựng đồ vải bẩn phải khô ráo, sạch sẽ và được cọ rửa sau
mỗi lần sử dụng.
39
Túi đựng đồ vải bẩn được giặt lại trước khi đem sử dụng lại.
40
Đồ vải sạch được bảo quản ở nơi sạch.
41
Có lịch hướng dẫn thay đồ vải cho bệnh nhân và nhân viên
42
Đóng gói đồ vải bẩn đúng qui cách
PHẦN IV: THU GOM VÀ XỬ LÝ CHẤT THẢI SẮC NHỌN
Vật sắc nhọn phải được xử lý an toàn để tránh nguy cơ mắc các
bệnh nhiễm khuẩn do tai nạn nghề nghiệp
43
Thùng chứa vật sắc nhọn đúng tiêu chuẩn hiện hành (cứng, khó
thủng, một chiều).
44
Thùng chứa chỉ chứa dưới 2/3 thể tích.

lOMoARcPSD|36067889
196
Downloaded by D?a (nyeonggot7@gmail.com)
45
Vận chuyển vật sắc nhọn trong thùng, hộp cứng.
46
Thùng chứa đồ sắc nhọn có sẵn trên xe tiêm truyền hoặc được đặt
ở nơi thuận tiện.
47
Có mẫu thông báo vết thương do vật sắc nhọn gây ra dán ở buồng
tiêm hoặc buồng đựng hồ sơ
PHẦN V: XỬ LÝ KHỬ KHUẨN DỤNG CỤ Y TẾ
Dụng cụ được làm sạch, khử khuẩn, cất giữ đúng quy định để
tránh lây nhiễm chéo.
48
Có buồng dành riêng cho khử khuẩn và cất giữ dụng cũ
49
Có tủ đựng các dụng cụ đã khử khuẩn
50
Các dụng cụ đã khử khuẩn được để trong hộp hoặc túi kín
51
Có quy trình rửa khử khuẩn dán ở buồng khử khuẩn
52
Dung dịch khử khuẩn được chứa trong bồn đúng quy cách
53
Có kiểm tra hiệu lực khử khuẩn của dung dịch khử khuẩn trước
mỗi khi sử dụng (đối với dung dịch Cidex)
54
Có sổ theo dõi quá trình khử khuẩn
55
Có sử dụng chất khử khuẩn thích hợp và có bảng hướng dẫn cách
pha
56
Khử khuẩn bằng hóa chất chỉ dùng cho các dụng cụ không chịu
nhiệt.
57
Có bảng chỉ rõ đặc tính các chất khử khuẩn đang được sử dụng.
58
Dụng cụ được ngâm ngập vào trong dung dịch khử khuẩn và có
nắp đậy bồn chứa
59
Nhân viên y tế được tập huấn định kỳ về công tác khử khuẩn
PHẦN VI: RỬA TAY
Rửa tay với xà phòng hoặc dung dịch rửa tay nhằm làm giảm thiểu
nguy cơ lây chéo trong thực hành bệnh viện
60
Có xà phòng và bồn rửa tay đúng quy định

lOMoARcPSD|36067889
197
Downloaded by D?a (nyeonggot7@gmail.com)
61
Có khăn sạch cho lau tay sau khi rửa
62
Có bàn chải rửa tay dùng một lần
63
Nơi gắn bồn thuận lợi cho việc rửa tay
64
Có dụng cụ bẩn ở xung quanh bồn rửa tay
65
Có dung dịch sát khuẩn nhanh (hỗn hợp Clorhexidin + cồn) được
bố trí ít nhất là một nơi trong khoa phòng
66
Nhân viên rửa tay đúng quy trình (quan sát)
67
Có bảng hướng dẫn quy trình rửa tay treo ở trước bồn rửa tay
68
Có cởi đồng hồ và nữ trang khi rửa tay
69
Nhân viên y tế thường xuyên được tập huấn, kiểm tra về rửa tay
PHẦN VII: THỰC HÀNH LÂM SÀNG
Thao tác lâm sàng phải tuân thủ những hướng dẫn kiểm soát
NKBV để làm giảm nguy cơ NK chéo tới người bệnh đồng thời
cũng bảo vệ NVYT
Các phương tiện dưới đây có sẵn cho NVYT
70
Găng sạch và găng tiệt khuẩn
71
Tạp dề nhựa dùng một lần
72
Đồ bảo vệ mắt
Chăm sóc bệnh nhân đặt catheter mạch máu
73
Có đảm bảo thao tác vô khuẩn trong khi đặt catheter mạch máu
không?
74
Có gạc vô khuẩn che nơi tiêm tĩnh mạch (chọn 01 người bệnh tình
cờ và quan sát)
75
Có ghi ngày, tên người đặt trên băng keo dán nơi chích
76
Thời gian thay catheter có đúng theo hướng dẫn không (hỏi 01
nhân viên tình cờ)
Nuôi ăn bằng đường tiêu hóa
77
Nuôi ăn được thực hiện đúng theo y lệnh

lOMoARcPSD|36067889
198
Downloaded by D?a (nyeonggot7@gmail.com)
78
Đảm bảo kỹ thuật, vô khuẩn trong các thao tác nuôi ăn
79
Thức ăn được đảm bảo vệ sinh
80
Dụng cụ nuôi ăn được vệ sinh, khử khuẩn thích hợp
Chăm sóc catheter đường tiểu
81
Dùng găng sạch khi tháo nước tiểu ra khỏi túi chứa.
82
Sử dụng đồ chứa dùng một lần hoặc chai khử khuẩn, để hứng
nước tiểu.
83
Cố định túi chứa nước tiểu ở vị trí cao hơn nền nhà
84
Sử dụng hệ thống dẫn lưu kín
Chăm sóc bệnh nhân thở máy
85
Dụng cụ dùng cho thở máy được tiệt khuẩn theo đúng hướng
dẫn
86
Dụng cụ sau khi sử lý được bảo quản đúng quy định
87
Có hướng dẫn xử lý dụng cụ dùng trong thông khí hỗ trợ (thời
gian thay nước, thay dây máy thở).
88
Bình làm ẩm oxy, khí dung có ở trong tình trạng khô ráo trước
khi sử dụng
89
Có sử dụng nước tiệt khuẩn cho hệ thống bình làm ẩm khí dung.
Phương tiện cách ly
90
Có biện pháp cách ly đối với các người bệnh truyền nhiễm và biện
pháp đó phù hợp với quy định của bệnh viện
91
Nhân viên y tế biết cách phòng ngừa khi tiếp xúc với dịch cơ thể
của người bệnh nhiễm khuẩn
92
Nhân viên biết cách chăm sóc người bệnh nhiễm khuẩn như
viêm gan B, HIV.
93
Có mang găng khi tiếp xúc với dịch cơ thể.
94
Có phổ biến các quy định về kiểm soát NKBV tại khoa phòng.

lOMoARcPSD|36067889
199
Downloaded by D?a (nyeonggot7@gmail.com)
95
Các chính sách , biện pháp trong sách kiểm soát NKBV được cập
nhật thường xuyên.
PHẦN VIII: NHÀ ĂN
Nhà ăn phải có những điều kiện thuận lợi để tránh lây nhiễm chéo
96
Nhân viên nhà ăn được huấn luyện về phòng chống NKBV
97
Dụng cụ vệ sinh nhà bếp được để riêng với các dụng cụ vệ sinh
khác
98
Có màu sắc riêng cho dụng cụ lau rửa và dụng cụ chế biến.
99
Thực phẩm đã mở ( sữa, bột ngũ cốc…) được bảo quản trong các
tủ chống côn trùng
100
Thực phẩm của người bệnh được dán nhãn với tên, ngày theo qui
định
101
Thức ăn để trong tủ lạnh còn hạn dùng
102
Sữa có được cất giữ trong điều kiện lạnh
Tủ lạnh chỉ dùng riêng cho chứa thực phẩm (không dùng cho chứa
thuốc hoặc mẫu thử)
103
Nhân viên nhà ăn có được kiểm tra sức khoẻ định kỳ
104
Tủ lạnh đạt nhiệt độ từ 0 – 5
0
C ( đo bằng máy đo điện tử )
105
Tất cả các đồ dùng trong bếp thích hợp cho từng khu vực
106
Nhàbếp được đảm bảo an toàn chống nguy cơ xâm nhập của côn
trùng
107
Nhà bếp được thiết kế một chiều
108
Nhà bếp được chia thành các khu vực làm việc riêng (Đồ sống
chưa chế biến và đồ chín)
109
Nhân viên ăn mặc gọn gàng (y phục, móng tay, tóc)
110
Có bồn rửa tay, xà phòng, khăn sạch lau tay
111
Có khăn sạch dùng một lần để lau các dụng cụ sạch
PHẦN IX: PHÒNG MỔ

lOMoARcPSD|36067889
200
Downloaded by D?a (nyeonggot7@gmail.com)
112
Có nơi thay đồ sạch và có tủ khóa thích hợp.
113
Có dép sạch riêng cho khách
114
Dép được khử khuẩn thường xuyên.
115
Khoa phòng sạch và không bụi.
116
Khăn bàn sạch và không bụi.
117
Có lịch làm vệ sinh phòng mổ.
118
Giẻ lau, thùng xô lau nhà được cất giữ đúng nơi quy định.
119
Có dụng cụ lau rửa riêng được cung cấp cho mỗi phòng.
120
Nơi cọ rửa sạch và không vương vãi chất bẩn.
121
Hệ thống thông khí được xem xét tu sửa thường kỳ và được ghi
chú đều đặn.
122
Phòng được kiểm tra về vi sinh đều đặn (tối thiểu 6 tháng 01
lần)
123
Khách vào mổ thay áo, dép, đeo mũ, khẩu trang và ủng vải đã
được tiệt khuẩn
124
Giường bệnh được lau sạch và giường chuyển người bệnh được
sử dụng riêng cho phòng mổ
125
Tường phòng mổ được lát gạch men tới trần
126
Hệ thống rửa tay trong phòng mổ thích hợp
127
Có dung dịch rửa tay phẫu thuật (Clorhexidin 4%)
128
Có dung dịch khử khuẩn Clorhexidin trong Alcol cho khử khuẩn
tay sau khi rửa tay thủ thuật
129
Có hệ thống làm khô tay hoặc khăn vô khuẩn cho phẫu thuật viên
sau khi rửa tay
130
Có dung dịch sát khuẩn da trước và sau khi phẫu thuật theo đúng
quy định
131
Có tắm cho người bệnh trước phẫu thuật
132
Phẫu thuật viên có tắm trước và sau khi mổ

lOMoARcPSD|36067889
201
Downloaded by D?a (nyeonggot7@gmail.com)
133
Có buồng để dụng cụ vô khuẩn riêng cho phòng mổ
PHẦN X: NHÀ GIẶT
134
Thiết kế một chiều
135
Có phân chia nhân viên làm vùng sạch, vùng bẩn riêng biệt
136
Hệ thống thu gom và cấp phát đồ vải thích hợp
137
Hệ thống phân loại đồ vải thích hợp
138
Nơi để đồ bẩn riêng biệt, xa hẳn với đồ sạch
139
Nơi cất chứa đồ sạch riêng, sạch và được lau bằng dung dịch
khử khuẩn thích hợp.
140
Có máy giặt đồ vải cho nhân viên và người bệnh riêng biệt.
141
Có nơi giặt đồ vải sạch và nhiễm riêng biệt.
142
Khử khuẩn đồ vải bằng nước nóng ở nhiệt độ > 70
o
C.
143
Khử khuẩn đồ vải bằng Clorin.
144
Vệ sinh nhà xưởng hàng ngày (sàn nhà, máy giặt, bồn ngâm…)
bằng dung dịch khử khuẩn thích hợp.
145
Nhân viên mang đủ trang bị bảo hộ trong khi giặt
146
Có nơi rửa tay cho nhân viên
PHẦN XI: PHA CHẾ DƯỢC
147
Thiết kế đảm bảo cho chống nhiễm khuẩn
148
Dụng cụ pha chế được khử khuẩn theo đúng hướng dẫn
149
Phòng pha chế được làm vệ sinh hàng ngày
150
Có nơi rửa tay thuận tiện cho thao tác pha chế
151
Các dung dịch sau khi pha chế được bảo quản thích hợp: tủ có
khóa, kệ gạch men, làm vệ sinh mỗi ngày.
152
Có bảng hướng dẫn pha dung dịch khử khuẩn
153
Có được kiểm tra vi sinh định kỳ hàng quý

lOMoARcPSD|36067889
202
Downloaded by D?a (nyeonggot7@gmail.com)
PHẦN XII: ĐƠN VỊ TIỆT KHUẨN TRUNG TÂM
154
Thiết kế một chiều.
155
Phân chia vùng làm việc bẩn, sạch, vô khuẩn theo quy định
156
Các vùng bẩn sạch được tách biệt nhau bằng một bức tường
157
Có đủ bồn rửa tay và được thiết kế thích hợp cho thao tác
158
Có đủ dung dịch khử khuẩn
159
Có quy trình hướng dẫn xử lý dụng cụ bẩn dán tại nơi làm việc
160
Các dụng cụ bẩn được ngâm ngập vào dung dịch sát khuẩn theo
đúng hướng dẫn
161
Đóng gói, dán nhãn và ghi ngày tháng đúng quy định
162
Băng chỉ thị màu được sử dụng cho các dụng cụ hấp tiệt khuẩn
163
Kiểm tra một nhân viên đang làm việc tại khoa về quy trình xử lý
dụng cụ bẩn tại khoa.
164
Dụng cụ tiệt khuẩn được bảo quản đúng quy định
165
Có dụng cụ hết hạn sử dụng trong kho
166
Phòng lưu trữ dụng cụ tiệt khuẩn sạch và được vệ sinh hàng
ngày
167
Phòng lưu trữ dụng cụ tiệt khuẩn có gắn máy lạnh
168
Bao hấp được vệ sinh mỗi ngày
169
Có bảng theo dõi nhiệt độ và thời gian hấp của mỗi lò
170
Có sổ ghi chép theo dõi quá trình tiệt khuẩn
171
Có đầy đủ dụng cụ bảo hộ lao động cho nhân viên sử dụng
172
Nhân viên thường xuyên được cập nhật kiến thức về công tác
chống nhiễm khuẩn cũng như công tác chuyên môn
173
Kiểm tra môi trường không khí định kỳ
174
Định kỳ kiểm tra vi sinh các dụng cụ đã tiệt khuẩn

lOMoARcPSD|36067889
203
Downloaded by D?a (nyeonggot7@gmail.com)
PHỤ LỤC 6: MẪU THÔNG BÁO TAI NẠN NGHỀ NGHIỆP
(Do vật sắc nhọn văng bắn máu và dịch cơ thể)
1. Khoa/Phòng: ...........................................................................................
2. Họ tên: ....................................................... 3. Tuổi: ....................4. giới (nam, nữ)
5. Nghề nghiệp:
Bác sỹ:
Điều dưỡng: Hộ sinh
KTV xét nghiệm:
Hộ lý Y công: Học sinh
Khác (ghi rõ nghề nghiệp):
6. Loại tổn thương:
.........................................................
Xuyên da □ Máu dịch tiếp xúc niêm mạc da không lành lặn:□
7. Mức độ tổn thương :
Trầy Xước □ 8.
Hoàn cảnh xảy ra tai nạn :
Nông □ Sâu □
Tiêm truyền:□
Lấy máu: □
Làm XN :□
Rửa dụng cụ: □
Phẫu thuật :□
Làm các thủ thuật:□
Khác (ghi rõ):
9. Thời điểm bị thương:
...........................................................
..........giờ
10. Nguồn lây nhiễm:
ph ú t ngày ........tháng...........năm
- Họ tên NB:
................................................................
- Giường số (nội trú ): ................................................................
- Địa chỉ (ngoại trú ): ................................................................
- Chẩn đoán
- Tình trạng HIV: âm tính □ dương tính □ không rõ □
- Tình trạng HBV: âm tính □ dương tính □
không rõ □
- Tình trạng HCV: âm tính □ dương tính □ 11. Xử lý
ban đầu sau khi bị thương:
Rửa vết thương bằng xà phòng và nước
Rửa niêm mạc bằng nước sạch
Không xử lý
12. Tình trạng xét nghiệm của người bị tại nạn:
không rõ □
- Tình trạng HIV: âm tính □ d dương tính □
không rõ □
- Tình trạng HBV: âm tính □ dương tính □
không rõ □
- Tình trạng HCV: âm tính □ dương tính □
không rõ □
13. Tiêm vacxin phòng viêm gan B: Có □ Chưa □
Mũi tiêm gần nhất: ....... ....... ........
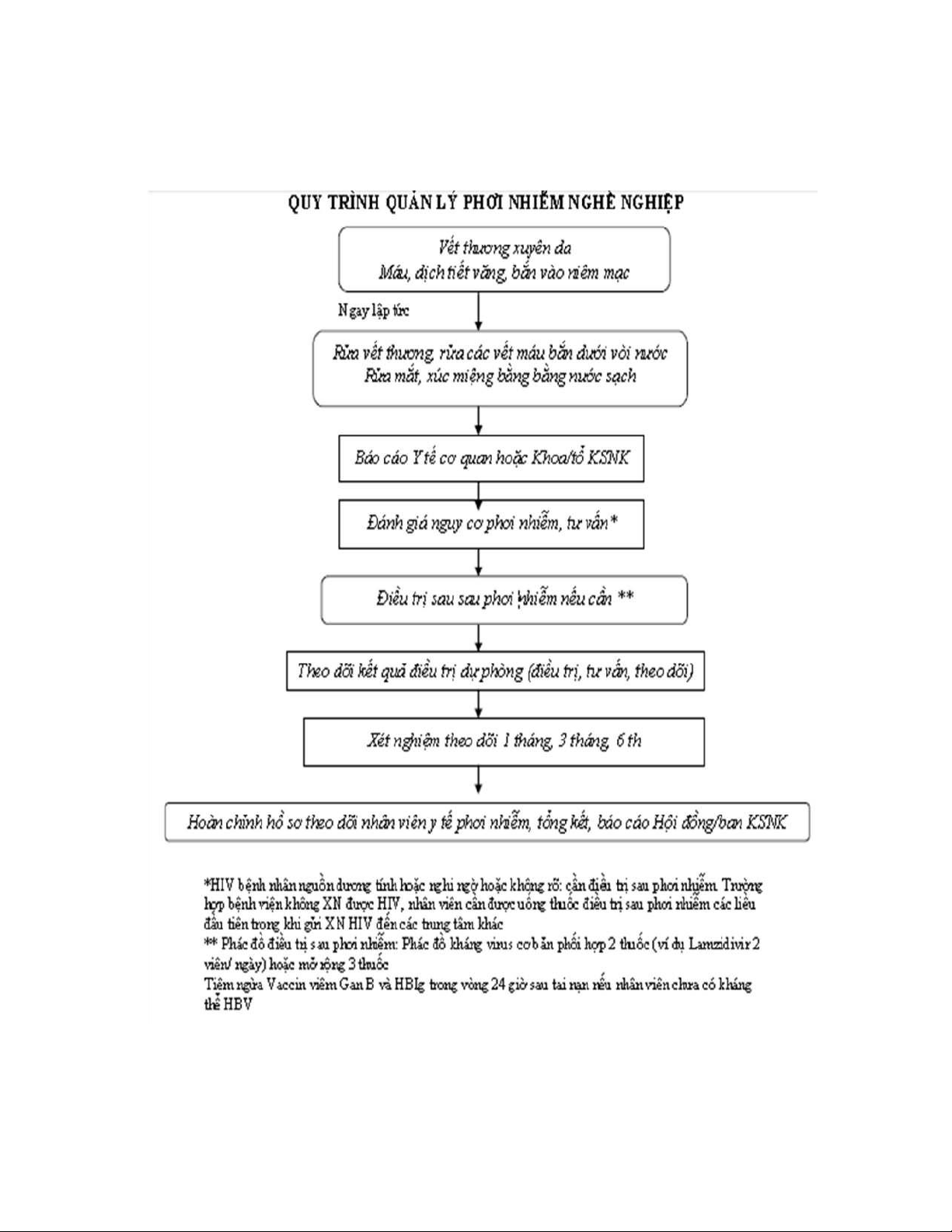
lOMoARcPSD|36067889
204
Downloaded by D?a (nyeonggot7@gmail.com)
Ngày........ tháng........năm 20..
Người thông báo
PHỤ LỤC 7: QUI TRÌNH QUẢN LÝ PHƠI NHIỄM NGHỀ NGHIỆP

lOMoARcPSD|36067889
205
Downloaded by D?a (nyeonggot7@gmail.com)
PHỤ LỤC 8: THÔNG TƯ 18/2009/TT-BYT VỀ HƯỚNG DẪN TỔ CHỨC THỰC
HIỆN CÔNG TÁC KIỂM SOÁT NHIỄM KHUẨN TRONG CÁC CƠ SỞ KHÁM
BỆNH, CHỮA BỆNH
BỘ Y TẾ
Số: 18 /2009/TT-BYT
CỘNG HOÀ XÃ HỘI CHỦ NGHĨA VIỆT NAM
Độc lập - Tự do - Hạnh phúc
Hà Nội, ngày 14 tháng 10 năm 2009
THÔNG TƯ
Hướng dẫn tổ chức thực hiện công tác kiểm soát nhiễm khuẩn trong các cơ sở khám
bệnh, chữa bệnh
Căn cứ Luật Bảo vệ sức khoẻ nhân dân ngày 11/6/1989;
Căn cứ Luật Phòng, chống bệnh truyền nhiễm ngày 21/11/2007;
Căn cứ Nghị định số 188/2007/NĐ-CP ngày 27/12/2007 của Chính phủ quy định chức
năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Căn cứ Quyết định số 153/2006/QĐ-TTg ngày 30/6/2006 phê duyệt Quy hoạch tổng
thể phát triển hệ thống Y tế Việt Nam giai đoạn đến năm 2010 và tầm nhìn đến năm 2020.
Bộ Y tế hướng dẫn tổ chức thực hiện công tác kiểm soát nhiễm khuẩn (nhiễm các
vi sinh vật gây bệnh) trong các cơ sở khám bệnh, chữa bệnh của Nhà nước và tư nhân như
sau:
CHƯƠNG I
CÁC KỸ THUẬT CHUYÊN MÔN VỀ KIỂM SOÁT NHIỄM KHUẨN
Điều 1. Vệ sinh tay
1. Thầy thuốc, nhân viên y tế, học sinh, sinh viên thực tập tại các cơ sở khám
chữa bệnh phải tuân thủ rửa tay đúng chỉ định và đúng kỹ thuật theo hướng dẫn của Bộ Y
tế.
2. Người bệnh, người nhà người bệnh và khách đến thăm phải rửa tay theo
quy định và hướng dẫn của cơ sở khám bệnh, chữa bệnh.
Điều 2. Thực hiện các quy định về vô khuẩn
1. Khi thực hiện phẫu thuật, thủ thuật và các kỹ thuật xâm lấn khác phải bảo đảm điều
kiện, phương tiện và kỹ thuật vô khuẩn theo đúng quy trình kỹ thuật của Bộ Y tế.
2. Các dụng cụ y tế sử dụng lại phải được khử khuẩn, tiệt khuẩn tập trung tại bộ phận
(đơn vị) tiệt khuẩn và phải bảo đảm vô khuẩn từ khâu tiệt khuẩn, lưu trữ, vận chuyển cho
tới khi sử dụng cho người bệnh.
3. Không dùng chung găng tay cho người bệnh, thay găng khi chuyển từ vùng cơ thể
nhiễm khuẩn sang vùng sạch trên cùng một người bệnh và khi thực hiện động tác kỹ thuật
vô khuẩn phải mang găng vô khuẩn.

lOMoARcPSD|36067889
206
Downloaded by D?a (nyeonggot7@gmail.com)
4. Nhân viên y tế tuyệt đối tuân thủ các quy định về vô khuẩn, phòng ngừa chuẩn và
phòng ngừa cách ly khi xâm nhập, làm việc ở các khu vực vô khuẩn.
Điều 3. Làm sạch, khử khuẩn, tiệt khuẩn dụng cụ và phương tiện chăm sóc, điều trị
1. Các dụng cụ, phương tiện, vật liệu y tế dùng trong phẫu thuật, thủ thuật và các kỹ
thuật xâm lấn khác phải được khử khuẩn, tiệt khuẩn và được kiểm soát chất lượng tiệt
khuẩn trước khi sử dụng theo hướng dẫn của Bộ Y tế.
2. Các dụng cụ, thiết bị, phương tiện chăm sóc và điều trị sau khi sử dụng cho mỗi
người bệnh nếu sử dụng lại phải được xử lý theo quy trình thích hợp.
3. Dụng cụ nhiễm khuẩn phải được xử lý (khử nhiễm) ban đầu tại các khoa trước khi
chuyển đến đơn vị (bộ phận) khử khuẩn, tiệt khuẩn.
4. Tại bộ phận (đơn vị) khử khuẩn, tiệt khuẩn tập trung, mọi dụng cụ phải được làm
sạch, khử khuẩn, đóng gói, tiệt khuẩn và lưu trữ theo đúng quy trình hướng dẫn của Bộ Y
tế.
5. Bộ phận (đơn vị) khử khuẩn, tiệt khuẩn tập trung phải có thiết bị làm sạch, khử
khuẩn, tiệt khuẩn cần thiết; phải có xe và thùng vận chuyển chuyên dụng để nhận dụng cụ
bẩn và chuyển dụng cụ vô khuẩn riêng tới các khoa phòng chuyên môn.
6. Các khoa, phòng chuyên môn phải có đủ phương tiện, xà phòng, hoá chất khử
khuẩn cần thiết để xử lý ban đầu dụng cụ nhiễm khuẩn và có tủ để bảo quản dụng cụ vô
khuẩn.
7. Dụng cụ đựng trong các bao gói, hộp đã quá hạn sử dụng, bao bì không còn nguyên
vẹn hoặc đã mở để sử dụng trong ngày nhưng chưa hết thì không được sử dụng cho người
bệnh mà phải tiệt khuẩn lại.
Điều 4. Thực hiện các biện pháp phòng ngừa cách ly
1. Cơ sở khám bệnh, chữa bệnh phải tuyên truyền, huấn luyện cho thầy thuốc,
nhân viên y tế, người bệnh, người nhà người bệnh, khách thăm thực hiện các biện pháp
phòng ngừa cách ly thích hợp.
2. Nhân viên y tế phải áp dụng các biện pháp Phòng ngừa chuẩn khi tiếp xúc
với máu, dịch sinh học khi chăm sóc, điều trị với mọi người bệnh không phân biệt bệnh
được chẩn đoán và áp dụng các dự phòng bổ sung theo đường lây.
3. Cơ sở khám bệnh, chữa bệnh phải thiết lập hệ thống quản lý, giám sát, phát
hiện, xử trí và báo cáo tai nạn rủi ro nghề nghiệp ở nhân viên y tế. Phối hợp chặt chẽ với
hệ thống y tế dự phòng cùng cấp để thông báo và xử lý dịch kịp thời.
4. Những người bệnh khi nghi ngờ hoặc xác định được căn nguyên gây bệnh
truyền nhiễm cần áp dụng ngay các biện pháp phòng ngừa cách ly thích hợp theo đúng quy
định của pháp luật về phòng, chống bệnh truyền nhiễm.
5. Thầy thuốc, nhân viên y tế làm việc trong các cơ sở khám bệnh, chữa bệnh
được tiêm phòng vắc xin phòng ngừa các bệnh truyền nhiễm như viêm gan B, cúm và các
bệnh truyền nhiễm nguy hiểm khác.
6. Những người bệnh nhiễm khuẩn do vi khuẩn đa kháng thuốc phải được áp
dụng biện pháp phòng ngừa cách ly phù hợp với đường lây truyền của bệnh.

lOMoARcPSD|36067889
207
Downloaded by D?a (nyeonggot7@gmail.com)
Điều 5. Giám sát phát hiện nhiễm khuẩn mắc phải và các bệnh truyền nhiễm
trong cơ sở y tế
1. Cơ sở khám bệnh, chữa bệnh tổ chức, giám sát, phát hiện và thông báo, báo
cáo các trường hợp nghi ngờ mắc bệnh truyền nhiễm tối nguy hiểm theo quy định của pháp
luật về phòng, chống bệnh truyền nhiễm
2. Tổ chức giám sát, phát hiện, báo cáo và lưu giữ số liệu về các trường hợp
nhiễm khuẩn mắc phải trong mỗi cơ sở khám bệnh, chữa bệnh và đưa ra các biện pháp can
thiệp kịp thời nhằm làm giảm nhiễm khuẩn liên quan đến chăm sóc y tế.
Điều 6. Vệ sinh môi trường và quản lý chất thải
1. Cơ sở khám bệnh, chữa bệnh phải:
a) Trang bị đầy đủ phương tiện vệ sinh môi trường thích hợp và chuyên
dụng như
tải lau, khăn lau, cây lau nhà, hoá chất vệ sinh, xe chuyên chở phương tiện vệ sinh.
b) Xây dựng lịch và quy trình vệ sinh môi trường phù hợp cho từng khu vực
theo
quy định và hướng dẫn của Bộ Y tế.
c) Tổ chức giám sát vi sinh tối thiểu 6 tháng một lần về không khí trong khu
vực có nguy cơ lây nhiễm cao, nguồn nước dùng trong điều trị và sinh hoạt theo quy
chuẩn kỹ thuật quốc gia.
d) Tổ chức thực hiện việc quản lý chất thải y tế theo đúng qui định.
đ) Có quy định và thực hiện vệ sinh tẩy uế buồng bệnh và các phương tiện chăm sóc
liên quan ngay sau khi người bệnh mắc các bệnh truyền nhiễm có khả năng gây dịch được
chuyển khoa, chuyển viện, ra viện hoặc tử vong.
e) Bảo đảm vệ sinh khoa phòng, vệ sinh ngoại cảnh và tổ chức diệt chuột,
diệt côn
trùng định kỳ theo quy định đảm bảo môi trường xanh, sạch, đẹp và an toàn.
2. Hộ lý và nhân viên làm công tác vệ sinh tại các cơ sở khám bệnh, chữa bệnh phải
được đào tạo về vệ sinh trong các cơ sở y tế theo chương trình đào tạo do Bộ Y tế ban hành.
Điều 7. Vệ sinh đối với người bệnh, người nhà người bệnh
1. Người bệnh, người nhà người bệnh (khi vào thăm và tham gia chăm sóc người
bệnh) phải mặc quần áo bệnh viện theo quy chế trang phục y tế và sử dụng đồ dùng riêng
cho từng cá nhân.
2. Trước khi phẫu thuật, người bệnh phải được vệ sinh thân thể theo hướng dẫn quy
trình kỹ thuật của Bộ Y tế.
Điều 8. Vệ sinh an toàn thực phẩm
1. Khoa (tổ) kiểm soát nhiễm khuẩn có trách nhiệm giám sát việc thực hiện các quy
định của pháp luật về vệ sinh an toàn thực phẩm tại nơi ăn, uống, chế biến thực phẩm trong
cơ sở khám bệnh, chữa bệnh.
2. Cơ sở trực tiếp chế biến và phân phối thức ăn, nước uống trong cơ sở khám bệnh,
chữa bệnh phải có giấy chứng nhận đủ điều kiện vệ sinh an toàn thực phẩm và người làm

lOMoARcPSD|36067889
208
Downloaded by D?a (nyeonggot7@gmail.com)
việc trực tiếp trong cơ sở này được kiểm tra sức khoẻ định kỳ và thực hiện đúng quy định
của pháp luật về vệ sinh an toàn thực phẩm.
Điều 9. Quản lý và sử dụng đồ vải
1. Cơ sở khám bệnh, chữa bệnh phải thực hiện đúng quy chế trang phục y tế
cho người bệnh, người nhà và nhân viên y tế; có lịch thay đồ vải và thực hiện việc thay đồ
vải cho người bệnh hàng ngày và khi cần.
2. Đồ vải của cơ sở khám bệnh, chữa bệnh phải được giặt, khử khuẩn tập
trung. Các đồ vải nhiễm khuẩn, đồ vải có máu và dịch tiết sinh học phải thu gom, vận
chuyển và xử lý riêng đảm bảo an toàn.
3. Đồ vải sạch phải được bảo quản trong các tủ sạch, đồ vải phục vụ chuyên
môn phải bảo đảm quy cách, chất lượng và đáp ứng yêu cầu vô khuẩn.
4. Cơ sở khám bệnh, chữa bệnh trang bị xe đẩy và thùng vận chuyển riêng để
nhận đồ vải nhiễm khuẩn và chuyển đồ vải đã giặt sạch đến các khoa, phòng chuyên môn.
Điều 10. Vệ sinh trong việc bảo quản, ướp, mai táng, di chuyển thi thể khi người
bệnh tử vong
Việc bảo quản, ướp, mai táng, di chuyển thi hài phải thực hiện theo đúng quy định của Bộ
Y tế tại Thông tư số 02/2009/TT-BYT ngày 26/5/2009 về Hướng dẫn vệ sinh trong hoạt
động mai táng và hỏa táng.
CHƯƠNG II
CÁC ĐIỀU KIỆN BẢO ĐẢM CÔNG TÁC
KIỂM SOÁT NHIỄM KHUẨN
Điều 11. Cơ sở vật chất
Cơ sở khám bệnh, chữa bệnh phải:
1. Được thiết kế và trang bị cơ sở vật chất để bảo đảm yêu cầu kiểm soát
nhiễm khuẩn. Khi xây mới hoặc sửa chữa cải tạo có sự tham gia tư vấn của khoa hoặc cán
bộ làm công tác kiểm soát nhiễm khuẩn.
2. Có bộ phận (đơn vị) khử khuẩn - tiệt khuẩn tập trung đạt tiêu chuẩn: Thiết
kế một chiều; ngăn cách rõ ba khu vực nhiễm khuẩn, sạch và vô khuẩn; dựa vào phân hạng
và phân cấp điều trị để trang bị các phương tiện xử lý dụng cụ phù hợp như: máy rửa-khử
khuẩn, máy hấp ướt, máy tiệt khuẩn nhiệt độ thấp, máy sấy khô, đóng gói dụng cụ; các
phương tiện làm sạch, hoá chất, các test kiểm tra chất lượng tiệt khuẩn; các buồng, tủ, giá
kê để bảo quản dụng cụ tiệt khuẩn.
3. Có nhà giặt thiết kế một chiều, đủ trang bị và phương tiện như máy giặt,
máy sấy, phương tiện là (ủi) đồ vải, xe vận chuyển đồ vải bẩn, sạch; bể (thùng) chứa hoá
chất khử khuẩn để ngâm đồ vải nhiễm khuẩn, tủ lưu giữ đồ vải; xà phòng giặt, hóa chất
khử khuẩn. Cơ sở khám bệnh, chữa bệnh có thể hợp đồng với Công ty có chức năng giặt
khử khuẩn đồ vải y tế để bảo đảm việc giặt và cung cấp đồ vải đáp ứng yêu cầu phục vụ
người bệnh và chuyên môn.
4. Có cơ sở hạ tầng để bảo đảm xử lý an toàn chất thải lỏng, chất thải rắn và
chất thải khí y tế theo Quy định về quản lý chất thải y tế.

lOMoARcPSD|36067889
209
Downloaded by D?a (nyeonggot7@gmail.com)
5. Các khoa phải có đủ buồng tắm, buồng vệ sinh, nước sạch, phương tiện rửa
cho người bệnh, người nhà và nhân viên y tế.
6. Mỗi khoa phải có ít nhất một buồng để đồ bẩn và xử lý dụng cụ y tế.
7 Buồng phẫu thuật và buồng chăm sóc đặc biệt được trang bị hệ thống thông khí,
lọc khí thích hợp, đảm bảo yêu cầu vô khuẩn.
8. Khoa lâm sàng phải có ít nhất một buồng cách ly được trang bị các phương
tiện cách ly theo hướng dẫn của Bộ Y tế để cách ly người bệnh có nguy cơ phát tán tác
nhân gây bệnh truyền nhiễm nguy hiểm.
9. Khoa lâm sàng phải có ít nhất một buồng thủ thuật có đủ trang thiết bị, thiết
kế đáp ứng yêu cầu kiểm soát nhiễm khuẩn: có bồn rửa tay, vòi nước, nước sạch, xà phòng
hoặc dung dịch rửa tay, khăn lau tay, bàn chải chà tay, bàn làm thủ thuật, tủ đựng dụng cụ
vô khuẩn, thùng đựng chất thải.
10. Phòng xét nghiệm phải bảo đảm điều kiện an toàn sinh học phù hợp với
từng cấp độ và chỉ được tiến hành xét nghiệm trong phạm vi chuyên môn theo quy định
của Luật về phòng, chống bệnh truyền nhiễm.
11. Khoa truyền nhiễm phải có đủ phương tiện phòng ngừa lây truyền bệnh và
có khoảng cách an toàn với các khoa, phòng khác và khu dân cư theo quy định của pháp
luật về phòng, chống bệnh truyền nhiễm.
12. Cơ sở vật chất chế biến, phân phối thực phẩm trong bệnh viện phải được
xây dựng và thiết kế theo đúng các quy định pháp luật về vệ sinh, an toàn thực phẩm. Điều
12. Trang thiết bị và phương tiện
Cơ sở khám bệnh, chữa bệnh phải được trang bị đủ các trang thiết bị và phương tiện
dưới đây để bảo đảm yêu cầu kiểm soát nhiễm khuẩn:
1. Bảo đảm các phương tiện vệ sinh môi trường đầy đủ và phù hợp:
a) Phương tiện rửa tay: bồn rửa tay, phương tiện sát khuẩn tay, khăn
lau tay sạch
dùng một lần và hóa chất rửa tay.
b) Có đủ phương tiện vệ sinh chuyên dụng bảo đảm cho công việc vệ
sinh cơ sở
khám bệnh, chữa bệnh hiệu quả.
c) Trường hợp cơ sở khám bệnh, chữa bệnh hợp đồng với Công ty
cung cấp dịch vụ vệ sinh công nghiệp thì hợp đồng phải xác định rõ yêu cầu về
trang thiết bị, hóa chất, tiêu chuẩn vệ sinh, quy trình vệ sinh, đào tạo nhân viện vệ
sinh theo chương trình tài liệu của Bộ Y tế và kiểm tra đánh giá chất lượng.
d) Có đủ phương tiện thu gom, vận chuyển, lưu giữ chất thải. Thùng,
túi lưu giữ
chất thải phải bảo đảm đủ số lượng, chất lượng và đúng mầu quy định.
2. Khoa kiểm soát nhiễm khuẩn được trang bị các phương tiện văn phòng để phục vụ
công tác giám sát, đào tạo như máy vi tính, máy in; các phương tiện khác phục vụ công tác
kiểm tra, đánh giá chất lượng môi trường và kiểm soát nhiễm khuẩn.

lOMoARcPSD|36067889
210
Downloaded by D?a (nyeonggot7@gmail.com)
3. Cơ sở chế biến thực phẩm và phân phối xuất ăn trong bệnh viện phải có đầy đủ
trang thiết bị và phương tiện theo đúng các quy định pháp luật về vệ sinh an toàn thực
phẩm.
Điều 13. Nhân lực chuyên trách kiểm soát nhiễm khuẩn
Cơ sở khám bệnh, chữa bệnh phải bảo đảm nhân lực cho Khoa (tổ) kiểm soát nhiễm
khuẩn hoạt động. Ngoài nhân lực cho các bộ phận như khử khuẩn, tiệt khuẩn, giặt là, bộ
phận giám sát nhiễm khuẩn phải bảo đảm tối thiểu 01 nhân lực được đào tạo về kiểm soát
nhiễm khuẩn/150 giường bệnh.
Điều 14. Đào tạo nâng cao kiến thức, kỹ năng thực hành kiểm soát nhiễm khuẩn
cho cán bộ nhân viên y tế
1. Thầy thuốc, nhân viên của Khoa (tổ) kiểm soát nhiễm khuẩn phải được đào
tạo chuyên khoa và thường xuyên cập nhật kiến thức, kỹ năng thực hành kiểm soát nhiễm
khuẩn.
2. Thầy thuốc, nhân viên của cơ sở khám bệnh, chữa bệnh phải được đào tạo
về các quy trình kỹ thuật chuyên môn kiểm soát nhiễm khuẩn, sử dụng đúng và thành thạo,
các phương tiện phòng hộ cá nhân.
CHƯƠNG III
HỆ THỐNG TỔ CHỨC, NHIỆM VỤ VÀ QUYỀN HẠN
Điều 15: Hệ thống tổ chức kiểm soát nhiễm khuẩn tại cơ sở khám bệnh, chữa
bệnh
1. Các bệnh viện phải thiết lập hệ thống tổ chức kiểm soát nhiễm khuẩn, bao gồm:
a) Hội đồng (ban) kiểm soát nhiễm khuẩn
b) Khoa (tổ) kiểm soát nhiễm khuẩn
c) Mạng lưới kiểm soát nhiễm khuẩn.
2. Các cơ sở khám bệnh, chữa bệnh khác phải thiết lập hệ thống tổ chức kiểm soát
nhiễm khuẩn theo quy định tại điểm a và điểm c khoản 1 của Điều này và có cán bộ phụ
trách về kiểm soát nhiễm khuẩn.
Điều 16. Tổ chức và nhiệm vụ của Hội đồng (Ban) kiểm soát nhiễm khuẩn
1. Tổ chức:
a) Hội đồng (ban) kiểm soát nhiễm khuẩn do Giám đốc (Thủ trưởng) cơ sở
khám bệnh, chữa bệnh ra quyết định thành lập. Hội đồng bao gồm Chủ tịch, một Phó Chủ
tịch, một Uỷ viên thường trực và các uỷ viên.
b) Chủ tịch Hội đồng kiểm soát nhiễm khuẩn là lãnh đạo của cơ sở khám
bệnh, chữa bệnh. Phó Chủ tịch Hội đồng hoặc Uỷ viên thường trực là Trưởng khoa kiểm
soát nhiễm khuẩn hoặc Tổ trưởng tổ kiểm soát nhiễm khuẩn hay một lãnh đạo khoa, phòng
có kinh nghiệm trong lĩnh vực kiểm soát nhiễm khuẩn.
c) Uỷ viên của Hội đồng kiểm soát nhiễm khuẩn là đại diện của các khoa lâm
sàng và cận lâm sàng; các phòng Kế hoạch tổng hợp, phòng Điều dưỡng, phòng Hành
chính quản trị, Phòng Tài chính kế toán, Phòng Tổ chức cán bộ, Phòng Vật tư thiết bị Y tế
và các bộ phận liên quan khác.

lOMoARcPSD|36067889
211
Downloaded by D?a (nyeonggot7@gmail.com)
2. Nhiệm vụ:
a) Xem xét, đề xuất, tư vấn cho Giám đốc (thủ trưởng) đơn vị xây
dựng, sửa đổi, bổ sung các quy định kỹ thuật chuyên môn về kiểm soát nhiễm khuẩn
phù hợp với quy định của Bộ Y tế.
b) Tư vấn cho Giám đốc (thủ trưởng) đơn vị về kế hoạch phát triển
công tác kiểm
soát nhiễm khuẩn, phòng ngừa nhiễm khuẩn liên quan đến chăm sóc y tế, dịch bệnh; tư
vấn sửa chữa, thiết kế, xây dựng mới các công trình y tế trong đơn vị phù hợp với nguyên
tắc kiểm soát nhiễm khuẩn.
c) Tổ chức huấn luyện, nghiên cứu khoa học, chỉ đạo tuyến và tuyên
truyền thuộc
về kiểm soát nhiễm khuẩn trong phạm vi đơn vị quản lý.
Điều 17. Tổ chức, nhiệm vụ Khoa (tổ) kiểm soát nhiễm khuẩn
1. Tổ chức:
a) Các cơ sở khám bệnh, chữa bệnh có từ 150 giường bệnh hoặc bệnh viện
hạng II trở lên phải thành lập Khoa kiểm soát nhiễm khuẩn; nếu có dưới 150 giường bệnh
thành lập Tổ kiểm soát nhiễm khuẩn; các phòng khám đa khoa và các trạm y tế cần có nhân
viên phụ trách công tác kiểm soát nhiễm khuẩn.
b) Khoa kiểm soát nhiễm khuẩn tùy theo quy mô bệnh viện có các bộ phận
sau:
hành chính-giám sát; khử khuẩn-tiệt khuẩn; giặt là và các bộ phận khác do Giám đốc quyết
định.
c) Lãnh đạo khoa (tổ): Có Trưởng khoa (tổ trưởng), các Phó trưởng khoa và
Điều dưỡng trưởng khoa. Trưởng khoa (tổ trưởng) có trình độ đại học trở lên thuộc chuyên
ngành y, điều dưỡng hoặc dược và được đào tạo về kiểm soát nhiễm khuẩn.
2. Nhiệm vụ:
a) Xây dựng kế hoạch kiểm soát nhiễm khuẩn định kỳ và hàng năm để trình
Hội đồng (ban) Kiểm soát nhiễm khuẩn thẩm định trước khi Giám đốc (thủ trưởng) phê
duyệt và tổ chức thực hiện.
b) Đầu mối xây dựng các quy định, quy trình kiểm soát nhiễm khuẩn trên cơ
sở các quy định, hướng dẫn chung của Bộ Y tế và trình Giám đốc (thủ trưởng) đơn vị phê
duyệt và tổ chức thực hiện.
c) Đầu mối phối hợp với các khoa, phòng liên quan giám sát công tác kiểm
soát
nhiễm khuẩn, bao gồm:
- Phát hiện, giám sát và báo cáo dịch bệnh truyền nhiễm theo quy định của
pháp luật về phòng, chống bệnh truyền nhiễm.
- Phát hiện, nhận báo cáo các trường hợp nhiễm khuẩn liên quan đến chăm
sóc y tế từ các khoa lâm sàng và kết quả nuôi cấy vi khuẩn từ khoa Vi sinh (xét nghiệm)
và đề xuất các giải pháp can thiệp kịp thời.
- Theo dõi và báo cáo các vi khuẩn kháng thuốc.

lOMoARcPSD|36067889
212
Downloaded by D?a (nyeonggot7@gmail.com)
d) Kiểm tra, đôn đốc cán bộ, viên chức, hợp đồng lao động, giáo viên, học
sinh, sinh viên, người bệnh, người nhà người bệnh và khách thực hiện đúng quy định kiểm
soát nhiễm khuẩn trong công tác khám, chữa bệnh.
đ) Tuyên truyền, huấn luyện, nghiên cứu khoa học, tham gia hợp tác quốc tế và chỉ
đạo tuyến dưới về kiểm soát nhiễm khuẩn.
e) Quản lý, giám sát các hoạt động khử khuẩn, tiệt khuẩn, giặt là, cung cấp
dụng cụ vô khuẩn, hoá chất sát khuẩn, khử khuẩn, đồ vải và vật tư tiêu hao phục vụ công
tác kiểm soát nhiễm khuẩn trong toàn đơn vị.
g) Theo dõi, đánh giá, báo cáo phơi nhiễm và tai nạn rủi ro nghề nghiệp liên quan
đến tác nhân vi sinh vật của thầy thuốc, nhân viên y tế.
h) Tham gia cùng Khoa vi sinh, Khoa dược và các khoa lâm sàng theo dõi vi khuẩn
kháng thuốc và sử dụng kháng sinh hợp lý.
i) Phối hợp với các khoa, phòng, các thành viên mạng lưới kiểm soát nhiễm khuẩn
phát hiện, giải quyết các vấn đề liên quan tới công tác kiểm soát nhiễm khuẩn.
Điều 18. Tổ chức và nhiệm vụ của các thành viên mạng lưới kiểm soát nhiễm
khuẩn
1. Tổ chức: Gồm đại diện các khoa lâm sàng và cận lâm sàng; mỗi khoa cử ít
nhất một bác sĩ hoặc một điều dưỡng, hộ sinh tham gia mạng lưới kiểm soát nhiễm
khuẩn hoạt động dưới sự chỉ đạo chuyên môn của Khoa (tổ) kiểm soát nhiễm khuẩn.
Các thành viên thường xuyên được huấn luyện cập nhật chuyên môn về kiểm soát
nhiễm khuẩn.
2. Nhiệm vụ:
a) Tham gia, phối hợp tổ chức thực hiện công tác kiểm soát nhiễm khuẩn tại đơn vị.
b) Tham gia kiểm tra, giám sát, đôn đốc các thầy thuốc, nhân viên tại đơn vị thực
hiện các quy định, quy trình chuyên môn liên quan đến kiểm soát nhiễm khuẩn.
Điều 19. Nhiệm vụ và quyền hạn của Trưởng khoa (tổ) kiểm soát nhiễm
khuẩn.
1. Nhiệm vụ: chịu trách nhiệm trước Giám đốc (thủ trưởng) cơ sở khám,
chữa bệnh về công tác kiểm soát nhiễm khuẩn trong đơn vị:
a) Tổ chức thực hiện đầy đủ các nhiệm vụ của khoa kiểm soát nhiễm khuẩn.
b) Lập kế hoạch công tác kiểm soát nhiễm khuẩn trình Giám đốc phê duyệt và tổ chức thực
hiện.
c) Chỉ đạo công tác giám sát, phát hiện và đề xuất giải pháp can thiệp kịp thời nhằm kiểm
soát những trường hợp nhiễm khuẩn liên quan đến chăm sóc y tế và những bệnh có nguy
cơ lây lan thành dịch.
d) Tham gia xây dựng các quy định, quy trình kiểm soát nhiễm khuẩn và chỉ đạo việc kiểm
tra, đôn đốc thực hiện.
đ) Đề xuất kế hoạch mua sắm, định mức và tiêu chuẩn kỹ thuật các thiết bị, vật tư tiêu
hao, hoá chất phục vụ công tác kiểm soát nhiễm khuẩn trong toàn đơn vị.

lOMoARcPSD|36067889
213
Downloaded by D?a (nyeonggot7@gmail.com)
e) Tham gia tuyên truyền, hướng dẫn, huấn luyện kiến thức và kỹ năng kiểm soát nhiễm
khuẩn cho nhân viên y tế, học sinh, sinh viên y, người bệnh, người nhà người bệnh và
khách thăm.
g) Tổ chức nghiên cứu khoa học, huấn luyện và chỉ đạo tuyến về công tác kiểm soát nhiễm
khuẩn.
h) Phối hợp với các khoa, phòng có liên quan đánh giá hiệu quả thực hiện các kỹ thuật
chuyên môn kiểm soát nhiễm khuẩn.
i) Tổng kết, báo cáo hoạt động và kết quả công tác kiểm soát nhiễm khuẩn trong
toàn đơn vị.
2. Quyền hạn:
a) Thực hiện quyền hạn chung của Trưởng Khoa.
b) Kiểm tra và yêu cầu các khoa, phòng, cá nhân thực hiện đúng các qui định về công tác
kiểm soát nhiễm khuẩn.
c) Đề xuất với Giám đốc (thủ trưởng) khen thưởng, kỷ luật các cá nhân và tập thể có thành
tích hoặc vi phạm các kỹ thuật chuyên môn về kiểm soát nhiễm khuẩn của Thông tư
này.
d) Là uỷ viên thường trực Hội đồng Kiểm soát nhiễm khuẩn, uỷ viên Hội đồng quản lý chất
lượng (nếu có), Hội đồng thuốc và điều trị.
Điều 20: Nhiệm vụ và quyền hạn của Điều dưỡng trưởng Khoa kiểm soát nhiễm
khuẩn 1. Nhiệm vụ:
a) Thực hiện nhiệm vụ chung của điều dưỡng trưởng khoa.
b) Giúp Trưởng khoa thực hiện các nhiệm vụ của Khoa kiểm soát nhiễm khuẩn.
c) Giúp Trưởng khoa lập kế hoạch quản lý trang thiết bị, sử dụng vật tư tiêu hao, hoá chất
phục vụ cho hoạt động chuyên môn tại khoa.
d) Tham gia xây dựng các quy định, quy trình kiểm soát nhiễm khuẩn và kiểm tra,
giám sát việc thực hiện.
e) Thực hiện những nhiệm vụ khác theo sự phân công của Trưởng khoa kiểm soát nhiễm
khuẩn.
2. Quyền hạn: Có quyền hạn như các Điều dưỡng trưởng khoa khác và có quyền kiểm
tra giám sát các hoạt động kiểm soát nhiễm khuẩn tại các khoa, phòng trong cơ sở khám
bệnh, chữa bệnh.
Điều 21: Nhiệm vụ và quyền hạn của các thầy thuốc, nhân viên chuyên môn Khoa
(tổ) kiểm soát nhiễm khuẩn
1. Nhiệm vụ:
a) Thực hiện đúng các quy định về kiểm soát nhiễm khuẩn .
b) Tham gia xây dựng các quy định, quy trình kiểm soát nhiễm khuẩn và kiểm tra,
giám sát việc thực hiện.
c) Thực hiện giám sát, phát hiện, theo dõi, tổng hợp tình hình nhiễm khuẩn liên
quan đến chăm sóc y tế tại các khoa phòng.

lOMoARcPSD|36067889
214
Downloaded by D?a (nyeonggot7@gmail.com)
d) Quản lý các trang thiết bị, vật tư, hoá chất phục vụ cho hoạt động chuyên môn
khi được phân công.
đ) Thực hiện nhiệm vụ khác theo sự phân công của Trưởng khoa
2.Quyền hạn:
Kiểm tra, giám sát việc thực hiện Thông tư hướng dẫn tổ chức thực hiện công tác
kiểm soát nhiễm khuẩn đối với các cá nhân và các khoa theo sự phân công của Trưởng
khoa kiểm soát nhiễm khuẩn.
CHƯƠNG IV
TRÁCH NHIỆM THỰC HIỆN
Điều 22. Trách nhiệm của Giám đốc (thủ trưởng) cơ sở khám bệnh, chữa bệnh
1. Chỉ đạo và tổ chức thực hiện Thông tư hướng dẫn tổ chức thực hiện công
tác kiểm soát nhiễm khuẩn trong các cơ sở khám bệnh, chữa bệnh. Xây dựng và ban hành
các qui định cụ thể về các kỹ thuật chuyên môn kiểm soát nhiễm khuẩn phù hợp với thực tế
của đơn vị theo hướng dẫn của Thông tư này.
2. Đầu tư kinh phí thường xuyên hàng năm đủ cho công tác kiểm soát nhiễm
khuẩn.
3. Bảo đảm đủ nhân lực, phương tiện, thiết bị, hoá chất, vật tư cho việc thực
hành chuyên môn, kiểm soát nhiễm khuẩn, quản lý chất thải và vệ sinh, bảo đảm cơ sở khám
bệnh, chữa bệnh xanh, sạch, đẹp.
4. Chỉ đạo việc tổ chức huấn luyện, đào tạo, nghiên cứu khoa học, kiểm tra,
giám sát thực hiện công tác kiểm soát nhiễm khuẩn.
5. Bảo đảm an toàn và phòng ngừa lây bệnh truyền nhiễm cho nhân viên y tế
và cho người bệnh, nhất là trong các tình huống có dịch bệnh.
6. Phát động phong trào thi đua và thực hiện khen thưởng, kỷ luật về công tác
kiểm soát nhiễm khuẩn.
Điều 23: Trách nhiệm của Hội đồng Kiểm soát nhiễm khuẩn
1. Tư vấn cho Giám đốc (thủ trưởng) cơ sở khám bệnh, chữa bệnh về các hoạt
động kiểm soát nhiễm khuẩn.
2. Xem xét các đề xuất của Khoa (tổ) kiểm soát nhiễm khuẩn và thành viên
Hội đồng Kiểm soát nhiễm khuẩn để tham mưu cho Giám đốc (thủ trưởng) cơ sở khám
bệnh, chữa bệnh về kế hoạch, bổ sung sửa đổi các quy định, quy trình và các vấn đề liên
quan đến kiểm soát nhiễm khuẩn.
3. Đưa ra những ý kiến và đề xuất liên quan đến kiểm soát nhiễm khuẩn khi
được Giám đốc (thủ trưởng) cơ sở khám bệnh, chữa bệnh yêu cầu.
Điều 24. Trách nhiệm của các phòng chức năng
Phòng Điều dưỡng, phòng Kế hoạch tổng hợp và các phòng liên quan phối hợp với
Khoa (tổ) kiểm soát nhiễm khuẩn xây dựng các quy định, quy trình kiểm soát nhiễm khuẩn
và thực hiện kiểm tra, giám sát liên quan đến công tác kiểm soát nhiễm khuẩn.
Điều 25. Trách nhiệm của các Trưởng khoa trong cơ sở khám bệnh, chữa bệnh
1. Tổ chức thực hiện các quy định, quy trình kiểm soát nhiễm khuẩn.

lOMoARcPSD|36067889
215
Downloaded by D?a (nyeonggot7@gmail.com)
2. Tổ chức hướng dẫn người bệnh, người nhà người bệnh, khách đến thăm
thực hiện các quy định kiểm soát nhiễm khuẩn người bệnh, người nhà người bệnh và khách
tới thăm.
3. Phối hợp với Khoa (tổ) kiểm soát nhiễm khuẩn tổ chức huấn luyện, giám
sát, đánh giá công tác kiểm soát nhiễm khuẩn tại khoa.
4. Phát hiện và thông báo kịp thời các trường hợp nhiễm khuẩn mắc phải tại
khoa cho Khoa (tổ) kiểm soát nhiễm khuẩn và Giám đốc (thủ trưởng) cơ sở khám, chữa
bệnh. Phối hợp với Khoa (tổ) kiểm soát nhiễm khuẩn tiến hành giám sát, xác định các trường
hợp dịch bệnh, nhiễm khuẩn bệnh viện và vi khuẩn kháng thuốc tại khoa.
Điều 26. Trách nhiệm của các điều dưỡng trưởng khoa
1. Kiểm tra đôn đốc thầy thuốc, nhân viên y tế, người bệnh, người nhà, học
sinh, sinh viên, cán bộ y tế đến học tập tuân thủ quy định, quy trình kiểm soát nhiễm khuẩn
trong chăm sóc và điều trị.
2. Hướng dẫn, kiểm tra việc tuân thủ rửa tay của thầy thuốc, nhân viên y tế,
người bệnh, người nhà người bệnh và khách tới thăm.
3. Quản lý, hướng dẫn, giám sát sử dụng các phương tiện phòng hộ cá nhân,
bảo đảm đúng mục đích, đúng đối tượng và hiệu quả kiểm soát nhiễm khuẩn.
4. Phân công điều dưỡng hoặc hộ sinh tham gia mạng lưới kiểm soát nhiễm
khuẩn.
Điều 27. Trách nhiệm của Khoa vi sinh (xét nghiệm)
1. Phối hợp với Khoa (tổ) kiểm soát nhiễm khuẩn thực hiện điều tra giám sát
nhiễm khuẩn mắc phải và môi trường.
2. Thông báo kịp thời cho Khoa (tổ) kiểm soát nhiễm khuẩn và khoa lâm
sàng về kết quả nuôi cấy vi khuẩn và tình hình kháng thuốc của các vi khuẩn gây bệnh
theo quy định.
Điều 28. Trách nhiệm của Khoa Dược
1. Cung cấp thông tin về hoá chất khử khuẩn, thuốc kháng sinh và tình hình
sử dụng thuốc kháng sinh an toàn hợp lý của cơ sở khám bệnh, chữa bệnh cho Khoa (tổ)
kiểm soát nhiễm khuẩn.
2. Phối hợp cùng Khoa (tổ) kiểm soát nhiễm khuẩn đề xuất mua sắm, cung
cấp và sử dụng hoá chất, vật tư tiêu hao đáp ứng công tác kiểm soát nhiễm khuẩn.
Điều 29. Trách nhiệm của thầy thuốc, nhân viên y tế, giáo viên, học sinh, sinh
viên thực tập tại các cơ sở khám bệnh, chữa bệnh
1. Tham gia các lớp huấn luyện, bồi dưỡng kiến thức về kiểm soát nhiễm khuẩn.
2. Thực hiện đúng các quy trình, quy định về kiểm soát nhiễm khuẩn.
Điều 30. Trách nhiệm của người bệnh, người nhà người bệnh và khách tới thăm
1. Thực hiện đúng các quy định về giờ thăm, biện pháp cách ly theo quy định và
hướng dẫn của cơ sở khám bệnh, chữa bệnh.
2. Thực hiện các quy định về vệ sinh cá nhân và vệ sinh bệnh viện, phân loại chất thải
và các quy định khác của cơ sở khám bệnh, chữa bệnh.

lOMoARcPSD|36067889
216
Downloaded by D?a (nyeonggot7@gmail.com)
3. Người mắc, người bị nghi ngờ mắc bệnh truyền nhiễm thuộc nhóm A và một số
bệnh thuộc nhóm B do Bộ trưởng Bộ Y tế quy định phải tuân thủ chế độ điều trị, cách ly,
di chuyển hoặc ra viện theo quy định của cơ sở khám bệnh, chữa bệnh.
CHƯƠNG V
ĐIỀU KHOẢN THI HÀNH
Điều 31. Hiệu lực thi hành
1. Thông tư này có hiệu lực từ ngày 01/12/2009.
2. Bãi bỏ Quy chế Chống nhiễm khuẩn, Quy chế công tác khoa Chống nhiễm khuẩn và
Quy chế chức năng, nhiệm vụ của Trưởng khoa Chống nhiễm khuẩn trong Quy chế Bệnh
viện ban hành kèm theo Quyết định số 1895/1997/BYT-QĐ ngày 19/9/1997 của Bộ
trưởng Bộ Y tế.
Điều 32. Trách nhiệm tổ chức thực hiện
Các ông, bà: Chánh Văn phòng Bộ, Cục trưởng Cục Quản lý khám, chữa bệnh,
Chánh Thanh tra Bộ, Vụ trưởng các Vụ, Cục trưởng các Cục thuộc Bộ Y tế, Giám đốc
bệnh viện, Viện có giường bệnh trực thuộc Bộ Y tế, Giám đốc Sở Y tế tỉnh, thành phố trực
thuộc Trung ương và Thủ trưởng y tế các ngành chịu trách nhiệm tổ chức thực hiện, kiểm
tra đánh giá việc thực hiện Thông tư này./.
Nơi nhận: KT. BỘ TRƯỞNG
- Như Điều 32; THỨ TRƯỞNG
- Văn phòng Chính phủ (Phòng Công báo,
Website CP);
- Bộ Tư pháp (Cục kiểm tra văn bản QPPL);
- Bộ trưởng (để Báo cáo)
- Các Thứ trưởng (để biết);
- Website Bộ Y tế;
- Lưu: VT, KCB, TCCB, PC. Nguyễn Thị Xuyên

lOMoARcPSD|36067889
Downloaded by D?a (nyeonggot7@gmail.com)
Bấm Tải xuống để xem toàn bộ.




