








Preview text:
lOMoAR cPSD| 59416725
X T NGHIỆM ĐIỆN GIẢI 1. Ph n bố của cÆc chất điện
Chất chống đông: EDTA không dùng đ/l các chất ĐG vì EDTA thường døng l muối Kali, v vậy sẽ l m tăng giải
kali giả tạo. đồng thời EDTA tạo phức với Ca2+, l m giảm nồng độ Ca++. Chống đông Sodium Natri l m sai số thừa natri. Mẫu bp:
- chậm tách h/thanh hay h/tương sẽ ảnh hưởng tới kq Kali mÆu.
- Vỡ HC, một số chất h a tan c nồng độ cao như Hb, mỡ mÆu cao cũng làm nhiễu kq ĐG.
Ý nghĩa lâm sàng của cÆc chất điện giải Na+
2. Mẫu bệnh phẩm:
Na+ l cation ch nh của dịch ngoại b o
H/thanh hoặc h/tương chống đông bằng lithiheparin, khi đ/lượng Natri kh ng døng chống đông sodium
[Na+] bình thường trong mÆu : 135-150 mmol/L
heparin. Kh ng døng chất chống đông EDTA vì làm sai số thừa K+, giảm Ca++, vỡ HC gây tăng k+ mÆu giả
Hấp thu ở ruột non v b i tiết qua thận tạo
Chịu sự kiểm soÆt của Aldosteron v ANF(yếu tố b i niệu tâm nhĩ- Atrio Natriuretic Factor), chức năng
3. Các phương pháp đo: ch nh:
Phương pháp đo điện cực chọn lọc trực tiếp/giÆn tiếp: Đây là PP phổ biến hiện nay, cho kq nhanh v ch
- Duy tr ALTT của mÆu v cÆc dịch khÆc nh xÆc - Duy tr c n bằng acid-base
Phương pháp quang kế ngọn lửa: t sử dụng v dễ xảy ra chÆy nổ v sai số lớn
- Dẫn truyền TK cơ tăng Na+ mÆu:
Phương pháp khác (enzym, đo quang):t døng
- Do mÆu bị cô đặc: Mất nước ngo i thận ( mồ hội, sốt, tiŒu chảy…); mất nước tại thận (đái nhạt, đái
4. NguyŒn l đo điện cực chọn lọc ion (Ion selective electrode - ISE) đường)
▪ Dựa trŒn sự tương tác của ion chuyển động tự do trong mẫu thử với chất nhạy cảm ở m ng chọn lọc
- thừa Na+: ăn nhiều muối, truyền nhiều dịch ưu trương (NaCl, NaHCO3) ion của điện cực.
Triệu chứng của tăng natri máu: l cÆc RLTK do sự di chuyển nước từ tế b o ra huyết tương:
▪ M ng n y chỉ đặc hiệu với một loại ion c trong mẫu thử, tác động như một chất trao đổi ion v g y ra sự
Bn thường ngủ lịm, yếu cơ, nặng hơn có thể h n mŒ v tử vong.
thay đổi điện thế màng. Điện thế n y được đo nhờ so sÆnh với một điện cực qui chiếu có điện thế
Mức độ trầm trọng phụ thuộc v o mức độ tăng natri v ALTT của huyết tương. không đổi.
Hạ Na+ mÆu:
▪ Sự chŒnh lệch điện thế giữa hai điện cực phụ thuộc v o nồng độ ion của mẫu thử.
- do mất natri: n n, tiŒu chảy, bỏng… hoặc do giảm aldostron .
▪ Dựa v o mẫu chuẩn c nồng độ biết trước, sẽ tính được nồng độ chất điện giải trong mẫu thử
- Do giữ nước: h/c SIADH (b i tiết quÆ mức ADH), phø do suy tim, thận hư, xơ gan…
5. Điện cực chọn lọc: đặc hiệu cho từng loại ion
Triệu chứng LS hạ Natri mÆu: thường c tr/c LS khi Natri máu <125 mmol/L, thường c dấu hiệu của phø
Điện cực chọn lọc Na+ : Døng một màng ngăn cách rắn bằng một loại thuỷ tinh đặc biệt (oxyt Al,
nªo: buồn n n, mệt mỏi, nặng hơn có thể: đau đầu, ngủ lịm, mất tri giÆc. Khi natri mÆu<110mmo/L c
Anhytric boric, Na oxyt) chỉ để thấm qua ion Na+. thể h n mŒ.
Điện cực chọn lọc K+ : Døng một m ng lỏng l một dung dịch Valinomycine trong dipheny Øther –
Cơ chế: Na mÆu hạ sẽ làm nước từ khu vực ngo i tb v o trong tb, g y phø cÆc tb nªo
Valinomycine l một chất ức chế sự oxy – photphoryl, “thâu tóm” đặc hiệu cÆc ion K+. Điện cực K+
chọn lọc Cl-: Døng một m ng rắn chắc tinh thể bạc clorua bằng cÆch Øp nØn những viŒn vŒ nhỏ bạc
L cation ch nh trong nội b o
clorua (pellet) c t nh dẫn điện rất cao.
[K+] trong mÆu bt: 3,5-5 mmol/L 6. Ph n loại:
Bị kiểm soÆt bởi Aldosteron v sự hấp thu Na+ của thận Vai
PP đo điện cực chọn lọc trực tiếp: tr :
- Kh ng cần pha loªng bệnh phẩm
- cần thiết cho cÆc chức năng của cơ thể
- Kh ng bị ảnh hưởng bởi cÆc chất h a tan c nồng độ cao trong mẫu b/phẩm.
sống - K ch th ch thần kinh -cơ Tăng K+
- Đo lường ion trong huyết tương chứ kh ng phải đo lường trong tổng thể t ch. mÆu:
PP đo điện cực chọn lọc giÆn tiếp:
NguyŒn nh n: do tăng phá hủy tb (tiŒu khối u, chấn thương…); giảm hấp thu K+ v o tb (Nhiễm acid, - Phải pha loªng BP
thiếu insulin); giảm b i tiết qua thận (suy thận cấp, giảm aldosteron.
- Bị a/h bởi cÆc chất h a tan c nồng độ cao trong mẫu bp - Đo lường ion trong
Triệu chứng LS tăng K máu: Yếu cơ, K máu > 7mmol/L là 1 cấp cứu y khoa v c thể g y ngừng tim. tổng thể t ch Giảm K+ mÆu:
Cần lưu ý: Kq đo bằng pp trực tiếp sẽ cao hơn pp gián tiếp khoảng 7% 7.
NguyŒn nh n: tăng đưa kali vào tb (nhiễm kiềm, thừa insulin); mất kali (cường aldosteron, lợi tiểu, n n,
CÆc yếu tố ảnh hưởng tới KQ xn Điện giải:
tiŒu chảy, nhuận tràng kéo dài…)
Bệnh nh n: tuổi, giới, thuốc , tâm lý…
Triệu chứng của giảm K mÆu: yếu cơ, liệt nhẹ, c thể co cứng cơ khi K máu <2,5mmol/L. Nếu nặng c thể IgM chỉ c trong mÆu. tử vong do suy h hấp
1.4.IgD v IgE: chiếm<1% tổng số KT. c/năng của IgD chưa rı, IgE liŒn quan chặt chẽ với dị ứng hoặc
L anion ch nh của dịch ngoại b o nhiễm KST
[Cl-] trong mÆu bt: 90-105 mmol/L
Một số bệnh l của hệ MD thường gặp:
Điều h a thụ động với natri ở ống lượn gần v quai Henle Vai tr :
Suy giảm MD: người bệnh dễ nhiễm khuẩn tÆi phÆt. Gặp trong: suy giảm mắc phải (b/l Æc t nh), suy - Duy tr ALTT
giảm MD di truyền, cÆc bệnh giảm sx KT v giảm đáp ứng MD tế b o.
- duy tr c n bằng cation -anion Giảm Clo mÆu: khi Clo ht< 90 mmol/L.
Tăng KT đa dòng: gặp trong nhiễm khuẩn, IgG tăng trong hầu hết bệnh tự miễn; IgA tăng trong nhiễm NguyŒn nh n hay gặp l :
khuẩn ở da- ruột- h hấp- tiết niệu; IgM tăng ở gđ đầu của nhiễm VR; IgE tăng trong dị ứng. RL tổng hợp
-mất qua đường tiŒu h a: n n kØo d i, hœt dich dạ d y
KT đơn dòng: KT đơn dòng do 1 dòng tương bào sx, Sự RL này thường gặp ở cÆc b/l liŒn quan đến -Qua da: bỏng
tương bào ác tính (Đa u tủy xương, ulympho, Waldenstrom, Bệnh bạch cầu kinh d ng lympho…)
-Qua thận: lợi tiểu, nhiễm kiềm chuyển h a Tăng
2. CRP (C Reactive protein):
clo máu: khi Clo ht > 110mmol/L. ▪ Được t/hợp ở gan
Ng/nh n: - Mất nước - TiŒu chảy kØo d i
▪ Chức năng: Là chất q/trọng thuộc h/thống bảo vệ kh ng đặc hiệu của cơ thể với q/tr nh viŒm. CRP gắn
8. CÆch lấy, vận chuyển, bảo quản mẫu bp khi xn
với th nh phần vỡ của tb để hoạt h a bổ thể, tăng quÆ tr nh thực b o.
cÆc chất điện giải: ▪ Ý nghĩa LS:
Lấy mẫu trÆnh vỡ HC, Cho mẫu v o ống c chấtbchống đông không ảnh hưởng đến kq xn: -
CRP tăng cao ở pha cấp. Một số t/hợp (NMCT, nhiễm khuẩn, chấn thương, phẫu thuật…) có
lithiumheparin hoặc kh ng c chất chống đông; kh ng døng ống c muối natri hoặc kali
tăng rất cao. Trong nhiễm VR thì CRP không tăng hoặc chỉ tăng nhẹ.
Khi v/c mẫu tránh va đập mạnh, V/c đến ph ng xn c ng sớm c ng tốt -
khi viŒm, CRP bắt đầu tăng sau 6-12h, tối đa 48h. Mức độ tăng tỉ lệ thuận với mức độ tổn
Khi chưa thể ph n t ch cÆc chất ĐG ngay thì cần tÆch ht ra khỏi th nh phần hữu h nh v bảo quản ở 2-
thương 3. Beta2- microglobulin (β2M): 80C
β2M là 1 protein có TLPT nhỏ 11,8kDal; c trŒn bề mặt tb có nhân, đặc biệt l tb lympho B v một số tb ung thư.
MỘT SỐ X T NGHIỆM HÓA SINH ĐẶC BIỆT THƯỜNG SỬ DỤNG TR˚N L´M S NG
β2M là chuỗi nhẹ của KN bạch cầu người. Chœng dễ d ng bị lọc qua cầu thận ra nước tiểu. Nồng độ
1. Globulin miễn dịch (khÆng thể): c 5 loại chủ yếu
β2M h/thanh p/á mức độ sx và ch/năng lọc của thận. β2M được dùng như 1 dấu ấn ung thư, đặc biệt
▪ KhÆng thể (KT) gọi l hệ thống MD dịch thể, c k/năng nhận biết kháng nguyên(KN) để khởi động cÆc
trong chẩn đoán ung thư bạch cầu, tế b o dòng lympho, đánh giá c/năng thận 4. Ceruloplasmin (Cp):
q/tr nh phÆ hủy chœng. CÆc KT c 2 chuỗi nặng (H) giống hệt nhau v 2 chuỗi nhẹ (L) giống hệt nhau.
Cp có vai trò v/c đồng; được t/hợp ở gan, 1 phần nhỏ ở đại thực b o v tế b o lympho. Cp v/c 95%
▪ Việc t/hợp KT diễn ra tại cÆc tb lympho ở tủy xương v t/chức lympho ngoại vi.
đồng của h/thanh, 5% c n lại được gắn với albumin. Cp đóng vai trò như 1 chất chống oxy hóa. Cp điều h
▪ Sự đáp ứng MD bao gồm một số q/tr nh: sinh KT, các tb trung gian MD (lympho T),đại thực b o v bổ
a t nh trạng ion h a của sắt, chuyển sắt 2 th nh sắt 3 để transferin dễ d ng v/c. Cp dùng để s ng lọc thể.
bệnh Wilson (bệnh di truyền hiếm gặp, kh ng thải trừ được đồng ra khỏi cơ thể g y ứ đọng đồng ở cÆc
▪ KT giảm trong: suy giảm MD do di truyền. Sự tăng KT c thể là tăng KT đơn dòng (từ 1 d ng tb) hoặc tăng
m ) 5. Haptoglobin (Hap):
đa dòng (từ nhiều d ng tb). Bằng kỹ thuật điện di c thể phÆt hiện được sự tăng này.
Hap l 1 glycoprotein, gắn kh ng thuận nghịch v o Hb. Hap được t/hợp ở gan. 1.1. IgG:
Khi tan máu, Hb được giải ph ng từ HC ở dạng tự do v gắn với Hap. V vậy Hap mÆu giảm khi c tan
• Là KT có n/độ cao nhất ở người, c TLPT 144- 150kDal. IgG chiếm khoảng 70-75% tổng số lượng KT mÆu.
(65% IgG ở ngo i th nh mạch, c n lại chœng ở trong huyết thanh). IgG c thể khuyếch tÆn ra ngo i th nh
Hap tăng trong nhiễm trøng cấp, sau 2 tuần th n/độ Hap trở về bt 6. mạch v h ng r o nhau thai. Procalcitonin:
• Chức năng: trung hòa chất độc, gắn KN, hoạt h a bổ thể.
PCT l 1 marker rất có ý nghĩa trong chẩn đoán sớm nhiễm khuẩn. PCT giœp ph n biệt nhiễm khuẩn v
• Ở người bt hàm lượng IgG 800-1600mg/dL; ở trẻ ss không có k/năng sx ngay IgG, vì vậy lượng IgG ở nhiễm VR.
trẻ ss do mẹ truyền sang qua nhau thai. Trẻ 3 thÆng tuổi có lượng IgG 350-400mg/dL, sau tăng dần
Nồng độ Procalcitonin cho phép đánh giá mức độ nhiễm khuẩn .
đến 16 tuổi thì lượng IgG như người trưởng th nh. 1.2. IgA
Dựa v o nồng độ PCT giœp cho việc quyết định sử dụng KS kịp thời.
▪ Chiếm 10-15% tổng lượng KT, TLPT 160kDal. ▪ IgA có trong: nước bọt, nước
Định lượng PCT hàng ngày để theo dõi đáp ứng điều trị KS, thay KS đúng lúc, và dừng KS v o thời điểm
mắt, dịch mũi, dịch ruột ▪ Vai tr : bảo vệ bề mặt cơ thể khỏi sự nhiễm khuẩn. th ch hợp
▪ IgA không qua được hàng rào nhau thai do đó máu cuống rốn c IgA<1mg/dL.
Các trường hợp tăng PCT không liên quan đến NK 1.3. IgM
Trẻ mới sinh < 48 h ( tăng sinh l ).
IgM c TLPT 970kDal, chiếm khoảng 5-10% tổng số KT. IgM là KT đầu tiên được sx ra khi có đáp ứng
Ngày đầu sau chấn thương nặng; phẫu thuật; bỏng nặng. MD.
Nhiễm nấm, sốt rØt cấp t nh do P.Falciparum. lOMoAR cPSD| 59416725
Ung thư tế b o C tuyến giáp; ung thư phổi tế b o nhỏ. -
PeptidC: Insulin nội sinh và peptidC được tb beta của tụy b i tiết tương đương nhau. V vậy
Ngày đầu tiên điều trị khÆng thể OKT3, cÆc thuốc k ch hoạt cÆc cytokin tiền viŒm.
peptid C l xn để ph n biệt tăng Insulin nội sinh hay ngoại sinh. Sự tăng nồng độ peptidC khi đói là chỉ
Xơ gan; viêm gan cấp v mªn t nh.
điểm cho sự tăng bài tiết của tb beta.
Shock tim nặng v kØo d i. -
Proinsulin: l chất tiền th n của insulin. Chất n y bt chiếm dưới 20% tổng lượng insulin, trong 7. Cystatin C:
nhiều tr/h (vd: u tụy) proinsulin c thể chiếm >70%. Proinsulin tăng trong: suy thận, chứng tăng
• Là 1 protein được tổng hợp bởi TB c nh n, TLPT thấp, t/gian bÆn hủy l 2 giờ, được lọc qua cầu thận ,
proinsulin mang t nh chất gia đình (di truyền)
tÆi hấp thu v o TB ống thận v thoÆi h a ho n to n ở đó, không đi vào vòng tuần ho n, kh ng b i tiết ở
V vậy, đ/lượng proinsulin không được coi l xn duy nhất để chẩn đoán p/biệt cÆc trạng thÆi b/l n y - ống thận.
Thử nghiệm nhịn đói kéo dài: Đây là thử nghiệm q/trọng, được k/soÆt ở bệnh viện, c thể kØo d i tới
• Nồng độ cystatin C ổn định, kh ng phụ thuộc v o khối lượng cơ, chế độ ăn, giới tính… 72h.
• Ở Bn có thay đổi độ lọc cầu thận nđộ Cystatin C thay đổi sớm hơn creatinin Ht.
Ng/l : Insulin c t/d giảm đường mÆu, glucagon c t/d tăng đường mÆu. sự hằng định nội m i của
Cystatin C tăng ngay khi GFR là 80ml/phœt/1.73m2 , creatinin chỉ tăng khi GFR <=40.( bt cystatinC l
glucose được duy tr bởi insulin v glucagon. Việc nhịn đói tới 72h g y hạ glucose mÆu, n/nh n g y 0.56- 1.0 mg/L)
hạ glucose được xđ bằng cÆc mẫu mÆu trong q/tr nh hạ G. Tiến h nh thử nghiệm: Chỉ định
* nhịn ăn, ngừng cÆc thuốc
Đối với cÆc b/l tại thận:
* được uống các đồ uống không có năng lượng
Khi cần phÆt hiện sớm cÆc biến chứng suy giảm c/năng thận do bệnh lý (Đa u tủy xương, tiểu
* hoạt động thể lực bt khi thức
đường…) hoặc do døng cÆc loại thuốc độc với thận.
*Định lượng G, insulin, peptid C, proinsulin 6h/lần cho tới khi đường máu đến 3,3mmol/L th cứ 1-2h lấy
Cần theo dõi điều trị suy thận hoặc chưa hài lòng với kết quả creatinin. máu để xn.
S ng lọc bệnh thận tiềm ẩn trước khi chụp mạch thận hoặc mạch máu có bơm thuốc cản quang.
*Nếu người bệnh c dấu hiệu hạ đường huyết v G mÆu<2,5mmol/L th ngừng thử nghiệm.
Phối hợp cystatin C v creatinin sẽ l m tăng giá trị cho chẩn đoán Đối
* kết thœc thử nghiệm, đ/lượng: G, peptidC, insulin, proinsulin, β hydroxybutyrat trong cùng 1 mẫu.
với b/l ngo i thận: Tiếp
Tăng Cys C L/quan đến cÆc b/l tim mạch, thần kinh, viŒm gan tiến triển…
theo tiêm TM 1mg glucagon và định lượng G sau 10, 20 v 30 phœt Chống chỉ định
* Nếu nghi ngờ do giảm cortisol, GH hay glucagon th cần định lượng trước v sau thử nghiệm. Lưu ý: thời
Khi bn c RL chức năng tuyến giáp (cường hoặc suy giáp): Cys C tăng trong cường giÆp v giảm trong
gian thử nghiệm cho trẻ <1 tuổi kh ng quÆ 12h. Đối với trẻ lớn hơn, thử nghiệm kh ng quÆ 24h. suy giÆp
Đánh giá kết quả:
BN đang dùng corticoid: corticoid làm tăng nđộ Cys C
Bình thường: khi G mÆu< 3,34mmol/L th :
Cys C có k/năng năng p/ánh GFR mà không cần phải sd đến eGFR.
Insulin mÆu<6mU/L peptidC<0,7 g/L proinsulin<25ng/L
Cys C giœp s ng lọc bệnh thận rộng hơn và sớm hơn creatinin, ngay cả khi creatinin chưa tăng
Nếu G mÆu giảm m insulin v peptidC lớn hơn hoặc bằng cÆc giÆ trị trŒn th gợi c khối u đảo tụy. Nếu
CysC giœp ảnh bÆo những nhóm có nguy cơ cao về bệnh tim mạch, đột quỵ
trong v ng 72h m G mÆu kh ng giảm < 2,5mmol/L V insulin<6mU/L, peptidC<0,7 g/L th loại trừ u tụy
MỘT SỐ BỆNH L RỐI LOẠN CHUYỂN H A GLUCID-LIPID-PROTEIN
1.2. Bệnh đái tháo đường (tiểu đường):
1. Một số bệnh l RLCH Glucid
Bệnh được xem như 1h/chứng gồm nhiều RL mà tăng đường mÆu l dấu hiệu đặc trưng.
1.1. Hạ đường huyết: Đường mÆu bt 3,9-5,6 mmol/L
Ng/nhân ĐTĐ do sự giảm insulin về số lượng v giảm về chất lượng.
▪ L 1 hội chứng được đặc trưng bởi sự giảm nồng độ glucose mÆu (<2,8mmol/L). Nếu nhịn ăn 24h, Ph n loại ĐTĐ:
nồng độ đường kh ng bệnh l thấp nhất l 1,9mmol/L. Việc t m n/n g y hạ đường mÆu l rất q/trọng. ▪
- ĐTĐ tuýp 1(ĐTĐ phụ thuộc insulin): do thiếu hụt tuyệt đối insulin.
Ng/nh n: - do điều trị quÆ liều thuốc hạ đường huyết (Insulin, thuốc hạ đường huyết tổng hợp); do
- ĐTĐ tuýp 2 (không phụ thuộc insulin):do sự phối hợp giữa khÆng insulin v thiếu tương đối insulin. -
nhịn ăn lâu, uống rượu nhiều l m giảm q/tr t n tạo glucose.
ĐTĐ thai nghén:Khởi phát khi mang thai, thường khỏi sau khi sinh, khoảng 50% chuyển thành ĐTĐ tu p -
hạ đường huyết khi đói do u tụy (sx nhiều Insulin) hoặc u ngo i tụy sx ra chất c hoạt t nh 2.
giống Insulin, thiếu hụt glucocorticoid, giảm glycogen dự trữ ▪ Tr/c của hạ đường huyết: chia l m 2 nh
- Giảm dung nạp đường: phÆt hiện bằng nghiệm phÆp dung nạp đường. Bn có nguy cơ cao thành ĐTĐ m:
Tr/c điển hình: ăn nhiều, uống nhiều, đái nhiều v gầy nhiều. -
Hạ glucose huyết nhanh: do giảm Glucose huyết gây tăng tiết epinephrin g y ra cÆc tr/c: run,
CÆc XN ph n biệt ĐTĐ tuýp1 và ĐTĐ tuýp 2:
vª mồ h i,n n, mạch nhanh…
- Định lượng Insulin: bt khi đói n/độ insulin từ 10-20 µU/ml; ĐTĐ tuýp 1 rất thấp hoặc không có; ĐTĐ -
Giảm glucose từ từ: khi tới 1,7mmol/L c b/h của suy c/năng TKTW (vì não thiếu G để c/cấp
tuýp 2 n/độ insulin bình thường hoặc cao.
năng lượng). Tr/c: hoảng sợ hoặc thờ ơ,không có ý thức. Nặng c thể tổn thương não và chết sau h n mŒ.
▪ Các XN đánh giá: Glucose mÆu, Insulin mÆu, peptidC, proinsulin
- Định lượng peptid C: để ph n biệt tu p 1 v tu p 2. Peptid C ở tu p 1 kh ng c hoặc rất thấp, tu p 2 c thể bt
CÆc tu p bệnh ứ glycogen
hoặc tăng. Ở bn đang điều trị bằng insulin, việc đ/L peptid C cho biết lượng insulin trong mÆu c ng/gốc nội sinh hay ngoại sinh.
- Nghiệm phÆp glucagon: tiŒm 1mg glucagon rồi đ/L peptid C. kq sau tiêm 6 phút: tuýp 1 peptid
C<1,0µg/L; tuýp 2 tăng >2,9µg/L CÆc XN chẩn đoán và theo dõi ĐTĐ: - Đường niệu
- Đường mÆu ngẫu nhiŒn: chẩn đoán ĐTĐ khi G mÆu ngẫu nhiŒn >11,1 mmol/L - Đường máu khi đói:
- Nghiệm pháp tăng đường huyết:
Pha 75g glucose trong 200ml nước, uống trong v ng 5 phœt. Lấy máu đ/L Glucose máu ở cÆc thời điểm:
ngay trước uống, sau uống 30-60-120 phœt.
Kết quả: đường mÆu sau uống 2h
Rối loạn chuyển h a galactose:
- Bệnh do thiếu E ch/h galactose.
- tr/c: trẻ bị n n v tiŒu chảy sau khi ăn sữa. Nếu kØo d i trẻ sẽ c i cọc, chậm p/tr tr nªo, c galactose niệu, đục thủy tinh thể
- Điều trị: cho trẻ døng sữa kh ng chứa lactose (Galactose-Glucose bằng l/kết 1-4 osid) RLCH fructose:
- Bệnh do thiếu E ch/h fructose biểu hiện bằng sự kh ng dung nạp fructose, hạ glucose mÆu, nặng c thể nhiễm a.lactic v gan to.
- HbA1C: được tạo th nh do HbA gắn với glucose, đây là xn cho phép đánh giá nồng độ đường trung b nh
- Chẩn đoán: dựa v o t m frutose niệu
khoảng 3 tháng trước đó. Giá trị bt: 4-5,7%
1.4. BŒnh thiếu vitamin B1(thiamin- bệnh Beriberi):
- Fructosamin: tạo th nh do glucose gắn với Albumin h/thanh. Thời gian bÆn hủy của Alb l 2-3 tuần nŒn
- Bệnh xuất hiện khi c suy giảm thiamin trong thức ăn.
frutosamin c giÆ trị đ/giá n/độ đường trong khoảng 3 tuần trước đó. XN này thường Æp dụng cho bn
- Bệnh đặc trưng bởi cÆc tr/c ở tim v thần kinh thiếu mÆu
- tr/c: đau, tê bì tay chân, RL cảm giÆc ở da. Nếu nặng c thể tim to, hoạt động tim suy yếu
- Microalbumin niệu: Cho phØp chẩn đoán biến chứng thận giai đoạn sớm. 1.3.CÆc bệnh RLCH
2. Một số bệnh l RLCH Lipid
carbohydrat bẩm sinh Bệnh ứ glycogen:
2.1. Đặc điểm cơ bản của chuyển h a lipoprotein:
- n/nh n do thiếu hụt 1 hay nhiều Enzym ch/h a glycogen.
TG (triglycerid) t/ă được v/c trong CM(chylomicron) đến cÆc m . Tại các mô, TG được sử dụng như
- CÆc bất thường c thể biểu hiện như các b/lý ở gan, tim, cơ xương. Bệnh c trŒn 10 tu p.
nguồn c/cấp năng lượng hoặc dự trữ.
- Chẩn đoán xác định dựa vào đo hoạt độ E ở m thiếu hụt v sinh thiết m tổn thương.
TG nội sinh được t/h ở gan, được v/c trong VLDL đến cÆc m sử dụng.
Cholesterol nội sinh do gan t/hợp, v/c bởi LDL đến cÆc m . Choles ngoại sinh đưa đến gan nhờ CM.
HDL lấy choles từ ngoại vi đến gan. Tại gan, choles t/h nŒn acid mật rồi th nh muối mật và đổ v o tœi mật.
T nh chất v chức năng của các lipoprotein được quyết định bởi cÆc protein của chœng (cÆc Apo) 2.2.
CÆc XN cơ bản đánh giá RLCH lipid: Cholesterol Triglycerid HDL-C lOMoAR cPSD| 59416725 Apo A
ƯU KHUYẾT ĐIỂM C`C CHỈ DẤU UNG THƯ TRONG THỰC H NH L´M S NG ApoB
1. KhÆi niệm về ung thư:
2.3. CÆc yếu tố ảnh hưởng tới lipid mÆu:
▪ Ung thư là một nh m cÆc bệnh trong đó có sự tăng sinh một cÆch lộn xộn của một d ng tế b o bất
▪ Béo phì, ăn uống kh ng l nh mạnh, t vận động, hœt thuốc…
thường với một tốc độ rất cao v mất kiểm soÆt ▪ Đặc điểm của tế bào ung thư: ▪ Di truyền
+ L tế b o non, hoạt động của cÆc enzyme bị rối loạn, tiết ra KN ung thư (Tumor marker) +
▪ CÆc yếu tố nguy cơ khác gây RL lipid máu:
PhÆt triển mất kiểm soát, di căn xa bằng đường bạch mạch hoặc đường mÆu ▪ Nguyên - Tăng HA nhân gây ung thư: - Bệnh tiểu đường
Chủ yếu từ môi trường bŒn ngo i (chiếm 80-90%) như: hóa chất, ph ng xạ, virœt, kh ng kh , thức ăn… - Bệnh thận
gây đột biến gen. C 1 tỉ lệ nhỏ do di truyền 2. Các giai đoạn phÆt triển của ung thư: - Suy giÆp
▪ Giai đoạn tiền LS: được t nh từ khi bắt đầu tiếp xœc với yếu tố nguy cơ đến khi c những tr/c LS - HC buồng trứng đa nang
đầu tiŒn. Gđ này thường d i v kh phÆt hiện, Nếu được phÆt hiện sớm ở giai đoạn n y th hiệu quả điều
Hậu quả của RLCH lipid gây VXĐM, bệnh l tim mạch: trị rất cao ▪
Nồng độ cholesterol cao l yếu tố nguy cơ chính của XVĐM. Nhiều nghiŒn cứu chỉ ra rằng: c
▪ Giai đoạn l m s ng: các tr/c LS đã rõ ràng
sự liŒn quan thuận giữa LDL-C với nguy cơ cao của b/l mạch vành và tương quan nghịch giữa HDL-C
▪ Giai đoạn di căn: tb ung thư đã di căn đến hạch và các cq khác. Khi đã ở gđ này thường tiŒn lượng
với nguy cơ b/l mạch v nh.
xấu, tỉ lệ tử vong cao ▪
Sự tăng triglycerid(TG) cũng là yếu tố nguy cơ của bệnh mạch v nh (nữ nhiều hơn nam). Nếu
3. NguyŒn nh n g y tử vong của b/lý ung thư:
TG>10mmol/L dễ g y viŒm tụy.
Tử vong thường ở giai đoạn ung thư đã di căn. N/N do:
2.4. Ph n loại RL lipid mÆu: ▪
Tại chỗ: khối u phÆt triển nhanh, mạnh g y chŁn Øp tại chỗ, hoại tử, chảy mÆu, bội nhiễm do
RL lipid mÆu thứ phÆt: xuất hiện do cÆc q/tr nh b/l g y nŒn vi khuẩn… ▪
Khu vực di căn: Tøy theo khối u di căn xa đến tổ chức n o m g y chŁn Øp v tổn thương tb lành ở
khu vực đó. Cuối cøng, bn tử vong do suy giảm miễn dịch, cơ thể suy kiệt, suy h hấp, suy gan, suy chức năng tạo máu …
4. CÆc kỹ thuật CLS sử dụng trong chẩn đoán ung thư
▪ Các phương pháp vật l : chụp cộng hưởng từ, X quang, chụp cắt lớp,siŒu m, nội soi…
▪ Giải phẫu bệnh: Đây được coi l tiŒu chuẩn v ng
▪ Phương pháp hóa sinh: khi c khối u trong cơ thể, khối u sẽ tiết ra những chất đặc biệt, những chất này
đóng vai trò như những chất chỉ điểm cho khối u (tumor marker) ▪
Sinh thiết lỏng: xác định các đột biến gen (di truyền, chẩn đoán sớm ung thư, theo dõi điều trị) B- Chỉ
RL lipid mÆu tiŒn phÆt: Đây là dạng RLCH lipid c t nh di truyền, c nhiều tu p khÆc nhau tạo ra nhiều dấu ung thư
thể khÆc nhau trŒn l m s ng CÆc RL lipid khÆc:
Chỉ dấu ung thư (tumour markers) là những chất được sản xuất ồ ạt bởi tế bào ung thư hoặc tiết ít hơn
- Tăng α lipoprotein: HDL-C tăng nhưng vẫn đi kŁm vữa xơ ĐM. N/n: có thể do tắc nghẽn q/tr nh thoái
bởi những tế bào lành khi đáp ứng với khối u l nh t nh v cÆc t nh trạng viŒm khÆc.
hóa HDL, gây tăng HDL trong h/t. ví dụ: tăng HDL ở bn suy giáp nhưng không hạn chế được sự ptr của
1. Nhược điểm của chỉ dấu ung thư: XVĐM.
▪ Không đặc hiệu hoàn toàn cho ung thư, ở người bt vẫn c một lượng nhỏ, c thể tăng trong trạng thÆi
- hạ α lipoprotein: hiếm gặp, bệnh di truyền trội, bệnh g y ra t nh trạng thoÆi h a mạnh HDL v ApoA-I
s/l hoặc b/l l nh t nh. Trong số ít trường hợp, CDUT không tăng ngay cả khi ung thư.
3. Một số bệnh l RLCH protein
▪ Không đặc hiệu cho 1 hoặc 2 khối u, một CDUT c thể tăng trong một số ung thư khác nhau. 3.1. Bệnh l acid amin:
▪ Độ nhạy, độ đặc hiệu kh ng cao 2. Ưu điểm của chỉ dấu ung thư (CDUT):
L bệnh di truyền hiếm gặp g y RLCH acid amin, l m tăng aa trong máu và đào thải ra nước tiểu cøng với
những dấu hiệu LS tương ứng với cÆc RL.
Chỉ dấu UT được tiết từ tế bào ung thư, vì vậy CDUT g p phần chẩn đoán, theo dõi đáp ứng điều trị, 3.2. CÆc bệnh l khÆc:
xác định sự tÆi phÆt sớm. -
CÆc bệnh l xuất hiện protein bất thường như bệnh Đa u tủy xương (kahler), bệnh n y xuất hiện
Nồng độ CDUT tỉ lệ thuận với thể t ch khối u.
cÆc khÆng thể bất thường, cÆc kt n y kh ng thực hiện được chức năng bình thường của chœng, kh ng
Đối với CDUT đặc hiệu, c thể phÆt hiện từ gđ sớm của bệnh
chống đỡ được tÆc nh n g y bệnh. Hậu quả: protein mÆu tăng cao, chủ yếu tăng các protein b/lý, người
XN CDUT c thể cho kq nhanh v ch nh xÆc, bệnh phẩm là máu hay nước tiểu nŒn dễ lấy, t g y phiền, t g
bệnh dễ nhiễm trøng, suy giảm MD.
y tốn kém cho người bệnh -
Giảm protein mÆu bệnh l : suy giảm miễn dịch bẩm sinh, mắc phải (AIDS), suy gan giảm tổng
2.Một số chỉ dấu ung thư thường døng trong LS
hợp Albumin v cÆc protein khÆc của mÆu lOMoAR cPSD| 59416725
- Điều hòa đường mÆu: th ng qua hoạt động tổng hợp v ph n giải glycogen
- tổng hợp nŒn chất chống đông tự nhiŒn (heparin), gan c n tổng hợp a.glucuronic cần cho quÆ tr nh khử độc của gan Chuyển h a Lipid: -
ThoÆi h a L tạo ra acetylCoA, đốt chÆy trong t/c để cung cấp năng lượng cho t/c hoạt động
(aceton l dạng v/c AcetylCoA từ gan đến cÆc t/c). -
Tổng hợp L: 1 phần nhỏ được t/h ở ruột; Phần lớn được t/h ở gan trước khi v/c đến cÆc t/c
khÆc. Gan t/h: cholesterol h/t, cholesterol este h a, cÆc lipid trung t nh, phospholipid (giữ v/tr trong cấu
tạo lipoprotein h/thanh). Từ đó hạn chế ứ đọng mỡ ở gan. Chuyển h a protein:
- Gan t/h to n bộ Albumin h/t; một phần globulin; cÆc yếu tố đông máu (yếu tố V v VII); ngo i ra c n
t/h: fibrinogen, ferritin, prothrombin v nhiều protein khÆc của h/t (Haptoglobin, CRP, Transferin…) -
Gan chứa nhiều E trao đổi amin (AST, ALT); GLDH v vậy tb gan tổn thương, các E này tăng cao trong h/t.
- Gan t/h ure rất mạnh từ NH3, thoÆi h a hemoglobin… 1.2. Chức năng bài tiết:
- Gan t/h v b i tiết cÆc chất c ng/gốc cả trong v ngo i tế b o v o mật rồi ra nước tiểu để đào thải ra ngo i.
- TÆc dụng của mật: tiêu hóa L, tăng nhu động ruột, đào thải chất độc v cÆc chất cặn bª.
1.3. Chức năng khử độc:
- Đây là chức năng q/trọng, thải độc cả chất độc nội sinh v ngoại sinh - Có 2 cơ chế khử độc:
Cơ chế cố định v thải trừ: Chất độc được thải trừ nguyŒn vẹn ra ngo i qua mật.
Cơ chế h a học: cÆc chất độc được chuyển th nh cÆc chất không độc hoặc ít độc hơn rồi thải ra ngo i qua mật.
2. CÆc XØt nghiệm Hóa sinh đánh giá bệnh l gan mật:
Aminotransferase huyết thanh:
- Gồm AST (GOT) và ALT (GPT). Đây là 2 enzym sử dụng rộng rãi để đ/giá sự tổn thương của tb gan. -
3. Các phương pháp xác định CDUT:
Căn cứ v o hoạt độ của AST và ALT đ/lượng được, c thể đánh giá được diện tổn thương rộng hay ▪
hẹp, mức độ tổn thương nông hay s u. Trong VG cấp th ALT>>>AST.
Đo hoạt độ enzyme: LDH, phosphatase acid ▪
GGT (ɣ-glutamintransferase):
Phương pháp miễn dịch: hóa phát quang, điện h a phÆt quang. PP n y dựa theo ng/l sự kết hợp KN- KT.
- L E gắn màng tb, có n/độ cao ở gan- thận- tụy.
▪ Các phương pháp khác: hóa mô miễn dịch, h a học, p/t ch tế b o d ng chảy… ▪ Sinh học ph n tử: tìm
- E n y c/cấp t/tin c ch về bệnh gan mật.
đôt biến gen,xác định ctDNA của khối u lưu thông 4. Ý nghĩa LS của CDUT:
- GGT tăng rất cao trong: tổ thương gan do nhiễm độc cấp (rượu,halothan…); tắc mật; k gan LDH
▪ S ng lọc ung thư: Æp dụng cho người có nguy cơ cao V dụ: AFP cho người xơ gan, VG mạn… ▪ G p (lactat dehydrogenase): phần chẩn đoán:
- E này có trong bào tương của tất cả cÆc tb, do vậy LDH tăng sẽ không p/a đặc hiệu cho t/thương ở cq n
▪ Tiên lượng: Thường mức tăng của CDUT tỉ lệ thuận với kích thước v tiến triển của khối u, như vậy o.
nồng độ CDUT c ng cao tiên lượng c ng xấu
- LDH c 5 isozym: LDH1; LDH2; LDH3; LDH4; LDH5
▪ Theo dõi điều trị: Sự giảm dần nồng độ CDUT trong quá trình điều trị l dấu hiệu tốt của việc đáp ứng
Tuy nhiŒn, LDH5 c nhiều ở gan nên khi LHD5 tăng thường nghĩ tới b/l gan mật (viêm gan, k gan, xơ với điều trị gan…).
GLDH (glutamat dehydrogenase):
MỘT SỐ BỆNH L GAN- THẬN THƯỜNG GẶP
L E c nhiều ở ty thể ở tim, gan, thận. E này tăng cao khi t/t gan nặng, mức độ tổn thương sâu.
1. Nhắc lại một số vấn đề cơ bản về GAN MẬT ALP (phosphatase kiềm):
1. Chức năng của gan:
ALP c ng/gốc ở xương (tạo cốt b o) v gan (microsom) . v vậy, ALP sử dụng nhiều trong b/l của gan v xương.
1.1. Chức năng chuyển h a:
ALP tăng nhiều trong: tắc mật, k gan di căn, các b/lý về xương (ung thư di căn xương, bệnh paget xương). Ch/h a glucid:
- Gan l kho dự trữ Glucid của cơ thể (glycogen)
Downloaded by Bin1 Chan (chanbintp1@gmail.com) lOMoAR cPSD| 59416725
Bilirubin ht: gồm bil tự do v bil kết hợp. XN n y giœp chẩn đoán ng/nhân vàng da: trước gan, tại gan,
C/năng chuyển h a: xảy ra mạnh nhằm cc năng lượng cho thận h/động, thận s/d 10% lượng O2 của sau gan. toàn cơ thể.
AFP: là xn để chẩn đoán và theo dõi điều trị K gan nguyŒn phÆt.
Vai trò thăng bằng acid-base: qua 3 phương thức:
Albumin ht: xn này đ/giá c/năng tổng hợp của gan. - tÆi hấp thu bicarbonat
2. Một số bệnh lý gan thường gặp
- Đào thải các acid không bay hơi
2.1. Hội chứng v ng da: được chia l m 3 nh m
- Đào thải H+ dưới dạng muối amoni v t n tạo bicarbonat.
- Vàng da trước gan: tăng bilirubin tự do, n/nh n do tan mÆu cấp hoặc mạn t nh. Bil tự do kh ng tan
Cả 3 phương thức trŒn dẫn đến 1 kq chung l chống t nh trạng nhiễm acid của cơ thể, phương thức thực
trong nước, v/c trong mÆu nhờ kết hợp với Albumin nŒn không được lọc qua m ng lọc cầu thận, kh ng
hiện l acid h a nước tiểu.
xuất hiện trong nước tiểu. C/năng nội tiết:
- V ng da tại gan: do RL ch/h hoặc do RL v/c bilirubin hoặc do tổn thương tb gan.
- Thận có vai trò điều h a hằng định nội môi, thăng bằng nước và điện giải, điều h a huyết Æp th ng qua
Hội chứng Dubin-Johnson tăng liên hợp; hội chứng Crigler- Najja bệnh Gilber v hội chứng vàng da sơ sinh
h/thống renin- angiotensinAldosteron. c tăng bilirubin tự do.
- Thận b i tiết Erythropoietin (EPO) k ch th ch tủy xương tạo hồng cầu.
HC v ng da ss do thiếu E glucuroyl transferase, E n y xœc tÆc trong việc liŒn hợp bilirubin, do vậy l m
- Thận tiết prostaglandin c t/d giªn mạch, lợi tiểu nhẹ v giảm đào thải natri.
tăng bil tự do và độc cho tb TK.
1.2. Các Xn đánh giá chức năng thận: - V ng da sau gan:
Ure mÆu v ure niệu
Tăng bilirubin do cản trở đường dẫn mật (sỏi, khối u chŁn Øp đường mật). Bệnh biểu hiện với sự tăng
- Ure l sp thoÆi h a chủ yếu của protein chủ yếu ở gan, chœng v o mÆu rồi lọc qua thận, đào thải ra
bilirubin liŒn hợp. Tøy theo vị tr bị chŁn Øp m c thể c ph n bạc m u.
nước tiểu. Khi c/năng thận giảm, kh/năng lọc kém đi, gây hậu quả ứ đọng và tăng ure mÆu, giảm ure 2.2. Xơ gan: niệu.
- L b/l m m sẹo thay thế cÆc m bt của nhu m gan l nh, từ đó ngăn cản mạch máu đến tb gan l m cho cÆc
- Nồng độ ure phụ thuộc chế độ ăn ít hay nhiều protein nŒn xn ure mÆu v ure niệu c hạn chế nhất định.
hoạt động của tb gan bị RL.
Tuy nhiŒn, hiện nay vẫn sử dụng XN n y trong LS. - Trị số bt: 4-8,0 mmol/L Creatinin mÆu:
- Gđ sớm của xơ gan chưa có b/h LS, về lâu dài thì có t/lượng xấu - N/nh n: nghiện rượu, viŒm gan mạn,
- Creatinin l sp thoÆi h a của creatin phosphat ở cơ, chúng vào máu rồi thải ra ngo i qua thận, v vậy n/độ
VG tự miễn hoặc b/l di truyền.
trong mÆu của chœng phụ thuộc vào c/năng lọc của thận.
- Tổn thương do xơ gan khó hồi phục, điều trị kịp thời sẽ giảm hoặc chậm tiến triển của bệnh 2.3. Khối
- Creatinin kh ng a/h bởi chế độ ăn nhưng a/h bởi KL cơ. u:
Trị số bt: nam: 62-115 mol/L
- Ung thư gan có thể nguyŒn phÆt hoặc thứ phÆt (thứ phÆt chiếm 90-95% ).
Nữ: 44-88 mol/L Cystatin
- Ước t nh khoảng 80% ung thư gan trên thế giới do virut VG B v VG C C:
- Cơ chế: do VR tham gia hoạt h a cÆc tÆc nh n g y đột biến gen hoặc ức chế việc sửa chữa gen trong
- Được sx bởi tb có nhân, chúng được lọc ở cầu thận. Nồng độ trong mÆu ổn định nếu c/năng thận bt.
q/tr nh nh n lŒn của tb gan.
- Cystatin C kh ng bị a/h bởi chế độ ăn, giới t nh, khối lượng cơ.
- Ghép gan là pp điều trị ung thư gan với tỉ lệ sống 1- 5 năm là 60-77% 2.4. Hội chứng Reye:
- Chœng c giÆ trị hơn ure, creatinin. Cystatin C tăng sớm, ngay từ khi chưa tăng creatinin.
- L HC hiếm gặp nhưng nguy hiểm, thường gặp ở TE dưới 18 tuổi
Microalbumin niệu: c vai tr phÆt hiện sớm tổn thương mao mạch cầu thận (b/c của bệnh tiểu
- L bệnh c tổn thương não cấp t nh v tổn thương gan thoÆi h a mỡ, đa số sau nhiễm virut cấp t nh. đường).
Nếu không được điều trị có nguy cơ gây tử vong ở trẻ.
Tổng phân tích nước tiểu: cung cấp nhiều th ng tin quan trọng.
- Tr/c: c biểu hiện của tổn thương ở nªo (n n, buồn ngủ, kh chịu vật vª, c thể c co giật v h n mŒ), gan to,
Đo độ thanh thải creatinin
xØt nghiệm: bilirubin, NH3 và men gan tăng cao 2.5 Tổn thương gan do thuốc và rượu:
Ước t nh mức lọc cầu thận (GFR):C ng thức t nh của Cockcroft v Gault
- Gan đóng vai trò trung tâm trong ch/h thuốc. CÆc thuốc gây độc cho gan ở nhiều mức độ khÆc nhau
2. Một số bệnh l thận thường gặp
và theo các cơ chế khác nhau, trong đó cơ chế miễn dịch l phổ biến nhất. Theo cơ chế n y, thuốc l m
2.1. Bệnh của cầu thận:
thay đổi đáp ứng MD v chống lại ch nh tb gan g y nŒn b/l ở gan.
C tổn thương chức năng của cầu thận, ống thận bt
- Ethanol rất độc với gan, døng liều cao v kØo d i c thể gây xơ gan. Tiêu thụ rượu d i ng y l m RLCH trong
Bệnh c thể tiến triển l m tổn thương ống thận
gan, l m gan thoÆi h a mỡ, viêm gan và xơ gan.
CÆc bệnh l cầu thận: ViŒm cầu thận cấp, ViŒm cầu thận mạn, hội chứng thận hư.
BỆNH L THẬN – TIẾT NIỆU
2.2. Bệnh của ống thận:
1. Nhắc lại một số vấn đề cơ bản về THẬN
- L bệnh cảnh chung của b/l thận tiến triển
1.1. CÆc chức năng của thận:
- Bệnh c sự RL c/năng bài tiết v tÆi hấp thu của ống thận. - Bệnh điển h nh l nhiễm acid ống thận
Ch/năng tạo nước tiểu: th ng qua quÆ tr nh lọc ở cầu thận v tÆi hấp thu ở ống thận. Q/tr nh n y c đầu
2.3. Nhiễm khuẩn tiết niệu v cản trở đường b i tiết nước tiểu: -
vào là máu, đầu ra l sp hoạt động của thận (nước tiểu)
Vị tr nhiễm khuẩn: c thể ở thận hoặc b ng quang lOMoAR cPSD| 59416725
- XN nước tiểu: c nhiều BC v c thể gặp một số th nh phần khÆc
Tinh ho n: FSH l m ptr ống sinh tinh, LH k ch th ch tb Leydig tiết testosteron. FSH cøng testosteron Sx
- Cản trở đường b i tiết nước tiểu c thể xảy ra ở bất kì đoạn n o của đường tiết niệu. Ng/nh n: c thể do dị
tinh trøng từ cÆc tb mầm của ống sinh tinh. FSH v LH kh ng b i tiết theo chu kì như ở nữ. - Điều h a: K
dạng đường tiết niệu, u chŁn Øp hoặc ung thư.
ch th ch b i tiết bởi GnRH (gonadotropin releasing hormon) của vùng dưới đồi 4. TSH (thyroid
- Sự cản trở làm tăng áp lực trong ống thận, giảm mức lọc cầu thận, l u d i c thể g y suy thận 2.4. Sỏi tiết stimulating hormon): niệu:
- Vai tr : TSH k ch th ch tuyến giÆp sx T3 v T4
- Sỏi được h nh th nh do sự kết hợp cÆc chất vô cơ với nhau, trong đó sỏi oxalat calci là thường gặp nhất
- Điều h a: Kiểm soÆt bởi TRH (thyrotropin releasing hormon) v cÆc HM giÆp.
- Sỏi tiết niệu gồm: sỏi thận v sỏi đường tiết niệu 2.5. Suy thận:
5. ACTH (Adrenocorticotropic hormon)
- Gồm suy thận cấp v suy thận mạn do nhiều ng/nh n khÆc nhau.
- Vai tr : tuyến đích của ACTH l vỏ thượng thận, k ch th ch VTT tiết cortisol.
- Tr/c l m s ng, mức độ tổn thương và tiên lượng khÆc nhau ở cÆc bệnh nh n l khÆc nhau
- Điều h a b i tiết qua cơ chế feedback ngược m t nh v CRF (corticotropin releasing factor) của vøng dưới
ỨNG DỤNG L´M S NG CỦA MỘT SỐ X T NGHIỆM NỘI TIẾT đồi
1. Vùng dưới đồi v tuyến yŒn
1.2. CÆc rối loạn l m s ng
1.1. Nhắc lại một số vấn đề cơ bản
1.2.1. Đái tháo nhạt (ĐTN): có 2 loại:
Vùng dưới đồi nối với t/yŒn bởi cuống tuyến yŒn
ĐTN thần kinh: do thiếu ADH, n/n do: u t/yŒn, chấn thương, phẫu thuật, di truyền, tự miễn… ĐTN
Vùng dưới đồi chứa cÆc tb TK b i tiết, sx ra neuropeptid (HM), các HM này làm thay đổi việc b i tiết
do thận: thận không đáp ứng với ADH; nồng độ ADH ở b/n n y bt hoặc tăng. n/n là các bệnh thận mạn
cÆc HM của thùy trước tuyến yŒn
tính như: viêm đài bể thận mạn, bột thận, t/thương bẩm sinh ở thận, t/thương cấu trœc thận… Tr/c:
Tuyến yên có 2 thùy: thùy trước (thøy tuyến), thøy sau (thùy TK). Ngoài ra, có thùy trung gian nhưng
đái nhiều >3lit/ng y, tỉ trọng nước tiểu thấp (<1.005), ALTT niệu thấp (<400mOsm/kg); bn mệt mỏi, uống
chỉ c ở thời kỳ b o thai
nhiều, mất nước nặng, giảm th n nhiệt… 1.2.2. Hội chứng tăng bài tiết ADH (SIADH):
1.1.1. HM của thøy sau tuyến yŒn:
Do tăng bài tiết ADH g y giữ nước quÆ mức l m ALTT h/tương giảm (<275mOsm/kg), ALTT niệu tăng.
Thøy sau t/yŒn dự trữ 2 HM: ADH (Arginin –vasopresin) v oxytocin. 2 HM này được tổng hợp ở vøng
Tr/c: mệt mỏi, lœ lẫn, h n mŒ, co giật, định lượng ADH máu tăng
dưới đồi, dự trữ v b i tiết ở thøy sau T/yŒn. ADH (Antidiuretic hormon): c 9 aa
Ng/nh n SIADH: u tuyến yŒn, carcinoma phổi
- ADH l m tăng tái hấp thu nước ở ống lượn xa v ống G p.
1.2.3. Suy giảm GH:
- Khi tăng ALTT máu sẽ tăng bài tiết ADH
n/nh n: suy tuyến yŒn, chấn thương, bẩm sinh, đôi khi không rõ ng/nhân…
- BN Thiếu hụt ADH (số lượng, chất lượng) sẽ g y uống nhiều và đái nhiều g y bệnh đái nhạt. Oxytocin:
Tr/c: TE chậm lớn v løn
c 9 aa, khÆc ADH ở aa thứ 3 v aa thứ 8
XN: nồng độ GH thấp. Tuy nhiŒn, xn GH ngẫu nhiŒn thường t giÆ trị, để phÆt hiện thiếu GH nŒn l m
Oxytocin tÆc dụng trên cơ trơn của tử cung v tuyến vœ, g y co cơ tử cung lœc chuyển dạ v k ch th ch nghiệm phÆp k ch th ch.
tiết sữa khi cho conbœ. 1.1.2. HM thùy trước tuyến yŒn:
1.2.4. Dư thừa GH:
1. Prolactin (PRL): c 199 aa
n/nh n: u tuyến yên làm tăng sx GH
- Vai tr : k ch th ch sự p/tr của tuyến vœ v sx sữa sau sinh. PRL tÆc dụng mạnh mẽ khi c sự phối hợp
Tr/c: ở TE, GH tăng kéo dài làm xương và các mô ptr g y ra bệnh khổng lồ tuyến yŒn; ở người lớn g y
với cÆc HM khÆc. PRL c n t/d trŒn hệ miễn dịch, kiểm soÆt ALTT v nhiều ch/h khÆc. - Điều h a b i chứng to cực
tiết: PRL được kiểm soÆt bởi 2 HM vùng dưới đồi l PIF (prolatin inhibiting factor c n gọi l dopamin) v
1.2.5. Suy to n bộ tuyến yŒn:
PRF (prolactin releasing hormon). PIF ức chế b i tiết PRL v PRF k ch th ch tiết PRL
L t nh trạng suy giảm to n bộ cÆc HM của t/yŒn, gặp khi c tổn thương nặng của t/yŒn, từ đó suy giảm
2. GH (growth hormon/somatotropin hormon): c 191 aa
HM của cÆc tuyến m n chi phối. -
Vai trò: GH có t/d lên ch/h G, L, P và điện giải của nhiều tổ chức như: cơ, mỡ, gan. GH cần cho
Bệnh Simmond l dạng suy to n bộ t/yŒn do phẫu thuật, nhiễm trøng, chấn thương, khối u. tr/c: sụt
sự tăng trưởng v p/tr của xương và sụn. Thiếu GH dẫn đến hiện tượng løn, thừa g y bệnh khổng lồ. -
cân, suy nhược,da kh , teo bp SD, lªo h a sớm…
Điều hòa: điều h a b i tiết nhờ GH-RH (growth hormon releasing factor- c n gọi l somatocrinin) v growth
Hội chứng Sheehan: l dạng suy t/yŒn, l b/chứng xuất huyết sau đẻ g y nhồi mÆu v hoại tử t/yŒn.
hormon inhibiting hormon (somatostatin). GH-RH kích thích tăng tiết GH; somatostatin l m giảm tiết
Tr/c: kh ng c sữa, mất kinh sau đẻ, suy giÆp, nếu thøy sau t/yên cũng bị t/thương thì bn có thể bị đái GH. nhạt.
Một số y/tố k ch th ch b i tiết GH như: Thể dục, stress, giảm Glucose máu…
1.2.6. Tăng Prolactin: -
Lưu ý: xn GH đơn lẻ hoặc ngẫu nhiŒn, t giÆ trị chẩn đoán. Nên dùng thử nghiệm k ch th ch
Ng/nhân: Sinh lý (có thai, stress…); thuốc (estrogen…); RL tuyến yŒn (khối u, phẫu thuật…), suy giáp…
hoặc ức chế b i tiết GH cho giÆ trị cao hơn.
tr/c: v sinh ở cả nam v nữ, bất lực ở nam, kinh nguyệt không đều ở nữ.
3. Gonadotropin: gồm FSH và LH do tb hướng SD của thùy trước tuyến yŒn b i tiết. - 2. Tuyến sinh dục
Vai trò: Điều h a cÆc HM SD ở cả 2 giới.
2.1. Hormon Sinh dục nam: testosteron
Buồng trứng: FSH k ch th ch nang trứng ptr, ch n v rụng trứng. LH ho ng thể b i tiết estrogen. FSH v LH ở
Nguồn gốc: do tinh ho n tiết ra và được kiểm soÆt bởi FSH v LH do tuyến yŒn sx. Điều
nữ được thay đổi theo chu k kinh. h a sx testosteron:
Downloaded by Bin1 Chan (chanbintp1@gmail.com) lOMoAR cPSD| 59416725 -
Vùng dưới đồi tiết gonadotropin (GnRH) để k ch th ch t/yŒn tiết FSH v LH. FSH k ch th ch sản
3.1. CÆc xØt nghiệm đánh giá chức năng tụy
sinh tinh trøng, LH k ch th ch tb kẽ (tb Leydig) sx testosteron, từ đó k/thích sx ra tinh trùng.
3.1.Thử nghiệm secrectin: đánh giá c/năng bài tiết của tụy ngoại tiết. -
Khi n/độ testosteron tăng cao sẽ ức chế ngược lŒn t/yŒn v vøng dưới đồi l m giảm tiết
3.2. Ph n t ch chất bØo trong ph n 3.3.Định
GnRH, FSH v LH, từ đó giảm tiết testosteron và ngược lại TÆc dụng của testosteron:
lượng chất điện giải trong mồ h i
3.4. CÆc enzym huyết thanh:
Amylase: c nguồn gốc từ tuyến nước bọt v t/tụy để tiŒu h a tinh bột. Amylase không dùng đ/giá
c/năng tụy, døng chẩn đoán viêm tụy cấp, bệnh tuyến nước bọt…
Lipase: C nguồn gốc nhiều nơi, chủ yếu ở tụy. Lipase tăng cao trong viêm tụy cấp, nhiễm độc rượu cấp,
chấn thương, PT ổ bụng
RỐI LOẠN C´N BẰNG ACID-BASE 1.
Nhắc lại một số khÆi niệm cơ bản 1.1. pH
2.2. Hormon Sinh dục nữ: Estrogen, progesteron, androgen, inhibin A v inhibin B.
pH của 1 dung dịch được xác định bởi nồng độ ion hydro (H+): pH= - log[H+]
Dd acid có pH<7; base có pH>7; nước c pH=7
1.2. Acid v Base
Acid l chất giải ph ng H+ trong dung dịch Base l
chất nhận H+ hoặc l chất có k/năng sinh OH- 1.3. Dung dịch đệm:
- L dung dịch c khả năng chống lại sự thay đổi pH của 1 dungbdịch khi ta thêm vào đó acid hoặc base.
- T/Phần của d/d đệm: gồm acid yếu v muối của n (vd: H2CO3 v NaHCO3).
- Phương trình Henderson- hasselbalch: pH=pK +log [𝑨-]/[𝑯𝑨]
- Trong huyết tương, hệ đệm bicarbonat l 1 trong những hệ đệm ch nh, hệ đệm n y q/trọng v n l/quan
đến h/động của phổi v thận.
Nguồn gốc v tÆc dụng - estrogen được t/hợp từ buồng trứng là estradiol. Estrogen thúc đẩy pt/r bộ
- CÆc hệ đệm trong huyết tương và dịch gian b o:
phận SD (vœ, tử cung, âm đạo), ngoài ra cũng ả/h tới da, mạch mÆu, TK…
* Bicarbonat: HCO3- /H2CO3 chiếm 7%
- Progesteron được sx bởi ho ng thể. Progesteron c t/d k ch th ch NM TC d y lŒn v tạo đk cho phôi l m
* Phosphat: HPO4-2 /H2PO4- chiếm 1%
tổ v thế khi thiếu hụt dễ thất bại q/tr l m tổ của ph i trong TC, giảm co b p tử cung, tăng thân nhiệt sau
*Protein: Proteinat/protein chiếm 10% khi rụng trứng.
* Hồng cầu: chiếm 82% gồm: KHb/HHb v KHbO2/HHbO2
Điều h a: - vùng dưới đồi tiết ra GnRH k ch th ch t/yŒn tiết FSH v LH. FSH l m nang trứng p/tr v tiết
1.4. Điều hòa thăng bằng acid-base Hệ
estrogen, LH l m trứng ch n-rụng-tạo ho ng thể, ho ng thể tiết progesteron v estrogen. progesteron v đệm:
estrogen l m cho niŒm mạc TC ptr d y lŒn
Hệ đệm trong cÆc dịch cơ thể c vai tr bảo vệ đầu tiŒn chống lại sự thay đổi [H+].
- Khi progesteron và estrogen tăng cao sẽ g y ức chế ngược vùng dưới đồi v t/yŒn giảm tiết GnRH, FSH v
Điều hòa thăng bằng acid-base bởi phổi v thận: LH 2
- Phổi điều h a pH th ng qua việc giữ lại hay đào thải CO2 bằng cách thay đổi tốc độ v thể t ch th ng kh
2.3. CÆc yếu tố ảnh hưởng tới sinh tinh v sinh trứng: phế nang.
- Căng thẳng TK kØo d i, sợ hªi, lo u, buồn phiền kØo d i g y RL q/tr trứng ch n v rụng, giảm sản sinh tinh
- Thận điều h a pH bằng cÆch b i tiết acid, tÆi hấp thu HCO3- và ngược lại. trøng.
1.5. CÆc th ng số đánh giá tình trạng c n bằng
- Thiếu ăn, suy dinh dưỡng
acid- base trong cơ thể: ▪ pH máu động mạch:
- Nghiện thuốc, rượu, ma tœy l m RL sinh trứng, tinh ho n giảm k/năng sinh tinh trùng. 3. Tuyến tụy bt từ 7,35 -7,45 Tụy gồm 2 phần:
▪ pCO2 máu động mạch: bt 35- 45 mmHg
▪ Tụy nội tiết: SX insulin v glucagon tham gia ch/h glucid
▪ Bicarbonat thực (AB= Actual bicarbonat): Bt 21-26 mmol/L (mEq/L)
▪ Tụy ngoại tiết: sx các enzym tiêu hóa như trypsin, chymotrypsin, aminopeptidase, lipase, amylase…
▪ Bicarbonat chuẩn (SB= standard bicarbonat): 21-26 mmol/L (mEq/L)
Tụy tiết ra khoảng 2L dịch tụy/ng y, dịch tụy chứa nhiều E tiŒu h a theo ống tụy đổ v o ống mật rồi
▪ Base đệm (BB= buffer base): 46 mEq/L
xuống tÆ tr ng. Dịch tụy c pH kiềm (8,3) giœp trung h a acid từ dạ d y xuống. Tụy hoạt động dưới sự
Tổng nồng độ các anion đệm trong mÆu (HCO3- , HPO4-2 , proteinnat, Hb…).
kiểm soÆt của TK v nội tiết
▪ Base dư (EB = excess base): -2 đến + 3 mmol/L lOMoAR cPSD| 59416725
(Là lượng acid thêm vào để đưa pH=7,4 ở pCO2=40 mmHg v t0 = 370C)
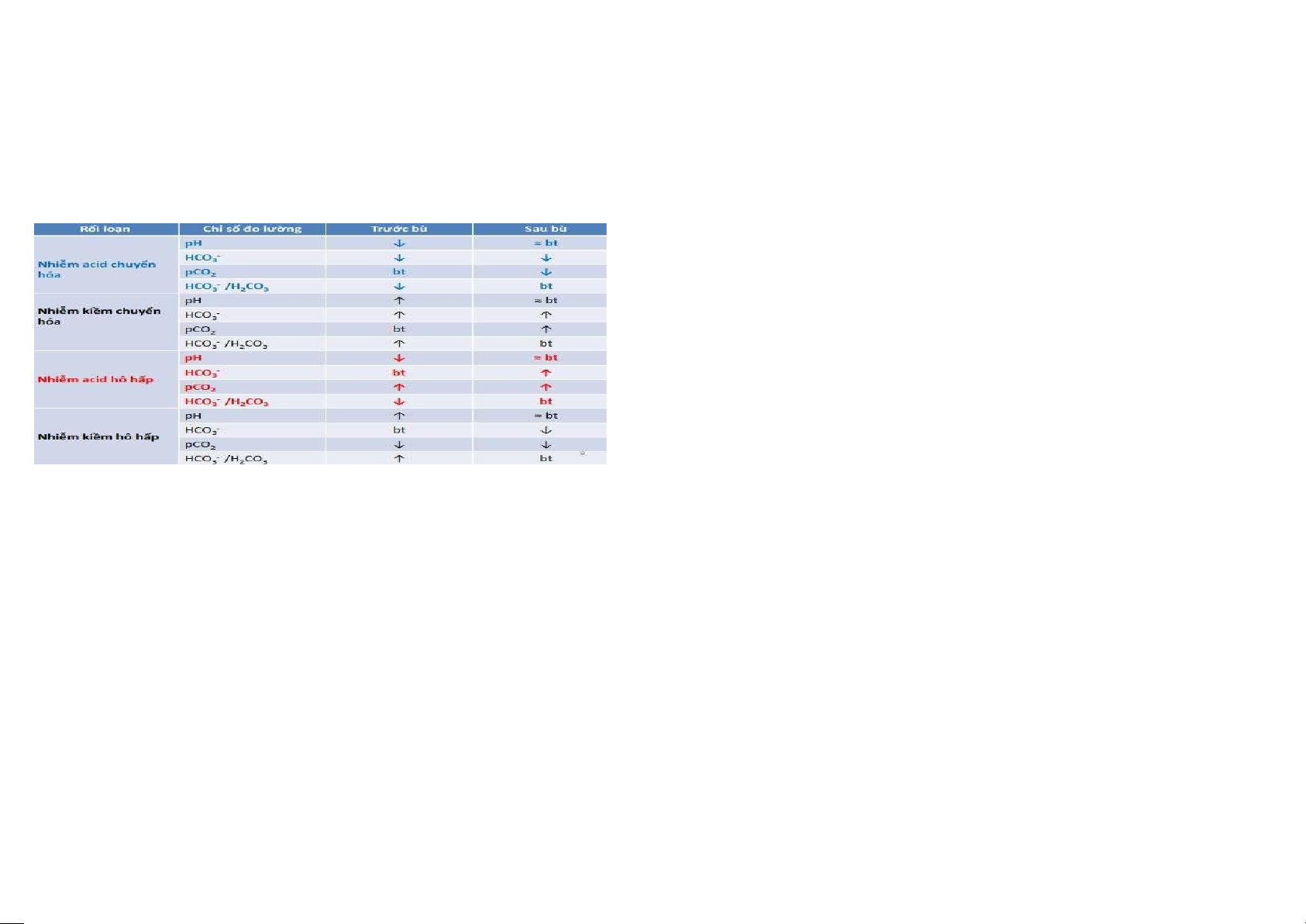
Biến đổi về XN trước bù: pH↑;HCO3-↑;pCO2 bt; HCO3- /H2CO3↑ 2.3.
2. CÆc rối loạn thăng bằng acid- base Nhiễm acid h hấp:
RL thăng bằng acid-base được ĐN bởi sự thay đổi của pH. Nhiễm acid l t nh trạng b/l pH giảm dưới
L sự giảm pH do ứ đọng CO2 (pCO2 tăng)
mức pH tham chiếu, pH<7,35; gọi l nhiễm kiềm khi pH>pH tham chiếu (pH>7,45). RL này được đ/giá
N/n: do giảm th ng kh phế nang (cấp hoặc mạn t nh) l m giảm khả năng đào thải CO2. th ng qua p/t ch kh máu ĐM
Hoạt động bø: chủ yếu bø bởi thận. Phổi c vai tr t hơn ▪ Thận tăng thải H+,
Phương trình Henderson- Hasselbalch: pH = pK + log [𝑨-]/[𝑯𝑨] trong đó: [A-] là base dư (HCO3-) v
tăng tái hấp thu bicarbonat, tăng tạo muối amon ▪ Phổi: nếu tt h hấp bt, phổi
HA đại diện cho [pCO2] ; pK l hằng số. Như vậy, pH p/thuộc v o tỉ số [𝐻𝐶𝑂3-]/[𝑝𝐶𝑂2 ]
sẽ bị kích thích để tăng thông khí, đào thải CO2.
Nếu RL do sự thay đổi kh CO2 trong h hấp (tăng hay giảm pCO2), ta c nhiễm acid hay base h hấp.
CÆc XN: pH↓; pCO2↑; HCO3- bt; HCO3- /H2CO3 ↓ 2.4. Nhiễm kiềm h hấp:
Nếu RL l m giảm hay tăng nồng độ HCO3- , ta c nhiễm acid hoặc kiềm c/h a.
L sự tăng pH máu do giảm pCO2 tiŒn phÆt.
Sự thay đổi cÆc th ng số trong RL cân băng acid - base
N/n: do tăng thông khí (lo lắng, hốt hoảng, thiếu oxy, trẻ kh c nhiều, các t/h tăng ch/hóa, tổn thương
trung t m hh của hệ TKTW…)
Hoạt động bø: bởi phổi v thận
Phổi sẽ giảm tốc độ thông khí để giữ lại pCO2. Nếu Receptor h a học không đáp ứng với pO2 cao v pCO2
thấp khi nhiễm kiềm hh th sẽ bø bởi cơ chế ch/h theo 2 gđ:
- gđ 1: bicarbonat chuyển th nh H2CO3 nhờ hệ đệm Hb, protein, phosphat cung cấp H+, từ đó pH giảm. -
gđ 2: bù bởi thận, giảm tiết H+ và tăng bài xuất bicarbonat, do đó pH dần về bt
XN: pCO2 giảm, pH tăng, bicarbonat giảm khi c bø Nước tiểu kiềm hóa khi có bù, clo tăng và K+ mÆu giảm nhẹ.
Khí máu ĐM sẽ g p phần chẩn đoán nhiễm kiềm. Nếu pH tăng, pCO2 giảm, pO2 thấp th chỉ điểm do thiếu
oxy l n/n,c n nếu pO2 bt th nhiễm kiềm hh do n/n khác gây tăng thông khí.
2.5. Nhiễm acid-base hỗn hợp:
L cÆc dạng nhiễm acid-base hỗn hợp do sự phối hợp của 2 hoặc nhiều hơn 2 loại RL Nhiễm acid hh v kiềm ch/h:
KhÆi niệm khoảng trống anion:
Nhiễm kiềm hh v acid ch/h:
▪ Trong cơ thể: tổng điện t ch anion= tổng cation
Nhiễm acid ch/h v acid hh:
▪ Khoảng trống anion (anion gap): L khoảng trống giữa các anion và cation không được định lượng. Nhiễm acid v kiềm hh:
Được t nh theo c ng thức: Na+ - (Cl- + HCO3-). Bt khoảng trống anion 8-12 mmol/L.
3. Thu thập v vận chuyển mẫu ph n t ch kh mÆu
▪ Sử dụng khoảng trống anion để phÆt hiện sự thay đổi nồng độ cÆc ion. Sự tăng khoảng trống thường
Mẫu p/tích khí máu thường là máu ĐM
gặp trong nhiễm acid ch/hóa do tăng tạo acid hữu cơ 2.1. Nhiễm acid chuyển h a:
Việc thu thập v v/c mẫu ả/h nhiều đến kq kh mÆu
L sự giảm pH mÆu do giảm bicarbonat
Ph n t ch kh mÆu gồm cÆc chỉ số: pH, pCO2, pO2, độ bão hòa oxy, điện giải, bicarbonat, lactat… Khi
n/n: c thể do tăng acid nội sinh, tăng ngoại sinh hoặc mất bicarbonat.
lấy mẫu b/phẩm cần ổn định tư tưởng bn v : sự lo lắng, sợ hãi, đau đớn làm tăng thông khí dễ sai lệch
Phản ứng bø do hoạt động của phổi v thận: kq.
▪ Phổi: tăng thông khí để thải CO2 l m giảm pCO2, từ đó tăng dần tỉ số HCO3- /H2CO3 về gần bt v v vậy
CÆc n/n g y sai số: c kh trong mẫu, chậm XN, g y đau và lo lắng, lỗi kĩ thuật, mẫu không được trộn đều, làm pH tăng. nhiệt độ ….
▪ Thận: Tăng đào thải acid và tăng tái hấp thu bicarbonat. Hoạt động bø n y cần 2-4 ngày để đạt mức tối
RL thăng bằng acid-base được đánh giá bằng cÆc th ng số: pH, pO2, pCO2, bicarbonat… thông qua Xn khí máu đa.
Nhiễm acid l m pH mÆu giảm, nếu bicarbonat giảm l nhiễm acid ch/h a, hoặc pCO2 tăng l nhiễm acid hh.
Biến đổi về xn trước bø: pH↓; HCO3-↓, HCO3- /H2CO3↓, pCO2 bt
Nhiễm kiềm làm pH máu tăng, bicarbonat tăng l nhiễm kiềm ch/h, nếu pCO2 giảm l nhiễm kiềm h hấp.
2.2. Nhiễm kiềm chuyển h a:
Các cơ chế bø khi cơ thể RL c n bằng acid-base l điều chỉnh tỉ số bicarbonat/acid carbonic để pH về gần pH sinh l .
l sự tăng pH do dư thừa HCO3- N/n: do
Bicarbonat thay đổi nhờ h/động của thận. pCO2 thay đổi nhờ h/động của Phổi
mất H+, mất K+, døng nhiều chất kiềm Hoạt
Cần phải ph n biệt chính xác các RL để xđ biện phÆp điều trị th ch hợp
động bø bởi phổi v thận:
▪ Phổi: pH cao sẽ ức chế trung t m h/hấp giảm th ng khí, gây tăng pCO2, từ đó pH giảm xuống về gần
bt. h/động n y kØm hiệu quả hơn cơ chế bø của phổi trong cÆc RL acid-base khÆc. ▪ Thận: tăng thải bicarbonat, giữ lại H+
Downloaded by Bin1 Chan (chanbintp1@gmail.com)




